Синусовая брадикардия: причины, симптомы, лечение
Притом что в норме частота сердечных сокращений у большинства людей колеблется в диапазоне от 60 до 90 ударов в минуту, нередко наблюдается ее стойкое снижение, определяемое в кардиологии как синусовая брадикардия (код по МКБ-10 – R00.1).
Что это такое? Это отклонение от нормы, когда ваше сердце бьется медленнее, то есть реже, чем 60 раз за минуту. Почему синусовая? Потому что контролируется сердечный ритм синусно-предсердным узлом, производящим электрические импульсы, которые инициируют каждое сердцебиение.
Код по МКБ-10
Эпидемиология
Дифференцировать физиологическую и симптоматическую синусовую брадикардию непросто, поэтому статистика относительно их распространенности неизвестна.
Хотя, как показывает практика, в лечении нуждается только патологический (симптоматический) тип снижения ЧСС, особенно у пожилых, поскольку частота данного симптома увеличивается с возрастом – по мере развития соответствующих заболеваний.
Причины синусовой брадикардии
Симптом, проявляющийся как снижение ритма сокращений сердца, необязательно указывает на болезнь. Например, когда человек спит, ЧСС ниже, чем в состоянии бодрствования. Поэтому различают синусовую брадикардию физиологическую и симптоматическую (патологическую). И в большинстве случаев медики могут выявить ее причины.
Так, не считается патологией снижение ЧСС при гипотермии (переохлаждении организма, сопровождаемом замедлением всех обменных процессов), а также не выказывающая себя синусовая брадикардия у мужчин и женщин преклонного возраста – результат изменений в сердце, обусловленных старением.
Синусовая брадикардия у спортсменов – физиологическая, с высоким частым блуждающим тоном; почти у половины одновременно наблюдаются синусовая брадикардия и гипертрофия левого желудочка, поскольку при увеличении его объема и внутреннего давления вследствие повышенных физических нагрузок снижается ЧСС. Подробнее см. – Спортивное сердце
К физиологической относится и синусовая брадикардия при беременности, возникающая в первой половине из-за характерной для раннего токсикоза частой рвоты, а на более поздних сроках – когда матка начинает оказывать механическое давление на нижнюю полую вену. А вот из-за анемии у беременных бывает синусовая тахикардия.
Между тем стойкое замедление сердечного ритма может быть симптомом самых разных патологических состояний и заболеваний: застойной и гипертрофической кардиомиопатии; инфекционного миокардита и эндокардита; постинфарктного состояния; гипотиреоза (дефицита гормонов щитовидной железы); недостатка в крови калия и/или магния (приводящего к дисбалансу электролитов); артериальной гипотонии и вегетососудистой дистонии; проблем с надпочечниками или гипофизом; повышенного внутричерепного давления; локализованных в головном мозге воспалений (например, болезнь Лайма) и новообразований.
Ключевые причины, вызывающие синусовую брадикардию – нарушения в проводящей системе сердца, главную роль в которой играет синусный или синоатриальный узел (nodus sinuatrialis) правого предсердия – основной водитель ритма. А совокупность патологических отклонений в его работе, приводящих к снижению ЧСС, представляют собой синдром слабости синусового узла.
Однако дефект проводимости при синусовой брадикардии связывают и с нарушениями атриовентрикулярного узла – атриовентрикулярной блокадой (АВ-блокадой), клиническая значимость которой превышает слабость синоатриального узла. А проблемы с проводимостью импульсов ниже АВ-узла вызваны синдромом Ленегре – идиопатическим фиброзом и кальцификацией проводящей системы.
Факторы риска
К факторам риска стойкого снижения ЧСС относят: дающие осложнения на сердце инфекционные и аутоиммунные заболевания; кровотечения и гипоксию любой этиологии; вегетативную гиперрефлексию; преклонный возраст; длительный постельный режим; анорексию и «голодные диеты»; воздействия токсических веществ (отравления), а также курение, злоупотребление алкоголем, стрессы.
Немаловажен ятрогенный фактор – длительное применение антиаритмических препаратов, блокирующих β-адренорецепторы или кальциевые каналы (Амиодарон, Верапамил, Пропранолол и др.); сердечных гликозидов (группы наперстянки – дигиталиса); трициклических антидепрессантов и нейролептиков группы фенотиазина, седативных средств (в том числе Валокордина и его аналогов).
А факторы риска ослабления водителя ритма и развития брадикардии: ишемия миокарда, инфаркт (с рубцами в зоне правого предсердия или межжелудочковой перегородки), очаговые и диффузные дегенеративные изменения миокарда с повреждением миоцитов синусового узла (склероз, кальцификация).
Патогенез
Как отмечают кардиологи, патогенез синусовой брадикардии при парасимпатическом гипертонусе заключается в перевозбуждении блуждающего нерва и его ответвлений, иннервирующих зону синоатриального узла.
А его дисфункцию могут обусловливать несколько факторов. Во-первых, снижение ЧСС происходит при нарушении полноценного кровоснабжения синуса и ухудшении трофики формирующих его клеток. Во-вторых, происходит частичное «выключение» автоматизма водителя ритма, и он работает с меньшей скоростью. В результате интервал между синусовыми деполяризациями кардиомиоципов (пейсмекерных нейронов) увеличивается, и это может приводить к состояниям, определяемым как синусовая брадикардия с синусовой аритмией или синусовая брадиаритмия с суправентрикулярной тахикардией. Подобные состояния называют синдромом Фредерика.
При слабости синусного узла импульсы начинают генерироваться пучком Гиса, но они возникают раньше положенного и поочередно сокращают мышечные волокна желудочков сердца – минуя его предсердия. В таких ситуациях может быть диагностирована синусовая брадикардия и экстрасистолия.
Может нарушаться сама передача импульса, который не может свободно пройти от клеток синуса к миокарду предсердий, или от предсердий в желудочки – из-за АВ-блокады второй и третьей степени.
Также импульсы могут задерживаться между атриовентрикулярным узлом и предсердно-желудочковым пучком (пучком Гиса). Тогда правильнее было бы определять атриовентрикулярную брадикардию. Подробнее читайте – Проводящая система сердца. Частичное нарушение прохождения импульса со снижением ЧСС и повышением давления в правом желудочке свидетельствует о том, что это неполная блокада правой ножки Гиса и синусовая брадикардия, которые могут быть при сужении и пролапсе митрального клапана, ишемии и врожденных пороках сердца, остром инфаркте, а также являются побочным действием препаратов наперстянки (сердечных гликозидов).
При пороках сердца, связанных с нарушением межжелудочковой гемодинамики, в период сокращения желудочков в них повышается давление, замедляющее ЧСС, и констатируется синусовая брадикардия с систолической перегрузкой.
Объясняя влияние тиреоидных гормонов на сердечный ритм, специалисты подчеркивают, что при недостаточном синтезе трийодтиронина и тироксина у пациентов с гипофункцией щитовидной железы не только нарушается водно-солевой обмен, но и снижается возбудимость хроматиновых внутритканевых рецепторов симпатоадреналовой системы. Вследствие этого клетки захватывают гораздо меньше ионов кальция, и это приводит к снижению ЧСС, сердечного выброса и систолического АД.
Симптомы синусовой брадикардии
Как уже отмечалось выше, синусовой брадикардии в МКБ-10 отведено место в XVIII классе – среди симптомов, признаков и отклонений от нормы. И первые признаки синусовой брадикардии – снижение частоты сердечных сокращений до 58-55 ударов в минуту, которое может никак не ощущаться, и это легкая синусовая брадикардия.
Но по мере уменьшения показателей ЧСС синусовая брадикардия может вызывать определенные симптомы, связанные с нарушениями работы сердца и общей гемодинамики. Их интенсивность и диапазон зависят от степени снижения количества сокращений сердца в минуту: 55-40 – умеренная синусовая брадикардия, менее 40 – выраженная синусовая брадикардия.
Так, среди неспецифических симптомов, сопровождающих синусовую брадикардию любой этиологии выделяют: быструю утомляемость, ощущение общей слабости, головокружения (вплоть до обмороков), выделение холодного пота, легкую тошноту, тяжесть при дыхании и чувство дискомфорта в загрудинном пространстве.
Резкая синусовая брадикардия – со снижением ЧСС до 30 уд/мин. и ниже – квалифицируется как неотложное терминальное состояние (в частности, при значительном снижении объема циркулирующей крови при травмах и в случаях тяжелых интоксикаций, кардиогенного шока, гипотиреоидной комы и др.). Проявляется цианозом и похолоданием конечностей, сильным головокружением, сужением зрачков, судорогами, падением артериального давления, потерей сознания и остановкой дыхания.
Синусовая брадикардия у детей и подростков
У детей младшей возрастной группы сердце бьется чаще, чем у взрослых, потому что основные физиологические процессы, обеспечивающие гомеостаз детского организма (уровень температуры тела и кровяного давления, частоту сокращения сердца и др.), контролирует симпатический отдел вегетативной нервной системы (ВНС).
У новорожденных синусовая брадикардия определяется как частота сердечных сокращений менее 100 уд/мин. (норма – около 120-160) и сопровождает асфиксию при родах. А стойкую брадикардию с частичной АВ-блокадой относят к признакам врожденной системной красной волчанки или наследственного синдрома удлиненного интервала QT.
Также синусовая брадикардия у детей может быть следствием синдрома слабости синусового узла, который развивается после операций на сердце, и при врожденной гипертрофии правого желудочка.
Выявляемая кардиологом синусовая брадикардия у подростка может развиться из-за той же слабости синусового узла, но в большинстве случаев она оказывается симптомом нарушений ВНС, свойственных для пубертатного периода (в связи с гормональными изменениями).
У одних подростков данное состояние сопровождается проявлениями преимущественно симпатикотонии; у других отмечаются признаки ваготонии, то есть когда физиологией «управляет» в основном парасимпатический отдел ВНС. Это обусловлено генетически и называется парасимпатическим гипертонусом, который проявляется повышенным потоотделением, артериальной гипотонией, часто случаются эпизоды синусовой брадикардии.
Если же в равной мере возбуждаются оба отдела ВНС, то это амфотония, и в разных ситуациях могут чередоваться брадикардия, синусовая брадиаритмия и пароксизмальная тахикардия (то есть приступообразная).
Формы
Единой систематизации данного нарушения сердечного ритма нет, и в разных источниках определяются такие виды синусовой брадикардии, как: физиологическая, симптоматическая (патологическая или относительная), абсолютная, центральная, органическая (интракардиальная, т.е. из-за первичного органического заболевания сердца), экстракардиальная (не связанная в заболеваниями сердца), дегенеративная, токсическая, идиопатическая (неизвестной этиологии).
Выделяется вертикальная синусовая брадикардия – физиологическая, связанная с изменением расположения электрической оси сердца (ЭОС). Кроме того, при ЭКГ может быть выявлено отклонение ЭОС влево (характерное для гипертрофии левого желудочка) или ее смещение вправо (с возможной гипертрофией правого желудочка). Данные изменения могут быть бессимптомными, но могут проявляться неспецифическими симптомами.
Осложнения и последствия
Чем опасна резкая синусовая брадикардия, вы уже знаете, но менее выраженное симптоматическое, токсическое или идиопатическое уменьшение количества сокращений сердца тоже может иметь последствия и осложнения.
Среди них: недостаточное снабжение кровью отдельных структур сердца с развитием болевого синдрома (стенокардии); функциональные кардиологические нарушения (сердечная недостаточность); повышенное тромбообразование; развитие инсульта, инфаркта, синдрома Морганьи-Эдамса-Стокса и т.д.
Диагностика синусовой брадикардии
Диагностика включает измерение пульса, АД, аускультацию с помощью стетоскопа, анализы крови (биохимический, на уровень тиреоидных гормонов и электролитов, на ревмокомплекс).
Анамнез должен содержать информацию обо всех перенесенные пациентом заболеваниях и принимаемых лекарственных препаратах.
Важнейшую роль играет инструментальная диагностика с использованием: электрокардиографии с 12 отведениями (а также 24-часовой – по Холтеру), эхокардиографии, при необходимости – УЗИ или МРТ грудной клетки.
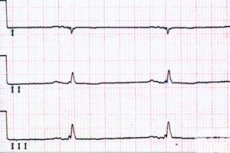
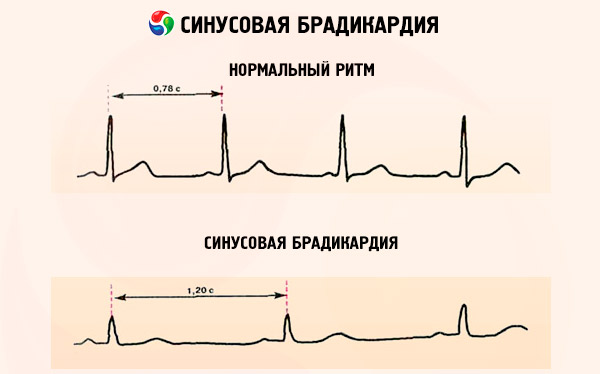
Синусовая брадикардия на ЭКГ будет видна по снижению ЧСС (интервалы между зубцами R будут более длинные), по наличию синусового ритма (зубец P всегда положительный и фиксируется впереди каждого желудочкового комплекса – QRS); по более широкому QRS-комплексу.
Импульсы, возникающие внутри или ниже пучка Гиса на ЭКГ будут создавать широкий QRS-комплекс с частотой сердечных сокращений от 20 до 40 уд/мин.
Что нужно обследовать?
Дифференциальная диагностика
Дифференциальная диагностика аномалий сердечного ритма – в том числе синусовая аритмия, нарушения деполяризации, а также синдром ранней реполяризации желудочков – тоже проводится на основе ЭКГ, обычной и с физической нагрузкой.
Также брадикардия или брадиаритмия может возникать из-за проблем с передачей электрических импульсов желудочками, и нарушение внутрижелудочковой проводимости выявляют у пациентов при сердечной ишемии и наличии патологий клапанов сердца, обусловленных атеросклерозом, эндокардитом или ревматизмом.
Больше информации в материале – Нарушение ритма и проводимости сердца.
К кому обратиться?
Лечение синусовой брадикардии
По мнению экспертов European Society of Cardiology, для большинства людей лечение синусовой брадикардии не требуется – если у пациентов нет симптомов, которые явно связаны с замедленным сердцебиением, которое негативно отражается на общей гемодинамике.
Чем лечить и как лечить при наличии симптомов? Это зависит от этиологии пониженной ЧСС и сопутствующих ей проявлений. Если синусовую брадикардию вызывает гипотиреоз, то показана гормонозаместительная терапия (Левотироксином). Инфекционный миокардит требует применения антибиотиков, при дефиците калия и магния назначают содержащие К и Mg таблетки (Пананган, Кудесан, Калинор, Калия оротат и др.).
Лечение необходимо при дисфункции синусно-предсердного узла с выраженной клинической симптоматикой и при тяжелой форме атриовентрикулярной блокады, и это исключительно хирургическое лечение путем имплантации постоянного кардиостимулятора.
В остальных случаях – для увеличения частоты сердечных сокращений – могут назначаться лекарства с положительным хронотропным эффектом, который дают препараты, блокирующие М-холинорецепторы, и средства, стимулирующие β-адренорецепторы. В их числе: Атропин, Изадрин (Изопреналин), Ипратропия бромид (др. торговые названия – Итроп, Атровент, Вагос, Нормосекретол), Орципреналин (Астмопент, Алупент, Алотек), Эфедрин, Эпинефрин (Адреналин), Норадреналин.
Таблетки (по 0,01 г) и раствор для инъекций Ипратропия бромид может назначить только врач, он же определяет дозу (стандартная – по 0,5-1 таблетке дважды в день). Препарат может нарушить мочеиспускание, потоотделение, аккомодацию и работу кишечника; сушит слизистую во рту и снижает аппетит. Противопоказан при гипертрофии простаты, глаукоме, сужении кишечника, беременности (I триместр).
Если в анамнезе нет атеросклероза, может применяться Орципреналин – 0,05% раствор, таблетки (по 20 мг). Данное средство особенно эффективно в случаях брадиаритмии, а также при снижении ЧСС после приема сердечных гликозидов. Доза и длительность курса лечения определяются лечащим врачом.
Резкая синусовая брадикардия, чреватая остановкой дыхания, за которой может последовать остановка сердца, требует оказания экстренной помощи – с введением Атропина и сердечной стимуляцией.
Профилактика
Конкретных мер профилактики любых форм брадикардии нет. Легче всего предупредить влияние ятрогенного фактора, то есть отказаться от лекарств, снижающих ЧСС.
В остальном остается придерживаться стандартных рекомендаций врачей: контролировать уровень холестерина и АД, уменьшить количество потребляемых жиров и соли, иметь регулярную физическую нагрузку и бросить курить.
Прогноз
Прогноз зависит от многих факторов. При тяжелых формах синусовой брадикардии (менее 40 уд/мин.) «медленное» сердце не обеспечивает достаточного количества крови для удовлетворения потребностей организма. Это может вызвать негативные последствия и быть опасным для жизни.
Хороший прогноз у пациентов с гипотиреозом, поскольку лечение гормонами щитовидной железы может облегчить брадикардию и другие симптомы.
В свое время прогноз для людей с АВ-блокадой третьей степени был плохим, причем 50% пациентов умирали в течение одного года после постановки диагноза. Однако имплантация постоянного кардиостимулятора кардинально улучшила ситуацию.
Служба в армии и спорт
Синусовая брадикардия и армия несовместимы, если патологию сопровождает выраженная сердечная недостаточность. При бессимптомной легкой форме или умеренной брадикардии судьбу призывников решает медицинская комиссия, определяющая возможность быть или не быть «ограниченно годным» к прохождению воинской службы.
А на вопрос, можно ли заниматься спортом, имея синусовую брадикардию, тоже должен ответить врач-кардиолог – после обследования и выяснения причин брадикардии. Но умеренные упражнения без серьезного ухудшения самочувствия при наличии данного нарушения сердечного ритма только приветствуются.
Last reviewed: 15.11.2018
