Медицинский эксперт статьи
Новые публикации
Методы исследования вегетативной нервной системы
Последняя редакция: 07.07.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

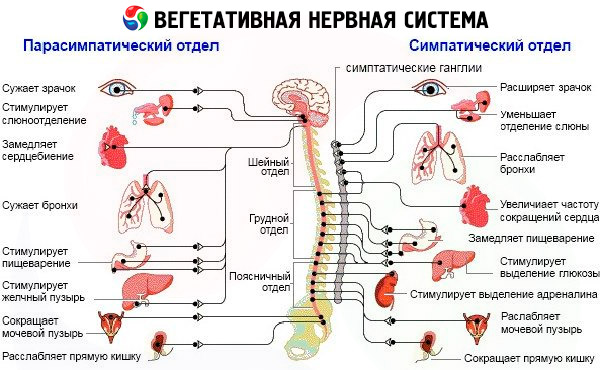
При исследовании вегетативной нервной системы важно определить ее функциональное состояние. Принципы исследования дол-ясны быть основаны на клинико-экспериментальном подходе, сущность которого составляют функционально-динамические исследования тонуса, вегетативной реактивности, вегетативного обеспечения деятельности. Вегетативный тонус и реактивность дают представление о гомеостатических возможностях организма, вегетативное обеспечение деятельности - об адаптивных механизмах. При наличии вегетативных расстройств в каждом конкретном случае необходимо уточнить этиологию и характер поражения. Определить уровень поражения вегетативной нервной системы: надсегментарный, сегментарный; преимущественную заинтересованность структур мозга: ЛРК (ринэнцефалон, гипоталамус, ствол мозга), другие церебральные структуры, спинной мозг; парасимпатические и симпатические вегетативные образования - симпатическая цепочка, ганглии, сплетения, парасимпатические ганглии, поражение симпатических и парасимпатических волокон, а именно их пре- и постганглионарных отрезков.
Исследование вегетативного тонуса
Под вегетативным (исходным) тонусом мы понимаем более или менее стабильные характеристики состояния вегетативных показателей в период «относительного покоя», т.е. расслабленного бодрствования. В обеспечении тонуса активно участвуют регуляторные аппараты, поддерживающие метаболическое равновесие, соотношение между симпатической и парасимпатической системами.
Методы исследования:
- специальные опросники;
- таблицы, регистрирующие объективные вегетативные показатели,
- сочетание опросников и данных объективного исследования вегетативного статуса.
Исследование вегетативной реактивности
Вегетативные реакции, возникающие в ответ на внешние и внутренние раздражения, характеризуют собой вегетативную реактивность. При этом существенна сила реакции (размах колебаний вегетативных показателей) и ее длительность (возврат вегетативных показателей к исходному уровню).
При исследовании вегетативной реактивности необходимо учитывать «закон исходного уровня», согласно которому чем выше исходный уровень, тем в более деятельном и напряженном состоянии находится система или орган, тем меньший ответ возможен при действии возмущающих стимулов. Если исходный уровень резко изменен, то возмущающий агент может вызвать «парадоксальную», или антагонистическую, реакцию с противоположным знаком, т. е. величина активации, вероятно, связана с престимульным уровнем.
Методы исследования вегетативной реактивности: фармакологические - введение раствора адреналина, инсулина, мезатона, пилокарпина, атропина, гистамина и т. д.; физические - холодовая и тепловая пробы; воздействие на рефлекторные зоны (давление): глазо-сердечный рефлекс (Даньини - Ашнера), синокаротидный (Чермака, Геринга), солярный (Тома, Ру) и др.
Фармакологические пробы
Методика проведения проб с адреналином и инсулином. Исследование проводят в утренние часы. В горизонтальном положении после 15-минутного отдыха обследуемым измеряют артериальное давление, ЧСС и т. д. Вслед за этим под кожу плеча вводят 0,3 мл 0,1 % раствора адреналина или инсулина в дозе 0,15 ЕД/кг. Артериальное давление, пульс, дыхание регистрируют через 3; 10; 20; 30 и 40 мин после инъекции адреналина, а после введения инсулина эти же показатели регистрируют каждые 10 мин в течение 1,5 ч. За изменение систолического и диастолического давления мы принимали его колебания, превышающие 10 мм рт. ст., за изменение ЧСС - увеличение или уменьшение на 8-10 и более ударов в 1 мин, дыхания - на 3 и более в 1 мин.
Оценка проб. Выделено три степени вегетативной реактивности: нормальная, повышенная, пониженная. В группе здоровых лиц обнаружено:
- отсутствие реакции на введение фармакологического вещества у 1/3 обследованных;
- частичная (слабая) вегетативная реакция, характеризовавшаяся изменением одного или двух объективных показателей (артериального давления, пульса или дыхания), иногда в сочетании с легкими субъективными ощущениями или же изменением трех объективных показателей без субъективных ощущений - у 1/3 обследованных;
- выраженная (повышенная) вегетативная реакция, при которой происходит изменение всех трех регистрируемых объективных показателей в сочетании с проявлением субъективных жалоб (ощущение сердцебиения, озноб, чувство внутреннего напряжения или, наоборот, слабости, сонливости, головокружения и т.д.), - у 1/3 обследованных.
В зависимости от характера вегетативных сдвигов и субъективных ощущений выделены симпатоадреналовые реакции, вагоинсулярные, смешанные, двухфазные (при последних первая фаза может быть симпатоадреналовая, а вторая - парасимпатическая или наоборот).
Физические нагрузки
Методика проведения холодовой пробы. В положении лежа измеряют артериальное давление и ЧСС. Затем обследуемый опускает кисть другой руки до запястья в воду, температура которой +4 °С, и держит 1 мин, при этом регистрируют артериальное давление и ЧСС сразу после погружения кисти в воду, через 0,5 и 1 мин после погружения, а затем - после того как рука вынута из воды - регистрируются артериальное давление и ЧСС до прихода к исходному уровню. Если ЧСС исследуют по ЭКГ, то подсчитывают количество зубцов R или интервалов R-R в указанные временные отрезки и все пересчитывают на частоту сердечных сокращений в 1 мин.
Оценка пробы. Нормальная вегетативная реактивность - повышение систолического артериального давления на 20 мм рт. ст., диастолического - на 10-20 мм рт. ст. через 0,5-1 мин. Максимум подъема артериального давления - через 30 с после начала охлаждения. Возврат артериального давления к исходному уровню - через 2-3 мин.
Патологические отклонения:
- сверхвозбудимость вазомоторов (гиперреактивность) - сильное повышение систолического и диастолического артериального давления, т. е. выраженная симпатическая реакция (повышенная вегетативная реактивность);
- снижение возбудимости вазомоторов (гипореактивность) - незначительный подъем артериального давления (подъем диастолического давления меньше 10 мм рт. ст.), слабая симпатическая реакция (сниженная вегетативная реактивность);
- снижение систолического и диастолического давления - парасимпатическая реакция (или извращенная реакция).
Давление на рефлекторные зоны
Глазосердечный рефлекс (Даньини - Ашнера). Техника проведения пробы: после 15-минутного лежания в покое записывают ЭКГ в течение 1 мин с дальнейшим подсчетом ЧСС за 1 мин (исходный фон). Затем подушечками пальцев надавливают на оба глазных яблока до появления легкого болевого ощущения. Можно применять окулокомпрессор Барре (давление 300-400 г). Через 15-25 с после начала давления с помощью ЭКГ регистрируют ЧСС в течение 10-15 с. Подсчитывают число зубцов R в течение 10 с и пересчитывают на 1 мин.
Можно регистрировать ЧСС после прекращения давления еще 1-2 мин. За ЧСС в таком случае принимается процентное увеличение интервала R-R во время последних 10 с давления на глазные яблоки против среднего значения величины интервалов R-R, подсчитанных на пяти 10-секундных отрезках R-R до начала давления.
Можно также считать ЧСС не по записи ЭКГ, а пальпаторно каждые 10 с в течение 30 с.
Трактовка: нормальное замедление ЧСС - нормальная вегетативная реактивность; сильное замедление (парасимпатическая, вагальная реакция) - повышенная вегетативная реактивность; слабое замедление - пониженная вегетативная реактивность; отсутствие замедления - извращенная вегетативная реактивность (симпатическая реакция).
В норме через несколько секунд от начала давления ЧСС замедляется в пересчете на 1 мин на 6-12 ударов. На ЭКГ определяется замедление синусового ритма.
Все оценки проб свидетельствуют как о силе, так и о характере реакции. Однако цифровые данные, полученные при обследовании здоровых людей, неодинаковы у разных авторов, вероятно, вследствие ряда причин (разная исходная ЧСС, неодинаковые методы регистрации и обработки). В связи с различной исходной ЧСС (больше или меньше 70-72 ударов в 1 мин) можно проводить расчет по формуле Галю:
Х=ЧССп/ЧССи х 100,
Где ЧССп - частота сердечных сокращений в пробе; ЧССи - исходная частота сердечных сокращений; 100 - условное число ЧСС.
Замедление пульса по формуле Галю равно: 100 - X.
За норму считаем целесообразным принимать значение М±а, где М - средняя величина ЧСС в 1 мин в исследуемой группе; о - среднеквадратичное отклонение от М. При значении выше М+g следует говорить о повышенной вегетативной реактивности (симпатической или парасимпатической), при значении ниже - о сниженной вегетативной реактивности. Считаем необходимым вести расчет таким образом и при других пробах на вегетативную реактивность.
Результаты исследования частоты сердечных сокращений в пробах у здоровых лиц
|
Проба |
М±а |
|
Глазосердечный рефлекс |
-3,95 ± 3,77 |
|
Синокаротидный рефлекс |
4,9 ± 2,69 |
|
Солярный рефлекс |
-2,75 ± 2,74 |
Синокаротидный рефлекс (Чермака - Геринга). Техника проведения пробы: после 15-минутной адаптации (покоя) в положении лежа подсчитывают ЧСС в 1 мин (запись ЭКГ - 1 мин) - исходный фон. Далее попеременно (через 1,5-2 с) пальцами рук (указательным и большим) надавливают на область верхней трети m. sternoclaidomastoideus несколько ниже угла нижней челюсти до ощущения пульсации сонной артерии. Рекомендуется начинать давление с правой стороны, так как эффект раздражения справа сильнее, чем слева. Давление должно быть легким, не вызывающим болевых ощущений, в течение 15-20 с; с 15-й секунды начинают регистрировать ЧСС с помощью ЭКГ в течение 10-15 с. Затем давление прекращают и по частоте зубцов R ЭКГ подсчитывают частоту сердечных сокращений в мин. Можно расчет производить по величине интервала R-R, так же как и при исследовании глазо-сердечного рефлекса. Можно регистрировать и состояние последействия на 3-й и 5-й минутах после прекращения давления. Иногда регистрируют артериальное давление, частоту дыхания.
Трактовка: за нормальное изменение ЧСС принимают значения, полученные у здоровых обследуемых, т. е. нормальную вегетативную реактивность.
Значения выше этого свидетельствуют о повышенной вегетативной реактивности, т. е. усилении парасимпатической или недостаточности симпатической активности, ниже - о снижении вегетативной реактивности. Усиление ЧСС свидетельствует об извращенной реакции. По данным других авторов [Русецкий И. И., 1958; Birkmayer W., 1976, и др.], за норму принимается замедление ЧСС через 10 с до 12 ударов в 1 мин, снижение артериального давления до 10 мм, замедление частоты дыхания, иногда подъем зубца Т на ЭКГ минимум на 1 мм.
Патологические отклонения: внезапное и существенное замедление ЧСС без падения артериального давления (вагокардиальный тип); сильное падение АД (выше 10 мм рт. ст.) без замедления пульса (депрессорный тип); головокружение, обморочное состояние без изменения артериального давления или пульса или с изменениями этих показателей (церебральный тип) - подъем АД [Birkmayer W., 1976]. Поэтому целесообразен расчет значений М±а.
Солярный рефлекс - эпигастральный рефлекс (Тома, Ру). Техника проведения пробы: в покое в положении лежа на спине с расслабленными мышцами живота регистрируют ЭКГ до пробы (фон), по интервалам R-R ЭКГ определяют ЧСС. Можно исследовать и артериальное давление (показатели исходного фона). Давление на солнечное сплетение производят рукой до ощущения пульсации брюшной аорты.
На 20-30-й секунде от начала давления вновь в течение 10-15 с регистрируют ЧСС с помощью ЭКГ. ЧСС подсчитывают по количеству зубцов R на ЭКГ за 10 с и пересчитывают на минуту. Расчет можно производить по величине интервала R-R так же, как и при исследовании глазо-сердечного рефлекса (см. выше).
Трактовка: за норму принимают значение М±о. Определяют степень выраженности - нормальная, повышенная или выраженная, сниженная и извращенная реактивность и характер реакции - симпатический, вагальный или парасимпатический.
По данным И. И. Русецкого (1958), W. Birkmayer (1976), отмечается несколько типов реакции:
- рефлекс отсутствует либо инвертирован (пульс недостаточно замедлен или учащен) - симпатический тип реакции;
- рефлекс положительный - замедление свыше 12 ударов в 1 мин - парасимпатический тип;
- замедление на 4-12 ударов в 1 мин - нормальный тип.
При пробах на реактивность можно рассчитывать коэффициенты, указанные при исследовании вегетативного тонуса. Результаты, полученные при пробах, дают представление о силе, характере, длительности вегетативных реакций, т. е. о реактивности симпатического и парасимпатического отделов ВНС.
Исследования вегетативного обеспечения деятельности
Исследование вегетативного обеспечения различных форм деятельности также несет важную информацию о состоянии вегетативной нервной системы, так как вегетативные компоненты являются обязательным сопровождением любой деятельности. Регистрацию их мы называем исследованием вегетативного обеспечения деятельности.
Показатели вегетативного обеспечения позволяют судить об адекватном вегетативном обеспечении поведения. В норме оно строго соотнесено с формой, интенсивностью и длительностью действия.
Методы исследования вегетативного обеспечения деятельности
В клинической физиологии исследование вегетативного обеспечения производится с помощью экспериментального моделирования деятельности:
- физической - дозированная физическая нагрузка: велоэргометрия, дозированная ходьба, подъем ног лежа в горизонтальном положении на 30-40° определенное количество раз за определенный отрезок времени, двухступенчатая проба Мастера, дозированные приседания, жим динамометра до 10-20 кг и т. д.;
- проб положения - переход из горизонтального положения в вертикальное и наоборот (ортоклиностатическая проба);
- умственной - счет в уме (простой - отнимать от 200 по 7 и сложный - умножение двузначных чисел на двузначные), составление слов, например 7 слов по 7 букв, и т. д.;
- эмоциональной - моделирование отрицательных эмоций: угроза воздействия током, воспроизведение отрицательных эмоциональных ситуаций, пережитых в прошлом, или специальное вызывание отрицательных эмоций, связанных с болезнью, вызывание эмоционального стресса с помощью метода Курта Левина и т. д. Моделирование положительных эмоций разными способами, например разговор о хорошем исходе заболевания и т. д. Для регистрации вегетативных сдвигов используются параметры сердечно-сосудистой системы: ЧСС, вариабельность PC, величина артериального давления, показатели РЭГ, плетизмографии и т. д.; дыхательной системы - частота дыхания и др.; исследуется кожно-гальванический рефлекс (КГР), гормональный профиль и другие параметры.
Исследуемые показатели измеряются в покое (исходный вегетитвный тонус) и при выполнении деятельности. Прирост показателя в этот период оценивается как II вегетативное обеспечение деятельности. Трактовка: полученные данные интерпретируются как нормальное вегетативное обеспечение деятельности (сдвиги такие же, как в контрольной группе), избыточное (сдвиги интенсивнее, чем в контрольной группе), недостаточное (сдвиги менее выражены, чем в контрольной группе).
Обеспечение деятельности осуществляется преимущественно эрготропной системой. Поэтому по степени отклонения от исходных данных судили о состоянии эрготропных аппаратов.
Исследование вегетативного обеспечения в ортоклиностатическои пробе. Эта проба описана многими авторами [Русецкий И. И., 1958; Четвериков Н. С, 1968, и др.] и имеет несколько модификаций, основанных на гемодинамической пробе Шелонга. Мы дадим лишь два ее варианта. Первый вариант (классический) описан в руководстве W. Birkmayer (1976); второй вариант, которого мы придерживаемся в последнее время, - проведение пробы и обработка полученных результатов по методу, предложенному Z. Servit (1948).
Ортоклиностатические пробы, проведенные активно, а не с помощью поворотного стола, мы расцениваем не только как гемодинамические, но и как пробы на вегетативное обеспечение деятельности, т. е. вегетативные сдвиги, обеспечивающие переход из одного положения в другое, а затем и поддержание нового положения.
Методика первого варианта. В покое и горизонтальном положении определяют ЧСС и артериальное давление. Затем пациент медленно, без лишних движений встает и в удобном положении стоит около кровати. Сразу же в вертикальном положении измеряют пульс и артериальное давление, а затем это делают через минутные интервалы в течение 10 мин. В вертикальном положении обследуемый может находиться от 3 до 10 мин. Если патологические изменения появляются в конце пробы, измерения следует продолжать. Пациента просят вновь лечь; сразу же после укладывания измеряют через минутные интервалы артериального давления и ЧСС до тех пор, пока они не достигнут исходного значения.
Трактовка. Нормальные реакции (нормальное вегетативное обеспечение деятельности): при вставании - кратковременный подъем систолического давления до 20 мм рт. ст., в меньшей степени диастолического и преходящее увеличение ЧСС до 30 в 1 мин. Во время стояния иногда может падать систолическое давление (на 15 мм рт. ст. ниже исходного уровня или оставаться неизменным), диастолическое давление неизменно или несколько поднимается, так что амплитуда давления против исходного уровня может уменьшаться. ЧСС в процессе стояния может увеличиваться до 40 в 1 мин против исходного. После возвращения в исходное положение (горизонтальное) артериальное давление и ЧСС должны через 3 мин прийти к исходному уровню. Непосредственно после укладывания может наступить кратковременный подъем давления. Субъективных жалоб нет.
Нарушение вегетативного обеспечения деятельности проявляется следующими признаками:
- Подъем систолического давления более чем на 20 мм рт. ст.
- Диастолическое давление при этом также повышается, иногда более значительно, чем систолическое, в других случаях оно падает или остается на прежнем уровне;
- Самостоятельный подъем только диастолического давления при вставании;
- Увеличение ЧСС при вставании более чем на 30 в 1 мин;
- В момент вставания может появиться ощущение прилива крови к голове, потемнение в глазах.
Все вышеуказанные изменения говорят об избыточном вегетативном обеспечении.
- Преходящее падение систолического давления более чем на 10-15 мм рт. ст. непосредственно после вставания. При этом диастолическое давление может одновременно повышаться или снижаться, так что амплитуда давления (пульсовое давление) значительно уменьшается. Жалобы: покачивание и ощущение слабости в момент вставания. Эти явления трактуется как недостаточное вегетативное обеспечение.
- Во время стояния систолическое давление падает более чем на 15-20 мм рт. ст. ниже исходного уровня. Диастолическое давление остается неизменным или несколько поднимается - гипотоническое нарушение регуляции, что можно расценивать также как недостаточное вегетативное обеспечение, как нарушение адаптации. Так же можно расценить и падение диастолического давления (гиподинамическая регуляция по W. Birkmayer, 1976). Снижение амплитуды артериального давления по сравнению с исходным уровнем более чем в 2 раза обозначает не только регуляторные нарушения, но и, по нашим представлениям, нарушение вегетативного обеспечения.
- Повышение ЧСС во время стояния более чем на 30-40 в 1 мин при относительно неизменном артериальном давлении - избыточное вегетативное обеспечение (тахикардическое регуляторное нарушение по W. Birkmayer, 1976). Может возникнуть ортостатическое тахипноэ.
Изменения ЭКГ при ортоклиностатической пробе: повышение синусовой частоты пульса, увеличение зубца Р во II и III стандартных отведениях, снижение интервала S-T и уплощение или негативный зубец Т во II и III отведениях. Эти явления могут возникать или сразу после вставания, или при длительном стоянии. Ортостатические изменения могут наблюдаться у здоровых. Они не указывают на кардиальный дефект: это является нарушением вегетативного обеспечения, связанного с симпатикотонией - избыточным обеспечением.
Для перехода в лежачее положение и в лежачем положении правила те же.
Методика второго варианта. Обследуемому после 15 мин покоя в горизонтальном положении измеряют артериальное давление, регистрируют ЧСС путем записи ЭКГ в течение 1 мин. Обследуемый спокойно поднимается в вертикальное положение, на что уходит около 8-10 с. После этого в вертикальном положении опять в течение 1 мин непрерывно записывают ЭКГ, регистрируют артериальное давление. В дальнейшем на 3-й и 5-й минутах стояния записывают ЭКГ по 20 с и в эти же отрезки времени после записи ЭКГ измеряют артериальное давление. Затем обследуемый ложится (клиностатическая проба), и опять регистрируют те же вегетативные показатели по изложенной выше методике в те же временные отрезки. Регистрацию ЧСС производят с помощью подсчета зубцов R в 10-секундных интервалах ЭКГ.
Обработку данных, полученных за минутный интервал ортостатической и клиностатической проб, проводят по Z. Servit (1948). Вычисляют следующие показатели:
1. Среднее ортостатическое ускорение за 1 мин (СОУ). Оно равно сумме прироста относительно исходной ЧСС в первом 10-секундном отрезке минуты, втором и шестом, деленной на 3:
СОУ = 1 + 2 + 6 / 3
Ортостатический индекс лабильности (ОИЛ) - разница между самой высокой и самой низкой ЧСС в ортостатическом положении в течение 1 мин (выбирается из шести 10-секундных интервалов первой минуты) - минимальный размах колебаний ЧСС в ортостатической пробе.
Клиностатическое замедление (КЗ) - наибольшее замедление ЧСС в течение 1 мин в положении лежа после перехода из вертикального положения.
Ортоклиностатическая разница (ОКР) - разница между наибольшим ускорением и наибольшим замедлением при орто- и клиностатичской пробе (расчет ведется также по шести 10-секундным интервалам в 1 мин пробы).
Клиностатический индекс лабильности (КИЛ) - разница между наибольшим и наименьшим замедлением ЧСС при клиностатической пробе (выбирается из 10-секундных интервалов 1 мин горизонтального положения). Весь расчет ведется в пределах 1 мин в положении стоя и лежа, а затем вычисляются ЧСС на 3-й и 5-й минутах и величина артериального давления. За норму принимаются значения М±а, полученные у здоровых обследуемых в различные отрезки времени указанных проб.
Динамическое исследование состояния вегетативной нервной системы дает представление об ее исходном вегетативном тонусе (определяется по состоянию периферических вегетативных образований), вегетативной реактивности, вегетативного обеспечения деятельности, что обусловлено состоянием надсегментарных систем мозга, организующих адаптивное поведение.
Помимо изложенного выше достаточно широко применяемого клиницистами функционально-динамического метода с регистрацией указанных параметров для характеристики состояния вегетативной нервной системы в покое и при нагрузках используется РЭГ, которая дает косвенную информацию о величине пульсового кровенаполнения, состоянии сосудистой стенки магистральных сосудов, относительной скорости кровотока, взаимоотношении артериального и венозного кровообращения. Те нее задачи решаются и с помощью плетизмографии: увеличение осцилляции, т. е. дилатация сосудов, расценивается как уменьшение симпатических влияний; снижение осцилляции, склонность к констрикции - как их усиление. О состоянии сосудистого русла свидетельствует ультразвуковая допплерография (УЗДГ), что также косвенно отражает состояние вегетативной нервной системы.
Исследование нервно-мышечной возбудимости
Наиболее часто употребляются следующие объективные тесты.
Вызывание симптома Хвостека в покое и после 5-минутной гипервентиляции. Вызывание симптома Хвостека производится ударом неврологического молоточка в точке по средней линии, соединяющей угол рта и мочку уха. Измеряется степень выраженности:
- I степень - сокращение губной комиссуры;
- II степень - присоединение сокращения крыла носа;
- III степень - помимо описанных выше феноменов, сокращается круговая мышца глаза;
- IV степень - резкое сокращение мышц всей половины лица.
Гипервентиляция в течение 5 мин приводит к отчетливому увеличению степени выраженности [Аlаjouianine Th. et al., 1958; Klotz H.D., 1958]. Среди здоровых людей положительный симптом Хвостека встречается у 3-29 %. При нейрогенной тетании он бывает положительным в 73 % случаев.
Манжеточная проба (симптом Труссо). Техника: на плечо обследуемого на 5-10 мин накладывают артериальный жгут или пневматическую манжетку. Давление в манжетке необходимо поддерживать на 5-10 мм рт. ст. выше систолического давления пациента. При снятии компрессии в постишемической стадии возникают карпопедальные спазмы, феномен «руки акушера». Частота симптома Труссо при тетании колеблется от 15 до 65 %. Он указывает на высокий уровень периферической нервно-мышечной возбудимости.
Проба Труссо - Бонсдорфа. Техника: на плечо обследуемого накладывают пневматическую манжетку и в течение 10 мин поддерживают в ней давление на 10-15 мм рт. ст. выше, чем систолическое давление пациента, что вызывает ишемию руки. Во второй половине ишемического периода добавляют гипервентиляцию (максимально глубокие вдохи и выдохи с частотой 18-20 в 1 мин) в течение 5 мин. Результаты пробы: слабоположительная - возникновение видимых фасцикуляций в межостных мышцах, особенно в области I межфалангового промежутка, изменение формы кисти (тенденция к возникновению «руки акушера»); положительная - выраженная картина карпопедального спазма; отрицательная - отсутствие описанных выше феноменов.
Электромиографическое исследование. При ЭМГ-исследовании регистрируется определенного типа электрическая активность мышц, вовлеченных в тетанический спазм. Активность характеризуется следующими друг за другом потенциалами (дуплеты, триплеты, мультиплеты), которые возникают в течение коротких временных интервалов (4-8 мс) с частотой 125-250 кол./с. Такие потенциалы и другие феномены в ЭМГ возникают в период исследования при помощи провоцирующих проб.
Другие тесты, выявляющие нервно-мышечную возбудимость: локтевой синдром Бехтерева, симптом Шлезингера, симптом мышечного валика, но они менее информативны и применяются реже.
Методы исследования гипервентиляционного синдрома
- Анализ субъективных ощущений (жалоб), характеризующихся полисистемностью и связью жалоб с функцией дыхания.
- Наличие дыхательных расстройств в период или в начале заболевания.
- Положительные результаты гипервентиляционной пробы.
- Пробы на нервно-мышечную возбудимость.
- Возможность купирования гипервентиляционного пароксизма вдыханием воздушной смеси, содержащей 5 % СО2, или дыханием «в мешок» (бумажный или полиэтиленовый) для накопления собственного СО2, с помощью которого купируется приступ.
- Наличие у больного гипокапнии в альвеолярном воздухе и алкалоза в крови.
Техника проведения гипервентиляционной пробы: больной находится в горизонтальном положении или положении полулежа (в кресле). Начинает дышать глубоко с частотой 16-22 дыхания в 1 мин. Проба длится в зависимости от переносимости от 3 до 5 мин. Положительная гипервентиляционная проба имеет два варианта протекания. Первый вариант: в период пробы возникают эмоциональные, вегетативные, тетанические и другие изменения, которые исчезают спустя 2-3 мин после ее окончания. Второй вариант: гипервентиляция приводит к развитию вегетативного пароксизма, который, начавшись во время пробы, продолжается и после ее прекращения. Переход пробы в развернутый пароксизм наблюдается вначале в дыхании, обследуемый не может прекратить гипервентиляцию и продолжает часто и глубоко дышать. Расстройство дыхания сопровождается вегетативными, мышечно-тоническими и эмоциональными расстройствами. Принято считать, что возникновение во время пробы субъективных ощущений, которые напоминают спонтанно возникающие, является положительным критерием для установления диагноза гипервентиляционного синдрома.
В возрасте старше 50 лет необходимо проводить пробу осторожно. Противопоказанием являются высокое артериальное давление, наличие сердечной и легочной патологии, выраженный атеросклероз.
Дополнительные методы исследования функционального состояния нервной системы
Исследование эмоционально-личностных особенностей
Вегетативные расстройства, особенно церебрального уровня, являются психовегетативными. Поэтому при вегетативных нарушениях необходимо исследовать психическую сферу. Одним из методов ее изучения является детальное изучение психоанамнеза, йотирование наличия детских и актуальных психотравм. Важен клинический анализ эмоциональных расстройств. Психологическое обследование производят с помощью различных методов: метода многостороннего исследования личности (МИЛ) в модификации Ф. Б. Березина и М. И. Мирошникова (1976), тестов Спилбергера, Айзенка, Кэттела, а также прожективного теста Роршаха, тематического апперцептивного теста (ТАТ), теста незаконченных предложений, теста Розенцвейга (фрустрационный тест) и т. д. Наиболее информативными при исследовании вегетативных расстройств являются тесты МИЛ, Спилбергера, Кэттела.
Электрофизиологические исследования
ЭЭГ применяют не только с целью уточнения локализации процесса и, в части случаев, его характера (эпилептические гиперсинхронные генерализованные разряды), но и для изучения функционального состояния неспецифических активирующих и деактивирующих систем мозга во сне, в расслабленном и напряженном бодрствовании, которое моделируется различными нагрузками: гипервентиляцией, световой, звуковой стимуляцией, эмоциональным стрессом, умственной нагрузкой и т. д.
Наиболее распространенным методом тестирования неспецифических систем мозга является полиграфическая регистрация ЭЭГ, ЭКГ, КГР, ЭМГ, частоты дыхания. Сдвиги этих показателей отражают соотношения между восходящими и нисходящими активирующими система-Ми. О соотношении и состоянии десинхронизирующих (ретикулярная формация ствола мозга) и синхронизирующих (таламокортикальная система) систем мозга судят по визуальному и компьютерному анализу ЭЭГ (вычисление а-индекса, индекса текущей синхронизации и т. д.). В период сна данные ЭЭГ позволяют получить информацию о характеристике представленности различных стадий сна, об их латентных периодах, циклах сна и двигательной активности (АИД).
В последние годы применение вычислительной техники существенно увеличило возможности нейрофизиологических исследований. Использование способа усреднения позволило выделить из спонтанной ЭЭГ связанные с событиями потенциалы, главным образом вызываемые сенсорными и моторными стимулами.
Так, исследование соматосенсорных вызванных потенциалов позволяет эффективно и дифференцированно оценивать функциональное состояние разных уровней специфической и неспецифической систем афферентации.
Изучение механизмов организации действия и эффекторных систем дает возможность регистрации моторного потенциала, связанного с совершением произвольных движений и отражающего как общие процессы организации действий и принятия решений, так и более локальные механизмы активации корковых мотонейронов.
Регистрация контингентного негативного отклонения (КНО) используется для исследования механизмов направленного внимания, мотивации, вероятностного прогнозирования, что позволяет оценивать состояние неспецифических систем мозга.
Изучение особенностей механизмов топографической организации мозговой активности возможно с помощью построения спектральных карт спонтанной ЭЭГ.
Компрессированный спектральный анализ (КСА) по алгоритму быстрого преобразования Фурье позволяет определить спектральную мощность ритмов ЭЭГ и их реактивность на различные функциональные нагрузки, что также дает информацию о состоянии неспецифических систем мозга. Кроме того, КСА ЭЭГ выявляет характер межполушарного взаимодействия (межполушарной асимметрии), участвующей в адаптивных реакциях.
Исследование гормональной и нейрогуморальной функций
Нередко вегетативные расстройства сочетаются с нейро-эндокринно-обменными нарушениями. В основе их лежат изменения нейрогормональных и нейрогуморальных соотношений (в связи с изменением нейротрансмиттерной медиации), которые, в свою очередь, являются показателями адаптивных возможностей организма и состояния эрго- и трофотропных систем.
В ряде случаев необходимо исследовать как гормональный профиль, так и нейрогуморальные соотношения: функцию щитовидной железы (основной обмен с применением комплексного радиоизотопного метода поглощения I), состояние системы гипоталамус - гипофиз - кора надпочечников (определение кортикостероидов и их метаболитов в крови и моче), обследование функции яичников (ректальная температура, симптом зрачка, КИИ, гормональный профиль), углеводный, белковый, водно-солевой обмен и т. д.
С целью изучения состояния нейрогуморальных соотношений определяют содержание в крови, моче, цереброспинальной жидкости катехоламинов (адреналин, норадреналин, дофамин, ДОФА и их метаболиты), ацетилхолина и его ферментов, гистамина и его ферментов (диаминоксидаза), гистаминопексический эффект (ГПЭ) серотонина по экскреции с мочой 5-ОИУК.
В то же время эти показатели могут быть использованы для оценки состояния как специфических, так и неспецифических систем ЛРК, а также реакции центральных эрго- и трофотропных аппаратов и периферических вегетативных систем.
Гуморальные (электролитные) исследования натрия, калия, общего кальция, неорганического фосфора, хлора, углекислоты, магния способствуют выделению скрытой нейрогенной тетании. Определяются коэффициенты, указывающие на отношение моновалентных ионов (натрий, калий) к бивалентным (кальций, магний). Синдром нейрогенной тетании (СНТ) в основном нормокальциемический, но имеется относительная тенденция к гипокальциемии. У больных с СНТ достоверно увеличен коэффициент, отражающий преобладание моновалентных ионов над бивалентными.
Исследование функций сегментарного отдела вегетативной нервной системы
Развитие современного учения о патологии вегетативной нервной системы потребовало пересмотра старых методических подходов и разработки новых методов исследования. К разрабатываемым методам сегодня предъявляются особые требования. Тесты для вегетативных исследований должны быть:
- достаточно информативными в отношении вегетативной дисфункции (количественная оценка результатов);
- специфичными, с хорошо воспроизводимыми результатами при повторных исследованиях (коэффициент вариации не должен превышать 20-25 % ); 3) физиологически и клинически надежными (безопасными);
- неинвазивными;
- легко и быстро выполняемыми.
Тестов, отвечающих этим требованиям, пока немного.
Методы, разработанные для исследования вегетативной нервной системы в кардиоваскулярной, судомоторной и зрачковой системах, в большей степени, чем другие, отвечают вышеперечисленным требованиям и потому быстрее входят в клиническую практику.
Исследование сегментарных вегетативных расстройств необходимо проводить с учетом не только локализации поражения, но и симптомов, свидетельствующих о выпадении или раздражении периферических вегетативных образований. Необходимо по возможности определять их характер (симпатический или парасимпатический). Желательно при этом уточнить заинтересованность определенной части вегетативной дуги: афферентной или эфферентной.
Часть применяемых методов может давать информацию о надсегментарных вегетативных приборах, регистрируя при этом исходный вегетативный тонус, вегетативную реактивность и вегетативное обеспечение деятельности, кроме того, можно получить информацию о состоянии и сегментарных отделов вегетативной нервной системы.
Сердечно-сосудистая система
Методы определения состояния симпатического эфферентного пути
- Определение изменений артериального давления, связанных с переходом в вертикальное положение. Вычисляют разницу систолического артериального давления в положении лежа и на 3-й минуте после вставания.
Трактовка: падение систолического артериального давления не более чем на 10 мм рт. ст. - нормальная реакция, свидетельствующая об интактности эфферентных вазоконстрикторных волокон; падение на 11-29 мм рт. ст. - пограничная реакция; падение на 30 мм рт. ст. и более - патологическая реакция, свидетельствующая об эфферентной симпатической недостаточности.
- Определение изменений артериального давленияпри изометрической нагрузке. С помощью динамометра определяют максимальную силу в одной руке. Затем в течение 3 мин. пациент сжимает динамометр с силой, составляющей 30 % от максимальной. Вычисляют разницу диастолического артериального давления на 3-й минуте сжимания динамометра и перед выполнением нагрузки, в покое.
Трактовка: повышение диастолического артериального давления более чем на 16 мм рт. ст. - нормальная реакция; повышение на 10-15 мм рт. ст. - пограничная реакция; повышение менее чем на 10 мм рт. ст. - патологическая реакция, свидетельствующая об эфферентной симпатической недостаточности.
- Оценка состояния эфферентных вазоконстрикторных симпатических волокон. Для этого используют некоторые пробы, основанные на регистрации плетизмограммы кисти или предплечья:
- предъявление умственной нагрузки, болевого стимула или внезапного шума вызывает в норме снижение кровенаполнения кисти и повышение артериального давления вследствие периферической вазоконстрикции. Отсутствие изменений со стороны кровенаполнения и артериального давления свидетельствует о поражении эфферентных симпатических волокон, идущих к сосудам кожи;
- на проведении пробы Вальсальвы или вращательной пробы в кресле Барани в норме происходит снижение кровенаполнения за счет усиления вазоконстрикции. Отсутствие изменений кровенаполнения свидетельствует о поражении симпатических периферических вазоконстрикторов;
- резкий глубокий вдох вызывает рефлекторное сужение сосудов предплечий. При этой пробе реакция основана на спинальном рефлексе, афферентные пути которого неизвестны, а эфферентные состоят из симпатических вазоконстрикторных волокон. Отсутствие уменьшения кровенаполнения при этой пробе также свидетельствует о симпатической эфферентной недостаточности;
- при приседаниях, пассивном поднятии ног в положении лежа на плетизмографе наблюдается повышение кровенаполнения вследствие уменьшения вазоконстрикции. При поражении симпатических вазоконстрикторных волокон, идущих к сосудам скелетной мускулатуры, изменения кровенаполнения отсутствуют.
Необходимо отметить, что указанные пробы с использованием плетизмографии не имеют четких количественных границ нормы и патологии, в связи с чем их применение в широкой практике ограничено. Однако результаты, полученные в группе обследуемых, можно сопоставлять с данными группы контроля.
- Фармакологические пробы:
- определение уровня содержания норадреналина (НА) в плазме: концентрация норадреналина в плазме крови поддерживается благодаря освобождению его из симпатических нервных окончаний и мозгового слоя надпочечников. Учитывая, что количество нейротрансмиттера, высвобожденного в кровь, пропорционально активности симпатической нервной системы, концентрацию норадреналина плазмы можно использовать как индекс симпатической нервной активности. Предполагается, что снижение содержания норадреналина в плазме крови является скорее следствием патологического выделения его из симпатических эфферентных терминалей кровеносных сосудов, нежели результатом изменений его захвата или диффузии через гематоэнцефалический барьер или другие мембраны. У здорового человека в положении лежа уровень норадреналина плазмы держится на постоянном уровне и резко возрастает при переходе в вертикальное положение. При центральных положениях вегетативной нервной системы имеется определенный уровень норадреналина в плазме, который при переходе в вертикальное положение не меняется. При периферических поражениях (постганглионарный симпатический нейрон) уровень норадреналина в положении лежа резко снижен и не повышается при ортопробе. Таким образом, можно дифференцировать преганглионарное поражение от постганглионарного:
- проба с тирамином: тирамин высвобождает норадреналин и дофамин из постганглионарных пресинаптических везикул. Недостаточное повышение норадреналина (катехоламинов) плазмы после введения тирамина будет указывать на недостаточную способность постганглионарного нейрона высвобождать норадреналин, т. е. на дистальный постганглионарный симпатический дефект;
- проба с норадреналином: внутривенное введение малых доз норадреналина вызывает у здорового человека большое число кардиоваскулярных эффектов, включая повышение системного артериального давления. У некоторых больных с вегетативным поражением происходит преувеличенный ответ артериального давления вследствие так называемой денервационной гиперчувствительности, возникающей при деструкции пресинаптических нервных окончаний. Наоборот, полная денервация приводит при этой пробе к сниженному по сравнению с нормой ответу артериального давления;
- проба с анаприлином: отсутствие замедления сердечных сокращений при внутривенном введении анаприлина (не более 0,2 мг/кг) свидетельствует о поражении симпатических нервов, идущих к сердцу.
- Регистрация потенциалов действия симпатических периферических нервов, идущих к сосудам кожи, поперечнополосатой мускулатуре и к потовым железам. Современный электрофизиологический метод, позволяющий при помощи новейшей микроэлектродной техники проводить регистрацию нейрональной активности с периферических вегетативных нервов, определять при различных типах стимулов латентные периоды вегетативных ответов, а также вычислять скорость проведения возбуждения по эфферентным симпатическим волокнам.
Методы определения состояния парасимпатического эфферентного пути
- Изменение ЧСС при вставании. У здоровых людей ЧСС при вставании возрастает быстро (максимальная цифра отмечается после 15-го удара сердечного сокращения) и затем снижается после 30-го удара. Отношение между интервалом R-R на 15-м ударе и интервалом R-R на 30-м ударе обозначается как «отношение 30: 15», или коэффициент «30:15». В норме он равен 1,04 и более; 1,01-1,03 - пограничный результат; 1,00 - недостаточность вагальных влияний на сердце.
- Изменение ЧСС при глубоком, медленном дыхании - 6 раз в 1 мин. Определение отношений максимально удлиненного кардиоинтервала R-R во время выдоха к максимально укороченному интервалу R-R во время вдоха. У здоровых людей за счет синусовой аритмии, обусловленной влиянием вагуса, это отношение всегда больше 1,21. Показатели 1,11-1,20 являются пограничными. При уменьшении синусовой аритмии, т. е. при недостаточности вагуса, указанный показатель будет не выше 1,10.
- Изменение ЧСС при пробе Вальсальвы. Рассчитывают коэффициент Вальсальвы. Дыхание производится в мундштук, соединенный с манометром; давление поддерживается на уровне 40 мм рт. ст. в течение 15 с. Одновременно регистрируют ЧСС при помощи ЭКГ. Вычисление коэффициента Вальсальвы: отношение удлиненного интервала R-R в первые 20 с после пробы к укороченному интервалу R-R во время пробы. В норме он равен 1,21 и более; пограничные результаты- 1,11-1,20; коэффициент 1,10 и ниже свидетельствует о нарушении парасимпатической регуляции ритма сердца. Физиологически во время пробы в момент напряжения появляется тахикардия и вазоконстрикция, после которых происходит скачок АД и позже наступает брадикардия.
- Фармакологические пробы:
- тест с атропином. Полная сердечная парасимпатическая блокада наступает при введении атропина в дозе 0,025-0,04 мг/кг, соответственно от 1,8 до 3 мг атропина сульфата. Эффект достигается в течение 5 мин, длится 30 мин. Наблюдается выраженная тахикардия. У больных с поражением кардиальных ветвей вагуса увеличения ЧСС не происходит.
Методы определения состояния афферентного симпатического пути
Проба Вальсальвы: дыхание производится в мундштук, соединенный с манометром; давление в манометре поддерживается на уровне 40 мм рт. ст. в течение 15 с.
При этом возникает повышение внутригрудного давления, меняются артериальное давление и ЧСС. Все изменения в норме длятся 1,5-2 мин и имеют четыре фазы: 1-я фаза - подъем артериального давления вследствие повышения внутригрудного давления; 2-я фаза - падение систолического и диастолического давления вследствие изменения венозного притока; через 5 с уровень артериального давления восстанавливается, что связано с рефлекторной вазоконстрикцией; ЧСС повышается в первые 10 с; 3-я фаза - резкое падение артериального давления до уровня конца 2-й фазы, что связано с высвобождением аорты; это состояние длится 1-2 с после исчезновения внутригрудного давления; 4-я фаза - подъем систолического давления выше уровня покоя в течение 10 с, пульсовое давление увеличивается, диастолическое давление или повышается, или не меняется. 4-я фаза заканчивается, когда артериальное давление возвращается к исходному уровню.
При поражении симпатического афферентного пути возникает блокада ответа во 2-й фазе, что выражается в падении систолического и диастолического давления и увеличении ЧСС.
Если известно, что блуждающий нерв функционирует нормально (по клиническим данным и по результатам проб) и при этом не происходит изменения ЧСС при артериальной гипо- и гипертензии, то можно полагать, что пострадала афферентная часть симпатической дуги, т. е. путь, идущий к каротидному синусу в составе IX пары черепных нервов.
Современными методами исследования вегетативных аппаратов в кардиоваскулярной системе являются неинвазивное мониторирование артериального давления и анализ вариативности сердечного ритма (спектральный анализ PC). Эти методы позволяют дать интегративную количественную оценку вегетативной функции в различных функциональных состояниях, уточнить влияние и роль симпатических и парасимпатических звеньев вегетативной регуляции в кардиоваскулярной системе.
Желудочно-кишечная система
Методы, используемые для исследования вегетативных функций в этой системе, основаны на изучении моторики всего желудочно-кишечного тракта, находящегося под контролем парасимпатического и симпатического отделов вегетативной нервной системы.
Прежде чем перейти к описанию методов, необходимо предупредить, что положительные результаты могут интерпретироваться как вегетативная патология в случае исключения всех явных причин желудочно-кишечных расстройств (инфекция, воспаление, травма, опухоль, спаечный процесс, патология печени и желчного пузыря и т.д.).
Исследование экскреторной функции. Методы определения состояния парасимпатического эфферентного пути
- Кислотность желудочного сока. Вводят инсулин - 0,01 ЕД/кг с последующим определением кислотности желудочного сока. У здорового человека в ответ на наступившую гипогликемию благодаря активности блуждающего нерва повышается кислотность. Отсутствие повышения кислотности указывает на поражение веточек вагуса, идущих к париетальным клеткам желудка. Кстати, это стандартная процедура для оценки хирургической ваготомии. Если поражены или отсутствуют сами париетальные клетки, то в ответ на пентагастрин или гистамин также не будет повышения кислотности желудочного сока.
- Гастрохромоскопия. Основана на способности слизистой оболочки желудка выделять краску - нейтральный красный - через 12-15 мин при внутримышечном введении и через 5 мин при внутривенном введении. При секреторной недостаточности выделение краски значительно задерживается, при ахилии - вообще не происходит (преобладание симпатического влияния).
- Реакция панкреатических полипептидов на гипогликемию. Высвобождение панкреатических полипептидов из поджелудочной железы наступает во время гипогликемии и опосредуется вагусом. На этом основании недостаточное или отсутствие повышения панкреатических полипептидов в ответ на введение инсулина расценивается как парасимпатическая недостаточность.
Исследование моторно-эвакуаторной функции желудка и кишечника
Описываемые методы свидетельствуют о поражении преганглионарных парасимпатических волокон или о симпатической недостаточности.
Методы: сцинтиграфия, рентгенокинематография, манометрия. Можно выявить замедление движений пищевода, наступающее при поражении преганглионарных парасимпатических волокон блуждающего нерва, и нарушение ритма движений при аксональной дегенерации эзофагальных нервов.
Контрастные методы исследования желудка и кишечника, электрогастрография, ультрасонография позволяют обнаружить нарушения моторной функции в виде замедления перистальтики и эвакуации при поражении парасимпатических нервов (вагуса) и усиления моторики при симпатической недостаточности.
- Баллоно-кимографический метод. Сущность заключается в регистрации внутрижелудочного давления, колебания которого в значительной степени соответствуют сокращениям желудка. Исходный уровень давления характеризует тонус стенок желудка. Заполненный воздухом резиновый баллон соединяют через систему трубок и капсулу Марея с водным манометром. Колебания жидкости в манометре регистрируются на кимографе. При анализе кимограмм оценивают ритм, силу желудочных сокращений, частоту перистальтических волн в единицу времени. Влияния, идущие по симпатическим нервам, уменьшают ритм и силу сокращения, а также скорость распределения по желудку перистальтической волны, тормозят моторику. Парасимпатические влияния стимулируют моторику.
- Метод открытых катетеров является модификацией баллоно-кимографического метода. Давление в данном случае воспринимается мениском жидкости.
- Электрогастрография обладает преимуществами беззондового способа оценки двигательной активности желудка. Регистрируются биопотенциалы желудка с поверхности тела пациента с помощью аппаратов ЭГГ-3, ЭГГ-4. Система фильтров позволяет выделить биопотенциалы в узком диапазоне, характеризующие двигательную активность желудка. При оценке гастрограмм учитывают частоту, ритм, амплитуду в единицу времени. Метод предполагает помещение активного электрода в зону проекции желудка на переднюю брюшную стенку, что не всегда возможно.
- Регистрация биопотенциалов желудка с отдаленной точки [Ребров В. Г., 1975] с помощью аппарата ЭГС-4М. Активный электрод - на правом запястье, индифферентный - на правой лодыжке.
- Пашэлектрография - одновременное исследование моторной функции желудка и кишечника. Метод основан на том, что частота мышечных сокращений специфична для различных отделов пищеварительного тракта и совпадает с частотой основного электрического ритма [Shede H., Clifton J., 1961; Christensen J., 1971]. Выделив с помощью узкополосных фильтров эту частоту, при помещении электродов на поверхности тела, можно проследить за характером изменений суммарного потенциала соответствующих участков желудочно-кишечного тракта, в том числе тонкой и толстой кишок.
- Радиотелеметрия. Внутрижелудочное давление определяют при помощи введенной в желудок капсулы, включающей в себя датчик давления и радиопередатчик. Радиосигналы воспринимаются антенной, укрепленной на теле пациента, передаются через преобразователь на записывающее устройство. Анализ кривых проводят так же, как и при электрогастрографии.
Простых, надежных информативных тестов для диагностики вегетативной недостаточности в желудочно-кишечной системе пока не существует.
Мочеполовая система
В этой сфере также пока отсутствуют простые информативные тесты исследования вегетативных нервов; применяемые методы основаны на изучении функций конечных эффекторных органов.
Методы определения состояния парасимпатического и симпатического эфферентных путей
- Микциоурометрия - количественный метод, при котором применяют специальные приборы - урофлоуметры - для оценки эвакуаторной функции мочевого пузыря, контролируемой парасимпатической нервной системой.
- Цистометрия - количественный метод, оценивающий моторную и сенсорную функции мочевого пузыря. На основании взаимоотношений внутрипузырного давления и объема мочевого пузыря можно определить уровень поражения: выше спинальных центров, преганглионарные парасимпатические волокна, постганглионарные нервы.
- Уретральная прессорная профилометрия - метод оценки состояния мочеиспускательного канала по построенному графику - профилю давлений на всем его протяжении при эвакуации мочи. Используется для исключения патологии нижних мочевыводящих путей.
- Цистоуретрография - контрастный метод для выявления диссинергии внутреннего и наружного сфинктеров.
- Ультразвуковая сонография - современный неинвазивный метод исследования функций мочевого пузыря, позволяющий оценить все этапы мочеиспускания и наполнения.
- Электромиография наружного анального сфинктера - метод, применяемый для диагностики диссинергии наружного сфинктера мочевого пузыря, который функционирует по аналогии с анальным наружным сфинктером.
- Мониторинг эрекций во время ночного сна - используется для дифференциальной диагностики органической и психогенной импотенции. При органическом поражении парасимпатических волокон утром и во время ночного сна эрекции I отсутствуют, в то время как у здоровых и при психогенной импотенции эрекции сохранены.
- Исследование вызванных кожных симпатических потенциалов с поверхности половых органов осуществляется для оценки функции симпатических эфферентных нервов. При их поражении отмечаются удлинение латентных периодов ответов, снижение их амплитуд.
Кожа (потоотделение, терморегуляция)
Методы определения состояния эфферентного симпатического пути
- Исследование вызванных кожных симпатических потенциалов. Метод основан на феномене КГР и заключается в регистрации кожных биопотенциалов в ответ на электрическую стимуляцию срединного нерва. Поскольку эфферентным звеном КГР является симпатическая нервная система, то характеристики получаемого ответа стали использовать для анализа именно этой части вегетативной нервной системы. Четыре пары поверхностных электродов (20x20x1,5 мм) накладываются на ладони и стопы. Регистрация проводится с помощью электронейромиографа при чувствительности усилителя 100 мкВ, в частотном диапазоне 1,0-20,0 Гц при эпохе анализа 5 с. В качестве электрического стимула используют одиночные нерегулярные импульсы прямоугольной формы, длительностью 0,1 с. Сила тока подбирается стандартно по появлению моторного ответа большого пальца руки при стимуляции в области проекции срединного нерва на уровне запястья. Стимулы подаются в случайном порядке с интервалом не менее 20 с после угасания спонтанных КГР. В ответ на стимул усредняют 4-6 кожно-гальванических ответов, которые и обозначаются как вызванные кожные симпатические потенциалы (ВКСП). Определяют латентные периоды и I амплитуды ВКСП. Информативность этого метода была показана серией исследований у больных с различными формами полиневропатий при системных, эндокринных и аутоиммунных заболеваниях. Удлинение ЛП и снижение АМП ВКСП при этом расценивалось как нарушение проведения возбуждения по вегетативным судомоторным волокнам, а отсутствие ответов - как результат грубого нарушения функции потоотделительных волокон. Однако при анализе ВКСП следует всегда учитывать, что параметры латенций и амплитуд могут изменяться не только при нарушениях в периферической, но и в центральной нервной системе. При трактовке данных ВКСП с точки зрения уровня поражения ВНС необходимо учитывать результаты клинического и других параклинических методов исследования (ЭНМГ, ВП, ЭЭГ, МРТ и др.). Преимуществами метода являются неинвазивность, полная безопасность, количественная оценка результатов.
Другим информативным методом является количественный судомоторный аксон-рефлекс тест (QSART - quantitative sudomotor axon reflex test), при котором локальное потоотделение стимулируется ионофорезом ацетилхолина. Выраженность потоотделения регистрируется специальным судорометром, передающим в аналоговой форме информацию на компьютер. Исследование проводится в специальной теплоизоляционной комнате в покое и при тепловых нагрузках (горячий чай и т. д.). Необходимость специального помещения и технического оборудования для проведения исследований ограничивает широкое применение этого метода.
Значительно реже в настоящее время для оценки функции потоотделения используют красящие пробы. Ниже описаны некоторые из них. Страдание эфферентной части рефлекторной симпатической дуги определяется по отсутствию потливости на определенном участке тела. Локализация устанавливается путем наблюдения за потением с помощью йодно-крахмальной пробы Минора или хромокобальтовой пробы Южелевского. Потение достигается различными методами:
-
- Аспириновая проба: прием 1 г ацетилсалициловой кислоты со стаканом горячего чая вызывает диффузное потоотделение через посредство церебральных приборов; при корковых поражениях чаще возникает моноплегический тип потоотделения - его отсутствие или понижение.
- Согревание обследуемого в суховоздушном ящике, нагревательной камере или погружение двух конечностей в горячую воду (43 °С) вызывает спинальные потовые рефлексы через посредство клеток боковых рогов спинного мозга. При поражении сегментарных отделов спинного мозга согревательные процедуры, а также аспириновая проба обнаруживают отсутствие или понижение потоотделения на соответствующих территориях.
- Проба с пилокарпином: подкожное введение 1 мл 1 % раствора пилокарпина, действуя на концевые потоотделительные приборы, вызывает в норме выделение пота на определенном участке тела. Отсутствие или понижение потоотделения при этой пробе наблюдается при отсутствии или поражении потовых желез.
- Исследование аксон-рефлекса: стимуляция фарадическим током, внутрикожное введение ацетилхолина (5-10 мг) или электрофорез ацетилхолина в норме через 5 мин вызывают локальную пилоэрекцию и потоотделение. Отсутствие пилоэрекции, уменьшение или отсутствие потоотделения свидетельствуют о поражении симпатических ганглиев или постганглионарных нейронов.
- Исследование поверхностной кожной температуры с помощью термовизоров: регистрируется интенсивность инфракрасного излучения, что составляет сущность полученных термограмм. Для количественного определения величины инфракрасного излучения используют эффекты изотермы. Величина температуры регистрируется в градусах. Интерпретация термограмм основана на наличии термоасимметрии, а также величине продольного терминального градиента, отражающего перепад температуры между дистальными и проксимальными участками кожи. Изучение термограмм и интенсивности кожной температуры показало, что верхняя половина тела теплее нижней, правые и левые конечности характеризуются симметричным изображением, проксимальные отделы конечностей теплее дистальных, причем перепад незначителен и постепенен. У больных с церебральными вегетативными нарушениями распределение кожной температуры по термографическим показателям представлено следующими типами:
- двусторонняя «термоампутация» на уровне нижней трети предплечья с гипотермией кистей и стоп, с резким перепадом температуры на 2-4 °С;
- гипертермия кистей и стоп, чаще встречающаяся у больных с гипоталамическим синдромом;
- различные типы асимметрий:
- односторонняя «термоампутация» кисти;
- асимметрия «термоампутация» кистей и стоп.
При поражении сегментарных отделов вегетативной нервной системы в основном наблюдаются различные типы асимметрий.
Зрачок
Известно, что симпатическая и парасимпатическая системы иннервируют мышцы, расширяющие и сужающие зрачок. Неирофармакологическое исследование дает возможность разграничить пре- и постганглионарное поражение вегетативных нервов, иннервирующих мышцы радужной оболочки. Анализ позволяет дифференцировать возникновение птоза и миоза вследствие повреждения симпатических волокон мышцы, расширяющей зрачок, от синдрома Горнера, в основе которого лежит более проксимальное повреждение симпатических путей, идущих к этой мышце, а также синдрома Эйди (тоническое расширение зрачков), который в настоящее время связывают с повреждением постганглионарных парасимпатических волокон, иннервирующих мышцу, сужающую зрачок, а также от мидриаза, возникшего при повреждении преганглионарных волокон.
Нейрофармакологический метод анализа основан на феномене денервационной гиперчувствительности постганглионарных симпатических и парасимпатических волокон. Было показано, что если при миозе или птозе имеется денервационная гиперчувствительность суженного зрачка, то поражение локализуется не в преганглионарном симпатическом волокне, а в постганглионарном на основании черепа либо по ходу внутренней сонной артерии. Если при мидриазе имеется денервационная гиперчувствительность расширенного зрачка, то также маловероятно повреждение преганглионарных волокон в стволе мозга, кавернозном синусе, в шейном отделе спинного мозга. Это характерно для повреждения симпатических постганглионарных волокон или в ресничном узле, или в наружных слоях глаза.
При исследовании зрачков и проведении нейрофармакологических тестов существует несколько правил:
- в каждый глаз закапывают по 1 капле препарата с интервалом 2 мин;
- по мере проведения теста для выявления дефекта может потребоваться троекратное закапывание с 10-минутными интервалами, т. е. по 6 капель в каждый глаз;
- у больных с односторонним нарушением величины зрачка нужно исследовать оба зрачка;
- денервационная гиперчувствительность считается выявленной, если расширенный зрачок сокращается, а другой не реагирует. Если нет ответа, то можно увеличить концентрацию препарата при условии, что исследуются оба глаза. Денервационную гиперчувствительность расширенного зрачка можно исключить только в том случае, если нормальный зрачок начинает сокращаться при отсутствии более сильного сокращения расширенного зрачка.
При двусторонней патологии зрачков сравнение невозможно, нужно исследовать только один глаз, а другой будет служить в качестве контроля.
Тесты на симпатическую денервационную гиперчувствительность при миозе
- Введение 0,1% раствора адреналина: нормальный зрачок не расширяется в ответ на закапывание адреналина. При денервационной гиперчувствительности адреналин вызывает мидриаз. Максимальная гиперчувствительность возникает при повреждении постганглионарного симпатического пути. Зрачок расширяется более чем на 2 мм. Адреналин не вызывает значительного изменения величины зрачка при повреждении преганглионарных симпатических волокон (особенно «первого нейрона»), т. е. при полном синдроме Горнера эта проба отрицательная.
- Тест с 4% раствором кокаина: кокаин редко используется изолированно, так как не позволяет уточнить место повреждения симпатического нерва, чаще его употребляют в комбинации с адреналиновым тестом. Методика комбинированного теста: вводят по 2 капли 4 % раствора кокаина, при необходимости это повторяют трижды. Отчетливый мидриаз при миозе указывает на повреждение преган-глионарного симпатического волокна. Если реакция отсутствует, то через 30 мин закапывают 0,1 % раствор адреналина: небольшое расширение зрачка может указывать на возможное повреждение преганглионарного волокна, его «второго нейрона»; отчетливое расширение зрачка является диагностическим признаком повреждения постганглионарного симпатического волокна.
Тест на парасимпатическую денервационную гиперчувствительность при мидриазе
Применяют 2,5 % мехолиловые капли. Вводят по 1 капле раствора в каждый глаз с повторным закапыванием через 5 мин. Тонически расширенный зрачок реагирует на мехолил выраженным миозом. В интактном зрачке реакции нет. Этот тест информативен при синдроме Эйди.
Внутренняя офтальмоплегия: выявление ее причин не нуждается в проведении фармакологических тестов, нужен неврологический топический анализ.
Помимо фармакологических проб, имеются и другие.
- Время зрачкового цикла. При помощи щелевой лампы узкая полоска света подается через край зрачка. В ответ наблюдаются ритмические сокращения и сужение зрачка. Время одного такого цикла (сужение - расширение) у здоровых людей составляет 946 ±120 мс. Увеличение времени зрачкового цикла говорит о парасимпатической недостаточности.
- Поляроидное фотографирование зрачка с электронной вспышкой - метод, позволяющий определить размеры зрачка в темноте. Определение размеров адаптированного к темноте зрачка по отношению к внешнему диаметру радужки дает возможность оценить состояние симпатической иннервации. Недостаточное расширение зрачка свидетельствует о симпатической недостаточности. Метод чувствителен к минимальным изменениям симпатической функции.
- Инфракрасная телевизионная пупиллометрия - количественный метод, позволяющий определить точные размеры зрачка в покое, при реакции на свет и в темноте, что дает обширную информацию для оценки вегетативной иннервации зрачка.
- Гетерохромия радужки: симпатическая нервная система влияет на образование меланина и определяет цвет радужной оболочки. Нарушение пигментации одной радужки свидетельствует о повреждении симпатических волокон еще в раннем детстве. Депигментация у взрослых встречается крайне редко. Причиной гетерохромии у взрослых может явиться местное заболевание или результат врожденной изолированной аномалии. Депигментация может наблюдаться с другими симптомами поражения симпатической иннервации при синдроме Горнера (чаще - врожденного характера).
Что нужно обследовать?


 [
[