Медицинский эксперт статьи
Новые публикации
Остеобластокластома
Последняя редакция: 29.06.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
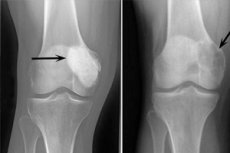
Остеобластокластома – это опухолевый процесс, который может быть, как доброкачественным, так и злокачественным, и повреждает разные скелетные кости. Вначале патологию называли гигантоклеточной опухолью (с 1912 года), через 10 лет доктор Стюарт предложил название остеокластомы. И только в 1924 году профессор Русаков ввел уточненный термин «остеобластокластомы», который более полно соответствовал клеточному составу новообразования.
На сегодняшний день остеобластокластома считается истинным новообразованием, мягкотканой опухолью с обширной сосудистой сетью. Единственно верный вариант лечения – удаление очага в пределах здоровых тканей, иногда – одновременно с костной пластикой. [1]
Эпидемиология
Заболеваемость костными опухолями в мире составляет от 0,5 до 2%. Согласно статистике Соединенных Штатов, чаще других встречается остеосаркома (около 34% случаев), хондросаркома (27%) и опухоль Юинга (18-19%). Реже встречаются хордомы, фибросаркомы, гистиоцитомы, гигантоклеточные опухоли и ангиосаркомы.
Степень заболеваемости в большой степени коррелирует с возрастом. Так, первый всплеск опухолевого роста обнаруживается в подростковом возрасте (около 16 лет), а второй – в среднем возрасте.
Остеобластокластома – относительно распространенная опухоль. Она встречается примерно в 2-30% среди всех костных новообразований. Чаще страдают женщины, однако могут болеть и мужчины преимущественно в возрасте от 18 до 40 лет. Дети младше 12 лет болеют редко, однако и в этом возрастном периоде заболеваемость не исключена. Имеются описания семейных и наследственных случаев остеобластокластомы.
Чаще всего (порядка 75%) опухоль обнаруживается в длинных трубчатых костях, намного реже поражаются плоские и мелкие кости.
В длинных трубчатых костях в основном поражается эпиметафиз, а в детском возрасте – метафиз. Новообразование не прорастает в область эпифизарного и суставного хряща. Очень редко проблема обнаруживается в диафизе (менее 0,5% случаев).
Отмечается, что с развитием медицины заболеваемость остеобластокластомой остается стабильной, но показатели смертности значительно снизились. Основной и наиболее вероятной причиной патологии считают воздействие ионизирующей радиации. Так, риски повышены у людей, которые получали высокие дозы лучевой терапии, а также у тех пациентов, которым вводили радиоизотопы (для диагностики или в лечебных целях). Среди прочих распространенных этиологических факторов: неблагоприятная экология, наследственность. [2]
Причины остеобластокластомы
Остеобластокластома представляет собой очаг патологически измененных клеток, который способен появиться практически в любой части скелета. Несмотря на аномалии строения, патологические клетки продолжают делиться, как и в здоровых тканях. Их строение в значительной мере отличается от нормы, что влечет за собой замену свойств непосредственно пораженной кости и типичной для нее функции. Патологически измененные злокачественные клетки приобретают склонность к бесконтрольному, зачастую стремительному размножению, вследствие чего опухолевый объем увеличивается. Ранее нормальная костная ткань может вымещаться структурами новообразования, а отдельные патологические клетки могут отделяться и транспортироваться с кровью или лимфой в другие, отдаленные анатомические зоны. Таким образом формируются метастазы.
Известно, что источником злокачественной остеобластокластомы может стать любое злокачественное новообразование, расположенное в любой части организма (в том числе и опухоль внутренних органов). Путь распространения процесса – метастазирование. Но большая часть остеобластокластом (и доброкачественных, и злокачественных) – это первичные новообразования, которые появляются и развиваются первыми и на одном месте.
В целом, остеобластокластомы – это многофакторные опухоли, точные причины появления которых на данный момент не установлены. Условия для возникновения новообразований включают в себя такие моменты:
- состояние иммунодефицита;
- врожденные тканевые изменения;
- мутагенные влияния окружающей среды;
- гормональные перестройки;
- сопутствующие патологии и повреждения (в анамнезе часто присутствуют травмы).
Факторы риска
Отсутствуют точные данные по поводу причин формирования остеобластокластомы. Однако специалисты предполагают причастность ряда факторов, связанных с повышенным риском костных онкопатологий:
- Наследственность. Во многих случаях склонность к опухолевым процессам обусловливается генетически. В частности, речь может идти о синдроме Ли Фраумени, который предрасполагает к развитию различных новообразований, в том числе раковых опухолей и сарком.
- Болезнь Педжета. Заболевание способно поражать одну или несколько костей и относится к предопухолевым патологиям. У пациентов с данным нарушением кости утолщаются и одновременно приобретают хрупкость, что влечет за собой частые патологические переломы. Примерно в 8% случаев тяжелой формы болезни Педжета возникают остеосаркомы.
- Множественные костные разрастания, экзостозы.
- Множественные остеохондромы (в том числе и наследственные).
- Множественные энхондромы (риск небольшой, но все же присутствует).
- Радиационное воздействие (в том числе интенсивное облучение, применяемое для лечения других опухолевых процессов, а также влияние радиоактивных радия и стронция).
К особой категории риска относят лучевое лечение в детском и молодом возрасте, получение доз свыше 60 Грей.
Специалисты обращают внимание на то, что неионизирующие лучи – в частности, микроволновые и электромагнитные излучения, которые формируются от линий электропередач, мобильных телефонов и бытовой техники – не несут рисков появления остеобластокластомы.
Патогенез
Патогенетические особенности появления и развития остеобластокластомы не полностью изучены, что связано со сложностью патологии. Базовая причина формирования опухоли – это сбой в клеточной дифференцировке, обусловленный неправильной работой иммунной системы. Это дает старт росту опухоли, состоящей из «неправильных», недифференцированных клеток, определяющих свойства новообразования, и структурно напоминающих несозревшие клетки. Если клеточное строение приближено к нормальному, но не является таковым, то говорят о доброкачественной остеобластокластоме. При выраженных изменениях в строении клеток опухоль относят к злокачественным процессам. Для такого новообразования типично изменение антигенного клеточного склада, неконтролируемый рост и клеточное деление. Совместно с потерей специфичности клеточной структуры, страдает и функциональность. Среди всего прочего, злокачественная остеобластокластома отличается от доброкачественной процессами инвазии в рядом расположенные здоровые ткани. При доброкачественном костном новообразовании прорастания в здоровые структуры нет, отсутствует склонность к стремительному росту и распространению по организму, нет тенденции к произвольному самостоятельному разрушению и интоксикации продуктами опухолевого разложения.
Костная структура разрушается во всех случаях, вне зависимости от доброкачественности патологии. В результате пораженный костный сегмент становится непрочным, хрупким. Зачастую поводом для обращения к врачам становится патологический перелом, возникающий даже при минимальной нагрузке.
Важно заметить: доброкачественность процесса – это всегда условное состояние, поскольку присутствуют риски малигнизации, и доброкачественный очаг трансформируется, возникает злокачественная остеобластокластома.
Симптомы остеобластокластомы
Клиническая картина при остеобластокластоме преимущественно зависит от локализации и стадии патологического процесса. Как правило, опухоль характеризуется такими особенностями:
- новообразование солитарное;
- поражает в основном трубчатые кости нижних или верхних конечностей;
- реже выявляется в плоских костях;
- присутствует ноющая боль в пораженном сегменте;
- усиливается кожно-сосудистый рисунок над патологическим очагом;
- больная конечность деформируется (локально увеличивается объем);
- нарушается работа ближнего к остеобластокластоме сочленения, либо конечности в целом;
- пальпаторно определяется уплотненный очаг с характерным «пергаментным хрустом».
В целом, симптоматику можно условно разделить на местную и общую. Местные симптомы обнаруживаются визуально – в частности, можно увидеть наличие искривления или выпячивания костного фрагмента. Обращает на себя внимание и изменение кожных покровов над патологическим очагом: четко проявляется сосудистый рисунок, ткани отекают или уплоняются. Опухоль удается прощупать – часто она безболезненная, но имеет характерную структуру. Для злокачественных образований типична бугристость и неправильность конфигураций.
Рядом расположенное сочленение может быть ограничено в движениях, стойко болезненно. Из-за сдавливания сосудов и нервных стволов часто нарушается чувствительность, появляется стойкая отечность. Реагирует и лимфатическая система: увеличиваются близлежащие лимфоузлы.
Общая симптоматика более типична для злокачественных остеобластокластом и обусловлена процессами интоксикации организма. У больных может отмечаться:
- повышение температуры, лихорадочные состояния;
- исхудание;
- постоянная слабость;
- сонливость или бессонница, нарушения аппетита;
- ночное повышенное потоотделение;
- упадок сил.
Существует и небольшой процент остеобластокластом, которые, как правило, имеют небольшие размеры и не проявляют себя клинически. Они становятся случайной находкой при проведении рентгенологических или томографических исследований по другим причинам.
Первые признаки озлокачествления остеобластокластомы
- Ускорение роста новообразования.
- Усиление болевого синдрома.
- Расширение деструктивного очага в диаметре, либо трансформация ячеисто-трабекулярной формы в литическую.
- Распад кортикальной прослойки на относительно протяженном участке.
- Потеря четкости конфигураций деструктивного очага.
- Распад замыкательной пластины, которая раньше блокировала костномозговой канал.
- Периостальная реакция.
Озлокачествление остеобластокластомы основывается на клинико-рентгенологических показателях и обязательно подтверждается морфологической диагностикой опухолевых тканей.
Кроме озлокачествления изначально доброкачественного новообразования встречается и первично злокачественная остеобластокластома. По сути, такая опухоль является разновидностью саркомы остеогенной этиологии.
Расположение злокачественной остеобластокластомы такое же, как и при доброкачественном процессе. В холе рентгенографии выявляется деструктивный очаг в костной ткани, не имеющий четких контуров. Разрушение кортикальной прослойки протяженное, часто наблюдается прорастание в мягкотканые структуры.
Признаки, позволяющие отличить злокачественную остеобластокластому от остеогенной формы остеокластической саркомы:
- преимущественно пожилой возраст больных;
- менее яркая симптоматика;
- более благоприятный отдаленный прогноз.
Остеобластокластома у детей
Остеобластокластома в детском возрасте встречается редко: на один миллион детей приходится всего два или три заболевших. Необходимо отметить, что среди всех пациентов детской возрастной категории преобладают те, кто старше 10-15 лет.
Ученые не могут назвать точную причину появления остеобластокластомы у детей. Предположительно, патология связана с интенсивным ростом детского организма, а также с генетическим фактором.
Также имеются указания на такие возможные причины, как радиоактивное воздействие (в частности, лучевая терапия), химиотерапия (прием цитостатиков). Многие химиотерапевтические препараты способны разрушать генетический материал костных клеток, что приводит к развитию опухолевого процесса.
Помимо этого, риски заболеть остеобластокластомой выше у детей с некоторыми врожденными патологиями, например, с двусторонней ретинобластомой или синдромом Ли-Фраумени. Причинная связь существует и с болезнью Педжета.
Известно также, что у подавляющего большинства детей (порядка 90%) врачам не удается обнаружить ни один из озвученных факторов риска.
Спрогнозировать течение остеобластокластомы в детском возрасте сложно, так как это зависит от особенностей конкретной опухоли, ее локализации, степени распространения на момент постановки диагноза, своевременности лечения и полноты удаления новообразования.
За крайние 2-3 десятилетия качество лечения остеобластокластомы достигло большого прогресса. Терапевтический протокол стал комбинированным, а процент выздоровевших повысился более чем до 70-80%. О благоприятном исходе можно говорить, если опухолевый процесс радикально хирургически удаляют и закрепляют эффект достаточным курсом химиотерапии. Лучшие шансы на выздоровление имеют дети с доброкачественной остеобластокластомой.
Когда озвучиваются конкретные показатели выздоровевших пациентов, то мы видим всего лишь общие цифры: никакая статистика не сможет точно предугадать и определить шансы для конкретного ребенка. Термин «выздоровления» понимают, в первую очередь, как «отсутствие опухолевого процесса в организме», так как современные терапевтические подходы способны обеспечить длительное отсутствие рецидивов. Однако нельзя забывать о вероятности развития нежелательных побочных эффектов и поздних осложнений. Поэтому любое лечение, вне зависимости от его сложности, должно перетекать в качественные реабилитационные мероприятия. Кроме этого, детям еще долгое время требуется ортопедическая помощь.
Формы
Классификация новообразований костной ткани достаточно широка. Преимущественно обращается внимание на вариации клеточного строения, морфологические характеристики опухолевого процесса. Так, опухоли подразделяют на две категории:
- остеогенные (формируются на базе костных клеток);
- неостеогенные (формируются в кости под влиянием других типов клеток – например, сосудистых или соединительнотканных структур).
Остеобластокластома кости является преимущественно доброкачественным образованием. Однако, несмотря на это, она часто имеет агрессивный рост, способствует разрушению и истончению костных тканей, что делает обязательным проведение хирургического вмешательства. В то же время, гигантоклеточная остеобластокластома может быть и злокачественной.
В зависимости от клинико-рентгенологических показателей и морфологической картины выделяют три базовые формы остеобластокластом:
- Ячеистая форма обнаруживается в основном у лиц пожилого возраста, ее отличает замедленное развитие. В ходе диагностики выявляется уплотненная бугристая припухлость, без возможности клинического отграничения опухолевого очага от здоровых костных зон.
- Кистозная форма, в первую очередь, проявляет себя болями. Пальпаторно определяется симптом «пергаментного хруста». Визуально отмечается костная опухоль гладко-выпуклой, куполовидной конфигурации.
- Литическая форма считается редким вариантом патологии, ее обнаруживают преимущественно в подростковом возрасте. Опухолевый процесс развивается достаточно быстро, больного начинают беспокоить боли, в том числе при пальпации.
Гигантоклеточная опухоль может сформироваться практически на любых костях скелета, хотя несколько чаще поражаются трубчатые кости конечностей, ребра, позвоночник. Остеобластокластома нижней челюсти возникает в два раза чаще, чем на верхней. Пальпаторно отмечается плотное новообразование со смягченными зонами. Наиболее распространенные жалобы больных: присутствие выпуклости, которая кровоточит и создает дискомфорт при пережевывании пищи. По мере прогрессирования проблема дополняется нарушением функции височно-нижнечелюстного сочленения. Среди трубчатых костей опухоль чаще поражает бедренную и большеберцовую кости. Остеобластокластома бедренной кости обнаруживается преимущественно у лиц среднего возраста. Заболевание сопровождается нарушением функции соответствующего сустава, возникает хромота, а кожные покровы над новообразованием укрываются выраженным сосудистым рисунком.
Помимо вышеуказанной классификации, выделяют центральную и периферическую форму патологии, хотя морфологических отличий между ними нет. Периферическая остеобластокластома имеет десенную локализацию, а центральная форма развивается в кости и отличается присутствием в ней множественных геморрагий (поэтому второе название центральной остеобластокластомы – бурая опухоль). Появление бурого оттенка обусловлено оседанием эритроцитов, которые распадаются с формированием гемосидерина.
Злокачественные костные новообразования в своем развитии проходят следующие стадии:
- Очаг Т1 с размерами 3-5 см находится в пределах кости и одного мускульно-фасциального сегмента.
- Очаг Т2 распространяется не больше 10 см по ходу кости, но не выходит за пределы одного фасциального футляра.
- Очаг Т3 покидает пределы одного мускульно-фасциального футляра и прорастает в близлежащий.
- Очаг Т4 прорастает кожные покровы или нервно-сосудистые стволы.
Подобным способом классифицируют степень поражения лимфатических узлов и распространение метастазов.
Осложнения и последствия
Среди осложнений остеобластокластомы выделяют любое усиление активности новообразования, что особенно часто происходит на фоне продолжительного спокойного периода. В некоторых подобных случаях речь идет о злокачественном перерождении опухолевого процесса, либо о его прорастании в чувствительные рядом расположенные анатомические структуры:
- Распространение на нервный ствол провоцирует возникновение невропатического болевого синдрома, обусловленного воздействием на крупнокалиберный нерв. Такая боль практически не устраняется после приема обычных анальгетиков, поэтому буквально истощает больного.
- Распространение на сосуды способно осложниться внезапным массивным кровотечением и образованием гематомы.
Не исключены и осложнения, которые сопровождаются нарушением функции близлежащих сочленений: рост остеобластокластомы в такой ситуации блокирует адекватное функционирование опорно-двигательного механизма, что приводит к ограничению объема движений и появлению болевого синдрома.
Наиболее распространенными осложнениями остеобластокластомы считаются патологические переломы в пораженном участке. Проблема возникает даже при незначительном травмирующем воздействии, так как костная ткань становится чрезвычайно хрупкой и несостоятельной.
Помимо этого, специалисты говорят и о специфических общих и местных неблагоприятных последствиях, характерных для злокачественной остеобластокластомы:
- формирование дальних и ближних метастазов;
- интоксикация организма продуктами распада.
Если метастазы выявляются через некоторое время после первичных диагностических мероприятий, то это указывает на неэффективность проводимого лечения и прогрессирование новообразования.
Отдельной строкой осложнений выделяют появление новой опухолевой или общей патологии, обусловленной химиотерапией или облучением костного очага остеобластокластомы.
Диагностика остеобластокластомы
Для выявления остеобластокластомы используют такие диагностические методы:
- клинический, который включает в себя внешний осмотр и ощупывание патологически измененного участка;
- рентгеновский (выполнение передне-задней и боковой рентгенографии, по показаниям – прицельной и косой рентгенографии);
- томографический (использование компьютерной или магнитно-резонансной томографии);
- радиоизотопный;
- морфологический, который включает в себя гистологический, гистохимический, цитологический анализ биоматериала, полученного в ходе пункции или трепанобиопсии;
- лабораторный.
Врач тщательно изучает анамнез болезни, определяет первые признаки, уточняет расположение и тип болевого синдрома, его особенности, учитывает результаты проведенных ранее обследований и лечебных процедур, оценивает динамику общего состояния пациента. Если подозревается патология длинных трубчатых костей, то специалист обращает внимание на присутствие припухлости, двигательную ограниченность в ближе расположенном сочленении, а также на присутствие неврологических симптомов, мышечной слабости и гипотрофии. Важно внимательно обследовать внутренние органы на предмет возможного распространения в них метастазов.
Все больные сдают общие анализы крови и мочи с определением показателей белка и белковых фракций, фосфора и кальция, сиаловых кислот. Необходимо также определение ферментной активности фосфатаз, проведение дефиниловой пробы, исследование показателя С-реактивного белка. Если необходимо дифференцировать остеобластокластому от микломной болезни, то пациент сдает анализ мочи на присутствие патологического белка Бенс-Джонса.
Лучевая диагностика является основополагающей для постановки диагноза остеобластокластомы. Обязательно назначаются обзорный и прицельный рентген, качественная томография, позволяющие уточнить расположение, тип патологического очага, его распространение на другие ткани и органы. Благодаря КТ, предоставляется возможность выяснить состояние мягкотканых и наиболее тонких костных структур в необходимой плоскости, выявить глубокие очаги патологического разрушения, описать их параметры в костных пределах, определить степень поражения окружающих тканей.
При этом МРТ считается наиболее информативной диагностической процедурой, который имеет ряд преимуществ, как перед рентгенографией, так и перед КТ. Метод позволяет исследовать даже самые тонкие слои тканей, сформировать картину патологического чага, используя пространственное трехмерное изображение.
Обязательная инструментальная диагностика представлена и морфологическими исследованиями. Оценивается биоматериал, который получают в ходе аспирации и трепанобиопсии, либо при резекции костных сегментов вместе с новообразованием. Пункционную биопсию выполняют, используя специальные иглы и рентгенологический контроль.
Типичными для осеобластокластомы считаются следующие рентген признаки:
- ограничение пористости;
- гомогенность костного лизиса по типу тонкой трабекулизации;
- наличие псевдокистозных просветлений, имеющих структуру своеобразных «мыльных пузырей».
Такая рентгенологическая картина сопровождается отсутствием первичного, либо вторичного реактивного остеоформативного периостоза. Обнаруживается истончение и атрофия кортикального слоя.
Злокачественный тип остеобластокластомы в результате интенсивного сосудистого прорастания влечет за собой нарастание венозного застоя. Сосудистые изменения имеют вид новообразования с обильной васкуляризацией.
Дифференциальная диагностика
Идентифицировать остеобластокластому порой бывает очень сложно. Проблемы появляются в ходе дифференциальной диагностики заболевания с остеогенной саркомой, костной кистой у пациентов разного возраста. По статистике, более чем в 3% случаев остеобластокластому ошибочно принимали за остеогенную саркому, а почти в 14% случаев – за костную кисту.
В таблице приведены основные признаки указанных патологий:
|
Показатели |
Остеобластокластома |
Остеогенная остеопластическая саркома |
Костная киста |
|
Наиболее частый возраст заболеваемости |
От 20 до 30 лет |
От 20 до 26 лет |
Детский возраст до 14 лет |
|
Расположение |
Область эпиметафиза |
Область эпиметафиза |
Область метадиафиза |
|
Изменение конфигурации кости |
Сильное асимметричное выпячивание |
Небольшое поперечное расширение |
Веретенообразное выпячивание |
|
Конфигурация деструктивного очага |
Контуры четкие |
Контуры размытые, четкости нет |
Контуры четкие |
|
Состояние спинномозгового канала |
Прикрыт замыкательной пластинкой |
Открыт у границы с новообразованием |
Без изменений |
|
Состояние кортикального слоя |
Истонченный, волокнистый, прерывистый |
Истонченный, разрушенный |
Истонченный, ровный |
|
Явления склероза |
Нетипичны |
Присутствуют |
Нетипичны |
|
Периостальная реакция |
Отсутствует |
Присутствует по типу «периостального козырька» |
Отсутствует |
|
Состояние эпифиза |
Пластинка истонченная, волнистая |
На начальном этапе часть эпифиза остается интактной |
Без изменений |
|
Рядом расположенный костный отдел |
Без изменений |
Признаки остеопороза |
Без изменений |
Обязательного внимания требуют такие показатели, как возрастная принадлежность пациента, продолжительность патологии, расположение пораженного очага, прочая анамнестическая информация, указанная в таблице.
Наиболее распространены следующие ошибки при диагностике, когда остеобластокластому путают с такими патологическими процессами:
- аневризматическая киста (локализуется в области диафиза или метафиза длинных трубчатых костей);
- монооссальный тип фиброзной остеодисплазии (проявляется преимущественно в детском возрасте, сопровождается искривлением кости без ее вздутия);
- гиперпаратиреоидная остеодистрофия (отсутствует четкое отграничение очага от участка здоровой кости, нет четкого костного выпячивания);
- солитарный раковый костный метастаз (характерны деструктивные очаги с кривыми «изъеденными» контурами).
Важно учитывать, что доброкачественная остеобластокластома всегда может трансформироваться и приобретать злокачественное течение. Причины озлокачествления пока точно не определены, но ученые полагают, что этому способствует травма и гормональные перестройки (например, при беременности). По некоторым наблюдениям, малигнизация происходила и при многократно повторяющихся сериях дистанционного лучевого лечения.
Симптомы озлокачествления:
- новообразование начинает бурно расти;
- боль усиливается;
- увеличивается размер деструктивного очага, а ячеисто-трабекулярная фаза переходит в литическую;
- кортикальный слой разрушается;
- контуры деструктивного очага становятся нечеткими;
- замыкательная пластина разрушается;
- присутствует периостальная реакция.
В процессе дифференциации первично злокачественного новообразования (остеогенной остеокластической саркомы) и малигнизированной остеобластокластомы особое внимание обращают на продолжительность патологии, оценку рентгенологической картины в динамике. На рентгеновском изображении первично злокачественного образования нет костного выпячивания, типичного для остеобластокластомы, отсутствуют перемычки кости, может обнаруживаться склерозированный участок с нечеткими контурами. При малигнизации же часто сохраняется на небольшом участке замыкательная пластина, которая раньше служила ограждением от здорового костного сегмента.
К кому обратиться?
Лечение остеобластокластомы
Единственно верное лечение пациентов с остеобластокластомой – это хирургическая операция. Наиболее щадящее вмешательство проходит на начальных стадиях развития опухолевого процесса и представляет собой вылущивание пораженных тканей с дальнейшим наполнением полости трансплантатом. Трансплантат изымают из другой здоровой кости пациента. Подобное вмешательство наиболее благоприятное и менее травматичное, однако, в некоторых случаях оно и менее радикальное. Более надежным методом считается иссечение пораженного костного фрагмента вместе с новообразованием, что сводит вероятность повторного роста опухоли к минимальному.
Если речь идет о запущенной остеобластокластоме больших размеров, особенно склонной к малигнизации или уже злокачественной, часто ставится вопрос о частичной или полной ампутации конечности.
В целом, тактика хирургического лечения при остеобластокластоме подбирается, в зависимости от расположения, распространения и агрессивности патологического очага.
Если опухоль поражает длинные трубчатые кости, то рекомендуется обратить внимание на такие типы оперативных вмешательств:
- Краевая резекция с аллоили аутопластикой при доброкачественном, замедленном процессе, очагах с ячеистой структурой и с расположением в периферии эпиметафиза. Фиксируют при помощи металлических винтов.
- При распространении ячеистой остеобластокластомы до средины диаметра кости выполняют резекцию двух третей мыщелка, частично – диафиза и площадки сустава. Дефект заполняют суставно-хрящевым аллотрансплантатом. Фиксируют прочно стяжными болтами и шурупами.
- При распаде эпиметафиза по всему протяжению, либо при патологическом переломе используют такую тактику, как сегментарная резекция с суставным вычленением и наполнением дефекта аллотрансплантатом. Фиксируют стержнем на цементированной основе.
- При патологическом переломе и малигнизации остеобластокластомы в области проксимальной части бедра выполняют полное эндопротезирование тазобедренного сочленения.
- При резекции концов в зоне сустава колена применяют методику трансплантации аллополусустава с фиксацией. Часто предпочтение отдают тотальному эндопротезированию с удлиненной титановой ножкой, для обеспечения последующего проведения лучевого лечения.
- При расположении патологического очага в дистальном конце большеберцовой кости проводят резекцию с костнопластическим артродезом голеностопа. Если поражена таранная кость, выполняют ее экстирпацию с удлиняющим артродезом.
- При поражении шейного позвоночного отдела выполняют передний доступ к позвонкам С1 и С2. Предпочтение отдают переднебоковому доступу. По уровню Th1-Th2 используют передний доступ с косой стернотомией к третьему межреберью (сосуды аккуратно смещают книзу). Если опухоль поражает тела 3-5 грудных позвонков, выполняют переднебоковой доступ с резекцией третьего ребра. Лопатку смещают назад без отсечения мускулатуры. Если остеобластокластома обнаруживается в грудопоясничном отделе в промежутке от Th11 до L2, то операцией выбора становится правосторонняя торакофренолюмботомия. Сложнее обеспечивается доступ к передней части 3-х верхних позвонков крестца. Рекомендуется использование переднебокового забрюшинного правостороннего доступа с аккуратным отведением сосудистых стволов и мочеточника.
- Если позвонковые тела разрушены сильно, либо патология распространилась на область дуг в грудном и пояснично-крестцовом отделе позвоночного столба, то в таком случае выполняют транспедикулярно-трансламинарную фиксацию позвоночника, после чего удаляют разрушенные позвонки с дальнейшей аутопластикой.
- При обнаружении доброкачественной формы остеобластокластомы в лонной и седалищной кости удаляют патологически измененный сегмент в пределах здоровых тканей, без костной трансплантации. Если поражается дно и крыша вертлужной впадины выполняют резекцию с дальнейшим костнопластическим замещением дефекта, с фиксацией спонгиозными крепежами.
- При поражении подвздошной, лонной или седалищной кости выполняют аллопластику структурным аллотрансплантатом, трансплантационный остеосинтез, пластиковую вставку на цементной основе, вправление протезной головки в искусственную впадину.
- Если поражен крестец и L2– проводят двухэтапное вмешательство, включающее в себя резекцию задним доступом патологически измененного нижнего крестцового фрагмента (до S2), транспедикулярную фиксацию и удаление новообразования с передней стороны забрюшинным методом с костной пластикой.
В каждой конкретной ситуации врач определяет наиболее подходящий способ хирургического вмешательства, в том числе рассматривает возможностьприменения новейших технологий, позволяющих улучшить результаты лечения и обеспечить нормальное качество жизни больного.
Профилактика
Специфическая профилактика появления остеобластокластомы отсутствует. В первую очередь, это связано с недостаточной изученностью причин развития подобных опухолей. Многие специалисты среди основных профилактических моментов выделяют предупреждение травм костной системы. Однако нет доказательств непосредственного влияния травмирования на формирование костных новообразований, а травма во многих случаях лишь привлекает внимание к уже существующему опухолевому процессу и не имеет явного значения в происхождении патологического очага, но вместе с тем, может способствовать его росту.
Нельзя забывать о том, что остеобластокластома часто формируется в костях, которые ранее подвергались воздействию ионизирующего радиационного излучения – например, с целью терапии прочих опухолевых процессов. Радиоиндуцированные новообразования обычно возникают не ранее, чем через 3 года после полученной лучевой нагрузки.
Среди неспецифических профилактических мероприятий можно назвать такие:
- исключение вредных привычек;
- ведение здорового образа жизни;
- качественное и рациональное питание;
- умеренная регулярная физическая активность;
- предупреждение травм, своевременное лечение любых патологических процессов в организме, стабилизация работы иммунитета.
Прогноз
В пораженной области костной ткани часто случаются патологические переломы. При этом доброкачественные новообразования, при условии использования радикального метода лечения, обладают благоприятным прогнозом, хотя не исключается вероятность рецидивов и озлокачествление патологического очага. Неблагоприятный исход доброкачественной остеобластокластомы не исключен, если очаг отличается активным ростом и выраженным костным разрушением. Такая опухоль способна быстро разрушить целый костный сегмент, что влечет за собой развитие патологического перелома и существенное нарушение функции кости. У таких пациентов часто возникают проблемы с хирургическим замещением костно-тканного дефекта, развиваются осложнения, связанные с незаживлением перелома.
Средняя пятилетняя выживаемость для всех вариантов злокачественных остеобластокластом и в детском, и во взрослом возрасте составляет 70%, что можно считать довольно неплохим показателем. Отсюда можно сделать вывод, что во многих случаях такие новообразования излечиваются достаточно успешно. Безусловно, немалое значение имеют и такие моменты, как тип опухолевого процесса, его стадия, степень поражения и злокачественности.
Очевидно, что наибольшую угрозу представляет именно злокачественная остеобластокластома. В данной ситуации о благоприятном прогнозе можно говорить лишь в случаях раннего обнаружения, доступной хирургической локализации, чувствительности очага к химиопрепаратам и лучевой терапии.

