Медицинский эксперт статьи
Новые публикации
Виды операции при косточке на ноге
Последняя редакция: 04.07.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Косточку на ноге, которая доставляет боль и неудобства, можно оперировать более чем 200 способами. Далеко не все из них щадящие, поэтому после каждой операции нужен разный период реабилитации. Давайте рассмотрим самые распространенные способы хирургического вмешательства, если на большом пальце ноги расположилась неприятная косточка.
Какие операции бывают для удаления косточки?
Чтобы убрать косточку на ноге, нужно исправить отклонение большого пальца, который при деформации начинает смотреть наружу, а не внутрь ноги. Это – цель любой операции, после которой мы хотим видеть свои ножки красивыми и ухоженными. Да еще и снова встать на каблук.
Операции эти условно делят на такие.
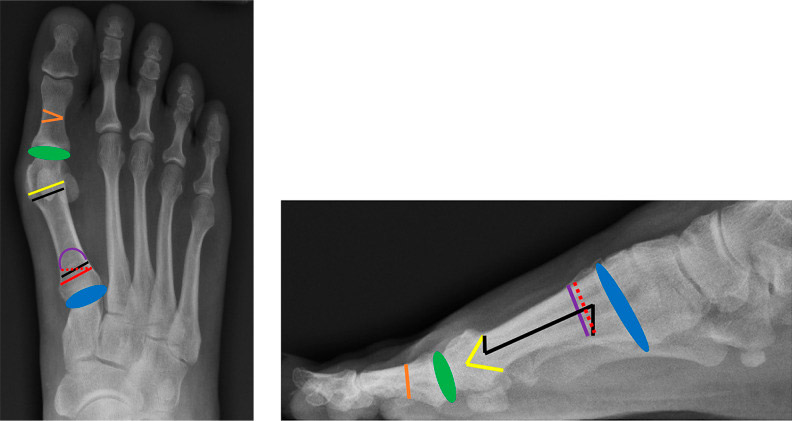
Переднезадняя и боковая проекция, демонстрирующая различные хирургические варианты коррекции вальгусной деформации.
На рисунке показаны Акин-остеотомия (оранжевый), плюснефаланговый спондилодез (зеленый), дистальная остеотомия шеврона (желтый), шарфовая остеотомия (черный), клиновидная остеотомия проксимального отверстия (красный), проксимальная серповидная остеотомия (фиолетовый) и предплюсне-плюсневая остеотомия (TMT), модифицированный (Lapidus; синий).
Мягкотканные операции
Модифицированная процедура Макбрайда представляет собой дистальную процедуру на мягких тканях, которая в основном используется в качестве дополнения к другим операциям по коррекции вальгусной деформации, таким как проксимальная остеотомия и процедура Лапидуса. Эта процедура включает освобождение приводящей мышцы большого пальца стопы и латеральной сесамовидной поддерживающей связки. Описаны два хирургических подхода: один метод включает медиальный трансартикулярный доступ, а другой включает разрез в первом дорсальном пространстве. Наиболее распространенный доступ — через первое дорсальное пространство из-за лучшей визуализации и более легкого доступа к латеральным мягким тканям. При умеренных и тяжелых деформациях модифицированный протез Макбрайда можно использовать в качестве дополнения к остеотомии плюсневых костей. Сообщалось о превосходных показателях удовлетворенности пациентов и значительном улучшении показателей AOFAS при сочетании модифицированного метода Макбрайда с дистальной шевронной остеотомией. Однако модифицированный метод Макбрайда не следует использовать изолированно для лечения вальгусной деформации, поскольку данные показывают худшие результаты и высокую частоту рецидивов при изолированном использовании по сравнению с остеотомией дистального отдела плюсневых костей. [1], [2], [3]
Остеотомия Акина представляет собой закрывающую клиновидную остеотомию первой проксимальной фаланги с медиальным основанием. Остеотомия по Акину обычно выполняется в качестве дополнения к другим процедурам, таким как дистальная остеотомия Шеврона, если угол вальгусной межфаланговой деформации (HVI) составляет > 10 градусов. Делают продольный медиальный разрез вдоль первой проксимальной фаланги и удаляют небольшой клин кости. Важно сохранить целостность латеральной коры; в противном случае существует риск дестабилизации остеотомии. [4]
Дистальная плюсневая остеотомия
Дистальная остеотомия шеврона показана при легкой и умеренной вальгусной деформации первого пальца стопы. Эту процедуру выполняют с созданием V-образного разреза дистальной части головки/шеи плюсневой кости с латеральным смещением дистального фрагмента. Преимуществом этой процедуры является присущая ей устойчивость к тыльному сгибанию и минимальное укорочение плюсневой кости. В литературе сообщалось о благоприятных результатах применения дистальной остеотомии шеврона, особенно при легкой деформации [5]
Бипланарная шевронная остеотомия позволяет одновременно исправить легкую вальгусную деформацию и уменьшить уровень DMAA. (DMAA дистальный плюсневой суставной угол, который измеряется в передне-задней проекции, он представляет собой угол, образующийся между дистальной суставной поверхностью и продольной осью первой плюсневой кости). Разрезы производятся аналогично стандартной остеотомии дистального шеврона; однако больше кости удаляется из дорсомедиальных и подошвенных медиальных конечностей. Дополнительно иссекают косой медиальный клин. Это обеспечивает латеральное перемещение головки плюсневой кости, а также восстановление конгруэнтности первого плюснефалангового сустава. [6] Доказательства в поддержку этой процедуры ограничены, хотя удовлетворенность пациентов и функциональные результаты благоприятны. [7], [8]
Диафизарная плюсневая остеотомия
Шарф-остеотомия обычно используется для лечения вальгусной деформации средней и тяжелой степени. Процедура выполняется с помощью 3 отдельных остеотомических разрезов. Первый разрез включает продольный наклонный подошвенный разрез проксимального и дистального диафиза плюсневых костей. Затем выполняют шевронную остеотомию дистально в дорсальной коре и проксимально в подошвенной коре с перемещением фрагмента головки латерально. Результаты от хороших до отличных были получены при использовании шарфовой остеотомии. [9], [10]
Остеотомию проксимальных плюсневых костей обычно назначают пациентам с вальгусной вальгусной деформацией от средней до тяжелой степени. Наиболее распространенные проксимальные остеотомии включают проксимальный шеврон, проксимальный открывающийся или закрывающий клин и проксимальный серповидный клин. Дистальная процедура на мягких тканях, такая как модифицированная процедура Макбрайда, обычно используется в качестве дополнения к проксимальной остеотомии.
Проксимальная остеотомия шеврона. Эта процедура включает в себя медиальный доступ для создания V-образного разреза в проксимальном отделе плюсневой кости с латеральной ротацией диафиза плюсневой кости. Проксимальный шеврон считается более стабильным и менее технически сложным, чем другие остеотомии проксимального плюсневого отдела [11] Исследование I уровня 75 пациентов с вальгусной деформацией средней и тяжелой степени, сравнивающее проксимальную открытую клиновидную остеотомию с проксимальной шевронной остеотомией, не выявило существенных различий в рентгенологических результатах или времени операции. Для обеих процедур также были отмечены схожие клинические результаты в отношении боли, удовлетворения и функции. Исследование показало, что проксимальная остеотомия шеврона укорачивает первую плюсневую кость, тогда как проксимальная открывающаяся клиновидная остеотомия удлиняет первую плюсневую кость. [12]
Проксимальная открывающая или закрывающая клиновидная остеотомия. Проксимальная открывающаяся клиновидная остеотомия является мощным методом уменьшения НVА (ула вальгусной деформации), а также увеличения длины первой плюсневой кости. [13] В зависимости от размера клина первая плюсневая кость может быть удлинена на 2–3 мм. Из-за этого удлинения открывающаяся клиновидная остеотомия может привести к стягиванию медиальных мягких тканей и предрасполагать к тугоподвижности. [14] В последнее время внимание переключилось на использование открывающихся клиновых пластин из-за их более низкого профиля. [15], [16] Проксимальная клиновидная остеотомия с закрывающимся основанием потеряла популярность из-за опасений по поводу высокой частоты рецидивов, укорочения плюсневых костей, нестабильности остеотомии и неправильного сращения дорсальной кости. [17], [18]
Проксимальная серповидная остеотомия. Эта остеотомия включает в себя создание серповидного разреза кости на 1 см дистальнее первого сустава с помощью серповидной пилы, а затем дистальный фрагмент поворачивается латерально и фиксируется винтами, спицами Киршнера или дорсальными пластинами. Сообщалось о высокой удовлетворенности пациентов и отличных результатах при значительном улучшении HVA и IMA (межплюсневый угол 1–2-й кости) у пациентов с тяжелой вальгусной деформацией. [19], [20] Трудности этой процедуры связаны с достижением стабильной фиксации места остеотомии, поскольку нестабильность может привести к неправильному сращению дорсальной кости. Исследование уровня I, сравнивающее проксимальную серповидную остеотомию с проксимальным шевроном при вальгусной деформации средней и тяжелой степени, не выявило существенных различий в коррекции IMA или функциональных результатах между двумя методами. Более короткое время заживления было отмечено при проксимальной остеотомии шеврона. В этом исследовании проксимальная серповидная остеотомия привела к большему укорочению плюсневых костей и большему нарушению дорсального сращения. [21]
Артродезы
Первый предплюсне-плюсневый артродез (ТМТ) (модифицированный Лапидус). Модифицированная процедура Лапидуса традиционно используется для лечения умеренной и тяжелой вальгусной деформации большого пальца стопы у пациентов с гипермобильностью первого луча, в дополнение к вальгусной деформации первого пальца стопы с сопутствующим артритом плоской стопы или первым артритом первого предплюсне-плюснального сустава. Эта процедура включает спондилодез первого сустава с угловой коррекцией и обычно сочетается с процедурой дистального лечения мягких тканей. Пациенты обычно не несут нагрузки в течение нескольких недель, чтобы предотвратить подъем первого луча и его несращение, что считается недостатком процедуры.
Артродез первого плюснефалангового сустава. Спондилодез первого плюснефалангового сустава показан при вальгусной деформации у пациентов с дегенеративными изменениями в первом плюснефаланговом суставе, а также пациентам с ревматоидным артритом в рамках реконструкции переднего отдела стопы. Первый спондилодез межпальцевого сустава также является мощным корректирующим средством для пожилых пациентов с вальгусной деформацией стопы или в качестве спасительной процедуры после неудачной предыдущей операции по поводу вальгусной деформации стопы. [22]
Ротационная остеотомия
В последнее время внимание было уделено методам, которые учитывают трехмерную природу вальгусной деформации первого пальца стопы, особенно вращение во фронтальной плоскости (пронация/супинация). Описаны различные ротационные остеотомии, в том числе ротационная шарфовая остеотомия, остеотомия по Ладлоу и клиновидная остеотомия с проксимальным отверстием.
Минимально инвазивная хирургия
Методы чрескожной и минимально инвазивной хирургии (MIS) появились за последнее десятилетие из-за потенциальных преимуществ меньшей травмы мягких тканей, сокращения времени операции и более быстрого восстановления. Чрескожные методы обычно используются у пациентов с легкой степенью вальгусной деформации. Описано несколько методов, таких как минимально инвазивные процедуры шеврона и Акина, артроскопические методы, метод субкапитальной остеотомии, а также простой, эффективный, быстрый и недорогой метод (SERI). Техника SERI предполагает фиксацию остеотомии спицей Киршнера. [23], [24], [25] Хотя ранние клинические и рентгенографические результаты MIS являются многообещающими, большинство исследований имеют низкий уровень доказательности, и необходимы дальнейшие долгосрочные сравнительные исследования.
Лечебная физкультура
Чтобы стопа укреплялась и в ней восстанавливался кровоток, чтобы не дать мышцам, связкам и сухожилиям застаиваться, врач назначает лечебную физкультуру. Ею начинают заниматься на четвертые сутки после операции. Сначала снимают вытяжку стопы, затем между пальцами – первым и вторым – вставляют валики из марли, чтобы скорректировать положение пальцев.
Ортопедическая обувь
Примерно через неделю после операции и лечебной физкультуры для человека, перенесшего хирургическое вмешательство по Шеде-Брандесу, рекомендуют обувь со специальными ортопедическими стельками, сделанными на заказ, учитывая особенности стопы. Их делают быстро – всего за полчаса. В стельке должна быть выкладка поперечного свода и продольного свода стопы. При этом между пальцами еще какое-то время (неделя-две) остаются вкладки между пальцами, первым и вторым, чтобы корректировать их положение.

