Медицинский эксперт статьи
Новые публикации
Лечение перелома шейки бедра
Последняя редакция: 29.06.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
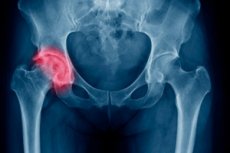
Самая крупная и толстая из всех длинных трубчатых костей нашего скелета – бедренная. Вверху кость заканчивается округлой суставной головкой или эпифизом, соединенной с телом кости (диафизом) посредством шейки. Это наиболее узкое место бедренной кости, и перелом данной локализации является достаточно распространенной травмой, особенно у пожилых людей, что связано с возрастным снижением прочности кости. Лечение перелома шейки бедра чаще всего хирургическое и сопровождается долговременной реабилитацией – в среднем с момента операции этот период занимает полгода. В случаях, когда характер травмы позволяет обойтись без хирургического вмешательства, а возраст пациента – предположить, что шейка бедра срастется самостоятельно, могут прибегнуть к консервативной терапии.
Однако, лечение без операции связано с длительной вынужденной неподвижностью пациента, что приводит к развитию осложнений. В преклонном возрасте – это пролежни, психоэмоциональные расстройства, тромбоз глубоких вен и гипостатическая пневмония, что может стать причиной смерти пациента. Кроме того, у возрастных пациентов существует высокая степень риска несращения кости. Поэтому оперативное лечение перелома шейки бедра именно у пострадавших старшей возрастной группы, которые ходили до получения травмы, применяется по жизненным показаниям.
В молодом и среднем возрасте продолжительный постельный режим также переносится тяжело, а консервативное лечение нередко не приводит к желаемому результату и оказывается просто отсрочкой операции. Тем более, что у молодых пациентов переломы чаще сложные, полученные в результате значительных травматических воздействий, например, падений с большой высоты или автомобильных аварий. Поэтому оперативное лечение является методом выбора в большинстве случаев нарушения целостности бедренной кости на участке шейки у пациентов любого возраста.
Своевременное обращение за медицинской помощью (сразу после перелома) является залогом успешного лечения. При сложных переломах шейки бедра человек не может ходить, у него сильная боль вплоть до шока, обычно травма в таких случаях получена при высокоэнергетическом воздействии, что заставляет обратиться за помощью незамедлительно.
Однако у пожилых пациентов с разреженной костной тканью перелом может произойти даже от неудачного переворота в постели, резкого наклона или незначительного удара, например, о край стола. Симптоматика в таких случаях выражена слабо, и больной не предполагает у себя наличие перелома. Он продолжает ходить, прихрамывая, лечится от радикулита или остеохондроза народными средствами, а за это время состояние бедренного сочленения ухудшается – появляется смещение, окончательно нарушается кровоснабжение и развивается асептический некроз суставной головки. Поэтому в случае внезапного появления новых ощущений в районе тазобедренного сустава лучше проявить беспокойство и сразу пройти обследование.
Насторожить должны следующие симптомы: не слишком сильные, но постоянные болевые ощущения в зоне паха, которые усиливаются при попытках идти быстрее, подняться по лестнице или наступить на пятку; хруст и затруднения при перевороте нижней части тела в положении лежа; в этом же положении можно заметить укорочение длины пострадавшей ноги и заметный разворот ее стопы носком наружу (внешняя сторона стопы касается плоскости постели). Типичным считается симптом «прилипшей» пятки, когда больной не может в положении лежа оторвать ее от горизонтальной поверхности, но способен согнуть и разогнуть в колене. Дополнительно можно самостоятельно с помощью близких провести проверочные тесты: попросить кого-либо надавить или постукать по пятке – такие действия обычно отзываются болью в паховой или тазовой области. Она возникает также при пальпации тазобедренного сустава с пораженной стороны. Должно насторожить неожиданное появление гематомы – при переломе повреждаются сосуды, расположенные в глубине, поэтому кровь к поверхности кожи проникает не сразу, а по прошествии некоторого времени, и возникновению синяка непосредственно не предшествует удар. Перечисленные признаки – повод к немедленному обследованию. Время работает против Вас. [1]
Выбирая методы лечения перелома шейки бедра, врач учитывает множество факторов: вид и локализацию повреждения кости, возраст пациента, состояние его здоровья, степень запущенности проблемы. Только после всестороннего обследования и полного сбора анамнеза решается вопрос о предпочтительной тактике лечения.
Классификация переломов шейки бедра осуществляется по нескольким критериям, отражающим клинический характер повреждения. По расположению линии перелома шеечной кости относительно эпифиза они подразделяются на базисцервикальные (в нижней части шейки, у ее основания, базы), трансцервикальные (примерно посередине), субкапитальные (вверху, под самой головкой). Данная характеристика указывает степень риска развития асептического некроза – чем выше линия излома, тем больше нарушено эпифизарное кровоснабжение и менее вероятно самостоятельное сращение кости, то есть актуальнее срочная операция.
Также шансы на выздоровление зависят от угла наклона линии перелома к вертикальной оси (классификация Пауэлса). Наименее благоприятное расположение, когда данный угол меньше 30° (I степень сложности перелома). Более жизнеспособной шейка бедра считается в случаях угла наклона от 30 до 50° (II степень). Близкое к горизонтали расположение линии излома наиболее прогностически благоприятно (III степень, угол более 50°).
Субкапитальные, самые опасные переломы шейки бедра, в свою очередь классифицируют по Гардену на четыре типа. Наиболее сложный – четвертый, полный (завершенный) перелом со смещением отломков, при этом они полностью разобщены; к третьему типу относят завершенные переломы с частичным удержанием отломков и частичным смещением; ко второму – полные переломы, без смещения; к первому – не завершенные, так называемые трещины кости, имеющие форму зеленой веточки. Последние при своевременном обращении хорошо поддаются консервативному лечению, но в запущенных случаях, если больной терпит дискомфорт и продолжает ходить, переходят в полный перелом.
Кроме того, по виду смещения отломков эпифиза выделяют варусный (вниз и вовнутрь), вальгусный (вверх и наружу), вколоченный, при котором (отломок шейки проваливается внутрь другого. По рентгеновскому снимку последний можно спутать с незавершенным переломом. Для их дифференциации применяют, например, компьютерную томографию. Вколоченный перелом шейки бедра является полным, но он имеет благоприятный прогноз и может быть излечен консервативно при своевременно начатом лечении.
Лечение парелома шейки бедра с помощью операции
Методом выбора является хирургическое лечение, причем при любом виде перелома. Это наиболее эффективный метод. Травма тяжелая, сращение костей у пациента любого возраста даже при благоприятном прогнозе остается под вопросом. Поэтому, если пациент до перелома ходил и состояние его здоровья позволяет перенести масштабную операцию, а при применении остеосинтеза – две, поскольку скрепляющие металлоконструкции через 1,5-2 года убирают, оперативное лечение предпочтительно.
При хирургическом лечении перелома используется две основных методики – остеосинтез и эндопротезирование. При выборе между ними имеет значение не столько вид перелома, сколько возраст пациента и уровень его физической активности до получения травмы. У более молодых и здоровых пациентов, в среднем до 60-летнего возраста, применяют остеосинтез, позволяющий сохранить все естественные компоненты тазобедренного сустава. В пожилом и старческом возрасте кровоснабжение костной ткани уже нарушено как и способность к восстановлению ее целостности, поэтому предпочтительной операцией считается эндопротезирование. Именно для возрастных пациентов такая операция – единственный шанс восстановить двигательную активность. [2]
Противопоказаниями к проведению операции служат:
- плохое соматическое или психическое состояние здоровья, истощение, то есть высокая вероятность, что больной операцию не перенесет;
- внутренние кровотечения, проблемы со свертываемостью крови;
- инфицирование зоны операции;
- венозная недостаточность пораженной конечности;
- системные заболевания костей;
- тяжелые хронические и острые патологии (сахарный диабет, недавно перенесенные инфаркт или инсульт, выраженные нарушения опорно-двигательных функций и т.п.).
Если пациент не ходил до перелома, то операция как вариант лечения даже не рассматривается. Избыточный вес пациента также может стать препятствием к проведению операции. [3]
Остеосинтез
Эта методика заключается в восстановлении целостности тазобедренного сустава с помощью различных фиксирующих конструкций. Отломки кости устанавливают в правильное положение и прочно закрепляют с помощью фиксаторов (штифтов, винтов, пластин), изготовленных из инертных материалов, до полного срастания.
При отсутствии отломков и смещения остеосинтез проводят закрытым способом – через небольшой разрез без вскрытия капсулы сустава под контролем рентгенологического аппарата и электронно-оптического преобразователя, или при сложных переломах, требующих полного доступа – открытым. Пациент во время операции находится под наркозом, общим или спинальным.
В настоящее время к остеосинтезу прибегают редко. Это, в первую очередь, объясняется тем, что большинство пациентов с данной травмой – люди преклонного возраста. Остеосинтез подходит молодым пациентам, поскольку протез тазобедренного сустава имеет срок годности, по истечении которого его необходимо заменить. А это новая операция и, чем моложе пациент, тем больше придется их сделать в будущем. Также, если перелом шейки бедра произошел в детском или подростковом возрасте, стараются сохранить естественный сустав, который еще будет расти. [4]
Показаниями к операции остеосинтеза являются: оскольчатый перелом шейки бедра, наличие смещений, перелом I степени сложности, комбинация перелома с вывихом, неэффективность консервативной терапии или предшествующего хирургического вмешательства, а также учитывается:
- жизнеспособность тканей головки бедренной кости;
- возраст пациента (в среднем до 60 лет);
- его активность и подвижность до травмы;
- невозможность установки протеза.
Методом остеосинтеза лечат в основном вколоченные, трансцервикальные и базальные переломы, но у молодых пациентов – и субкапитальные.
Соединение отломков кости выполняют двумя методами: внутрикостным (интрамедуллярным) и надкостным (экстрамедуллярным). При сложных переломах комбинируют эти два метода. Фиксирующие конструкции устанавливаются так, чтобы был обеспечен прочный контакт отломков в анатомически правильном положении. Крепежные элементы выбираются согласно архитектонике костей тазобедренного сустава, они бывают жесткими или полуэластичными, дающими возможность зафиксировать множественные мелкие осколки. Современный крепеж производят из инертных, биологически совместимых с тканями организма сплавов на основе стали или титана.
Чаще используется интрамедуллярный (погружной) остеосинтез, когда через костномозговые каналы дистального и проксимального отломков вводят штифты, которыми их и соединяют. На концах штифтов обычно располагаются отверстия для винтов или они загнуты определенным образом для создания стабильной обездвиженной конструкции. Иногда канал рассверливают, чтобы ввести штифт.
После сращения кости все фиксирующие конструкции удаляют. Операция по их извлечению обычно не связана с осложнениями.
Экстрамедуллярный (надкостный) способ заключается в наложении на наружную поверхность кости колец, пластины, закрепляющейся шурупами, сшивании отломков серкляжным швом.
Интрамедуллярные фиксаторы, а также надкостные швы и кольца требуют обычно дополнительных мер по фиксации – гипсования конечности. Экстрамедуллярные пластины обеспечивают стабильность соединения сами по себе. [5]
Операцию остеосинтеза необходимо провести как можно быстрее, лучше в первые сутки после перелома. Обследование больного делают по ускоренной программе. Оно включает лабораторные и инструментальные исследования. Сама операция проводится под общим или спинальным наркозом. Во время хирургического вмешательства осуществляется операционный рентген-контроль в передне-задней и аксиальной проекции сустава.
Сразу после операции больному назначается курс антибактериальных препаратов, поскольку было проведено глубокое инвазивное вмешательство. Такая тактика позволяет предупредить инфекционные осложнения. Также назначаются обезболивающие, витамины, препараты с кальцием и для активизации кровообращения. В зависимости от конкретной ситуации могут быть назначены антикоагулянты, иммуномодуляторы, нестероидные противовоспалительные средства, глюкокортикостероиды. [6]
Пациента активизируют уже со второго дня после проведения операции – он начинает ходить при помощи костылей.
Кроме инфицирования, после операции остеосинтеза могут возникнуть следующие осложнения:
- нарушение стабильности фиксации, разобщение отломков;
- внутрисуставная гематома;
- проблемы с кровоснабжением и, как следствие, шейка бедра с головкой так и не срастаются, последняя разрушается (асептический некроз);
- формирование ложного сустава;
- остеомиелит;
- артрит/артроз бедренного сустава;
- тромбоз глубоких вен пораженной ноги;
- тромбоэмболия легочной артерии;
- гипостатическая пневмония.
Минимизации вероятности развития осложнений способствует четкое выполнение реабилитационной программы. [7]
Эндопротезирование
В настоящее время чаще при переломе шейки бедра сохранным пациентам пожилого и старческого возраста рекомендуют заменить тазобедренный сустав протезом. Такая операция возвращает пострадавшим способность полноценно двигаться. Показанием к операции является солидный возраст пациента, позволяющий предположить, что из-за нарушения кровоснабжения перелом не срастется. Лечение перелома шейки бедра со смещением у возрастных больных методом эндопротезирования жизненно необходимо и позволяет предотвратить инвалидизацию, особенно, если наблюдается выраженное смещение отломков и большое количество осколков, асептический некроз, дегенеративно-дистрофические изменения сустава, его воспаление и пр. Кроме того, восстановление после эндопротезирования занимает более короткий период, чем после остеосинтеза.
Противопоказания, общие для проведения операций по восстановлению подвижности ТБС (тазобедренного сустава), при необходимости замены «родного» сустава имплантом рассматриваются индивидуально.
Выбор протеза зависит от многих факторов. Главным из них является подвижность пациента до травмы и состояние костей. Тем, кто выходил из дома и свободно перемещался без особых ограничений рекомендуют установить двухполюсные (тотальные) эндопротезы, которые предполагают замену не только головки и шейки бедренной кости, но и вертлужной впадины. Пациентам преклонного возраста (в среднем старше 75 лет), которые до травмы передвигались ограниченно, по квартире или не отходя далеко от дома, рекомендуют однополюсные (субтотальные) эндопротезы, заменяющие только головку и шейку бедренной кости, которую помещают в естественную вертлужную впадину. [8]
Искусственный имплант полностью повторяет форму и размеры «родного» сустава, изготавливается из прочного инертного материала: чаша (вертлужная впадина) обычно металлическая с керамическим или полимерным вкладышем; эпифиз (головка) – из сплава металлов с полимерным напылением; шейка, переходящая в ножку, как наиболее нагруженная часть, также делается исключительно из прочных сплавов.
Используются следующие методы фиксации эндопротезов:
- бесцементный – имплант с пористым покрытием, плотно устанавливается на свое место, с последующим прорастанием в него костной ткани;
- цементный – крепится на месте специальным цементом из полимерного материала;
- комбинированный – головка кости устанавливается бесцементным методом, а ножку сажают на цемент либо молодым пациентам с двухполюсным протезом чашу, замещающую вертлужную впадину, дополнительно крепят винтами.
Возрастным пациентам с остеопорозом обычно крепят протез цементным способом.
Вкратце, процесс операции происходит поэтапно. Пациента вводят в наркоз. После обеспечения операционного доступа к суставу удаляют его части, подлежащие замене, устанавливают и крепят протез, устанавливают дренажную трубку для оттока жидкости, затем ушивают слои мышц и кожи, начиная с наиболее глубоких и накладывают мягкую повязку. В среднем операция эндопротезирования длится два-три часа. [9]
Сразу после операции больному назначают обязательно антибиотики и обезболивающие, другие медикаменты и процедуры – согласно симптомам.
Осложнения после эндопротезирования бедренного сустава кроме развития инфекции и проблем с заживлением включают такие редкие случаи как отторжение импланта и перипротезный перелом бедренной кости, который происходит ниже уровня установки протеза и вызван ошибками установки. У людей с разреженной костной тканью (остеопорозом) вероятность второго осложнения повышается. [10]
Срок службы качественного протеза ТБС обычно превышает 10-12 лет, но все же его когда-нибудь приходится менять. Подвижные элементы протеза подвергаются износу, вызванному трением. Это является главным недостатком эндопротезирования.
В остальных отношениях данная операция имеет ряд преимуществ перед остеосинтезом: быстрее проходит реабилитация (в среднем на нее уходит 2-3 месяца), в целом – меньше осложнений. [11]
Лечение перелома шейки бедра без операции (консервативное лечение)
Оперативное лечение является методом выбора при любом переломе шейки бедра для пациентов любого возраста. После хирургического вмешательства человек однозначно быстрее восстанавливается, встает на ноги и начинает ходить.
Теоретически лечение перелома шейки бедра без смещения можно провести и консервативными методами, раньше так и делали, но лечение без операции себя не оправдало. Ведь чтобы не зафиксированные кости срослись нужно провести в гипсе без движения не менее полугода, а это совсем не просто и для молодого здорового человека, а у пожилых такие последствия как пролежни, тромбоэмболия, гипостатическая пневмония, депрессия могут привести к преждевременной смерти.
Тем не менее определенному контингенту больных операция противопоказана по состоянию здоровья. Это люди с тяжелыми системными патологиями, которые заведомо не перенесут наркоза. Нет смысла делать операцию пациентам, которые не ходили до перелома. Иногда и молодые с переломом шейки бедра по разным причинам отказываются от операции или имеют к ней противопоказания.
Консервативное лечение может быть эффективным, если перелом неполный или линия перелома расположена у основания шейки и практически горизонтально, нет смещения, пациент достаточно молод и не имеет проблем с кровоснабжением проксимального отломка.
Также может быть успешным нехирургическое лечение вколоченного перелома шейки бедра без смещения.
Имеет значение своевременно начатая терапия, которая заключается в скелетном вытяжении поврежденной конечности и обеспечении обездвиживания путем наложения гипсовой повязки. В курс терапии также входит прием назначенных врачом медикаментов, массаж, дыхательная и лечебная гимнастика, применение аппаратных физметодов.
Лечение медиального перелома шейки бедра (то есть внутрисуставного) без эндопротезирования редко имеет благоприятный прогноз, а консервативное тем более. При расположении линии перелома посередине и в верхней части шейки бедра велика вероятность полного прекращения кровоснабжения головки и ее последующего некроза. Даже остеосинтез при этом типе перелома рекомендуют редко.
В результате длительного консервативного лечения даже у молодых пациентов истинного сращения в большинстве случаев не происходит. В области перелома формируется соединительнотканная мозоль, которая и удерживает отломки вместе. Даже после остеосинтеза кости часто не срастаются, однако там их удерживает более прочная конструкция. Поэтому функции сустава остаются в разной степени нарушенными.
Тем не менее, если пациент имеет категорические противопоказания к проведению операции (упоминались выше), вид перелома значения не имеет. В любом случае больному должно быть назначено и проведено лечение, основная цель которого предупредить и устранить осложнения, связанные с длительным пребыванием без движения: пролежни, мышечная атрофия, тромбоэмболия, гипостатическая пневмония. Пребывание в стационаре при лечении перелома шейки бедра без операции составляет обычно как минимум три месяца.
Если возраст и состояние костной ткани пострадавшего дает надежду на то, что кости срастутся, то применяют следующую тактику лечения. В первую очередь выполняется скелетное вытяжение пострадавшей конечности. Процедура преследует разные цели в зависимости от вида перелома: при оскольчатом – репозиция осколков, при вколоченном – позволяет кости встать на место и препятствует укорочению ноги. Вытяжение может быть основным методом лечения или дополнительным перед иммобилизацией конечности, соответственно и продолжительность данного этапа может быть разной – от десяти дней до двух и более месяцев.
Как основной метод лечения применяется при вколоченном переломе шейки бедра: вытяжение выполняют сразу после получения травмы. Ногу обезболивают и помещают в специальную шину Белера, к ней же крепится груз весом примерно три килограмма. Больная нога находится в приподнятом и отведенном от средней линии тела положении. Голову больного тоже приподнимают. По истечении примерно двух месяцев вытяжение убирают. Больному разрешают передвигаться с помощью костылей, не опираясь на больную ногу. Еще через два месяца под контролем врача больной начинает осторожно задействовать при ходьбе пораженную конечность. Весь период лечения занимает примерно 6-8 месяцев.
Иммобилизация используется при базисцервикальном переломе. Скелетное вытяжение накладывается на пораженную конечность, когда имеется смещение отломков, на десять дней или две недели (при переломе без смещения фиксация производится сразу). После чего тазобедренный сустав фиксируется гипсовой повязкой сроком от трех месяцев: накладывается корсет на область живота и к нему крепится гипсовая лангета для сломанной ноги (кокситная повязка). Ее фиксируют в положении слегка отведенной в сторону. Иногда носить гипсовую повязку придется более полугода. После снятия гипса больной начинает ходить на костылях, не опираясь на больную ногу. Для фиксации больной ноги, уменьшения болезненности применяется деротационный сапожок. Когда рентгеновский снимок покажет, что кость срослась, можно начинать постепенно ее нагружать.
Такие методы сращения кости применяются в редких случаях, поскольку связаны с длительной обездвиженностью и вызываемых ею множеством осложнений. Чтобы их предупредить с первых же дней иммобилизованным больным назначают выполнение упражнений дыхательной гимнастики и лечебной физкультуры, массаж. Работать необходимо как больной ногой, так и здоровой. Рекомендуют активно работать стопами и пальцами стоп, напрягать мышцы бедра и голеностопа, выполнять наклоны и повороты головы и туловища, присаживание в постели. Ранней активизации пациента способствует балканская рама для лечения перелома шейки бедра, которой обычно оборудована кровать в ортопедическом отделении. Это приспособление, которое позволяет больному подтянуться на руках и самостоятельно присесть в постели, а также делать некоторые упражнения лечебной гимнастики.
Лечение ослабленных пациентов старческого возраста, которым по состоянию здоровья противопоказана операция, проводят без таких мучительных для них процедур как скелетное вытяжение, иммобилизация и репозиция отломков. Применяют, так называемое, функциональное лечение. Пациента госпитализируют, основной режим – постельный. В положении лежа ему подкладывают валик под колено, чтобы оно находилось в приподнятом положении, которое ограничивает ротацию ноги. Назначают обезболивающие препараты.
Буквально с первых дней проводят тактику ранней активизации пациента: его присаживают в кровати с помощью балканской рамы, переворачивают на бок, обучают ходить на костылях или с ходунками. Кости у таких больных не срастаются, конечность укорачивается, остается наружная ротация, и всю оставшуюся жизнь им приходится ходить на костылях. Однако благодаря тому, что пациенты не теряют активность, у них не развиваются не совместимые с жизнью осложнения.
Реабилитация
Восстановительный период начинается сразу после операции, а при консервативном лечении его вообще трудно отграничить от лечения. В настоящее время отдают предпочтение ранней активизации пациентов, поскольку пассивный лежачий образ жизни приводит к мышечной атрофии и развитию тяжелых осложнений.
Реабилитационные мероприятия включают медикаментозную восстановительную терапию, лечебные упражнения, массаж, аппаратную физиотерапию (электро- и магнитотерапия прямо через гипсовую повязку), определенный рацион питания, гигиенические процедуры, профилактику пролежней и застойных явлений.
Как при консервативном лечении, так и после оперативного, больному назначают витаминно-минеральные комплексы для ускорения сращивания, формирования костной и соединительнотканной мозоли, восстановления нарушенного кровоснабжения и профилактики развития дегенеративно-дистрофических суставных изменений. Конкретных препаратов для ТБС не существует, комплексы подбираются индивидуально, но обязательными элементами их являются кальций, витамин D, хондроитин и глюкозамин.
Переломы могут сопровождаться болевым синдромом. В этом случае назначаются ненаркотические анальгетики из группы НПВС, которые к тому же снимают отеки, разжижают кровь и купируют воспаление. Больным, склонным к тромбообразованию, рекомендуют принимать антикоагулянты, страдающим отеками – противоотечные средства.
При открытых переломах и пожилым людям со сниженным иммунитетом могут быть назначены иммуностимуляторы, для ускорения сращивания применяются также гомеопатия, фитотерапия и биоактивные добавки к пище.
Комплекс лекарственных препаратов должен назначить врач индивидуально. Больному же стоит следовать полученным рекомендациям, не проявлять самодеятельности, соблюдать правила приема, поскольку взаимодействие некоторых лекарств может либо ослабить их эффекты либо привести к нежелательным результатам.
Лечебный массаж назначается сразу после проведения радикальных мер (операции, скелетного вытяжения, иммобилизации), продолжают его и после снятия фиксирующей повязки. В стационаре его выполняет квалифицированный специалист. Массажируют больному не только поврежденную конечность и зону поясницы выше гипса, а и грудную клетку (профилактика застойной пневмонии), здоровую ногу (профилактика атрофического процесса), стопы и голени. Общий массаж улучшает кровообращение, что способствует ускорению заживления травмы.
Лечебная гимнастика. Ее также проводят вначале под контролем физиотерапевта, инструктора или лечащего врача-ортопеда. Упражнения для не слишком подвижных больных подобраны таким образом, чтобы были задействованы практически все группы мышц. Это повороты головой в разные стороны, упражнения руками с утяжелением, движения стопами и пальцами ног (вытягивание, сжатие, вращение), здоровой ногой можно иммитировать езду на велосипеде, сгибать и разгибать ее, напрягать мышцы конечностей, ягодичные, брюшного пресса. Доказано, что даже мысленное выполнение упражнений вызывает приток крови к задействованным органам и тренирует их.
Выполняются также упражнения дыхательной гимнастики: обычное веселое пение, надувание шариков, выдыхание воздуха в стакан с водой через трубочку и т.п. Дыхательная гимнастика предотвращает застойные явления в легких и развитие гипостатической пневмонии. Нагрузки при выполнении физических упражнений должны быть посильными, больной не должен переутомляться, но и пассивность не приветствуется.
Рацион питания больного должен содержать оптимальное количество белков, жиров и углеводов, и витаминов, в частности, кальция (бананы, кисломолочные продукты) и витамина D (рыба, яйца, печень трески), содержать достаточно клетчатки (сырые овощи и фрукты, цельнозерновой хлеб), чтобы активизировать перистальтику кишечника. Кормить больного желательно небольшими порциями 5-6 раз в день. Давать пить много жидкости. Предпочтение отдавать блюдам тушеным, приготовленным на пару или в духовке. Ограничить острое, жирное, жареное, исключить алкоголь, сладкие газированные напитки. Короче, соблюдать общие правила здорового питания.
Для профилактики пролежней используются специальные ортопедические постельные принадлежности, соблюдается гигиена тела, нательного и постельного белья. Кожу в местах давления и трения обрабатывают специальными препаратами или просто камфорным спиртом.
Тщательно соблюдается гигиена полости рта, интимных мест, всего тела - больного расчесывают, умывают, подмывают, помогают чистить зубы, подают судно или меняют памперсы.
После выписки больного домой все реабилитационные мероприятия продолжают.
Сроки восстановления зависят от многих факторов: вида перелома, сроков оказания первой помощи, выбранного способа лечения, возраста пострадавшего, состояния его костной ткани и ее способности к регенерации, общесоматического статуса, желания выздороветь и активного осознанного участия в процессе реабилитации.
При переломе шейки бедра быстрее всего восстанавливаются пациенты, перенесшие эндопротезирование, у них, в целом, меньше осложнений. Консервативными методами полностью восстановиться можно только при очень легких переломах, в большинстве случаев полного восстановления не происходит. Остеосинтез занимает промежуточную позицию между двумя указанными методами. В среднем срок, прошедший от момента перелома до полного восстановления занимает полгода, но у пациентов с хроническими заболеваниями он может растянуться на год или полтора. Риск осложнений возрастает у диабетиков, онкобольных, людей с проблемной щитовидной железой, курящих и пьющих, плохо питающихся, с остеопорозом и другими дегенеративными костно-суставными процессами. Это далеко не полный перечень рисков. Многое зависит от настроения больного: иногда пациент очень преклонных лет полностью восстанавливается, а более молодой, но пассивный, пессимистически настроенный так и ходит с палочкой, прихрамывая. Хотя в целом у молодых пациентов реабилитация занимает меньшее время, чем у возрастных.
Перелом шейки бедра – не приговор. Современная медицина и желание выздороветь, помощь близких людей в комплексе творят чудеса. Не последнюю роль играет и профилактика возникновения травм ТБС, особенно в пожилом возрасте. Тем более, если травма бедра уже была. Таким людям нужно соблюдать осторожность при ходьбе по ступенькам – придерживаться за перила, зимой использовать противоскользящие приспособления для обуви, стараться не выходить из дома в гололед. Также поможет избежать травмы вес в пределах нормы и умеренная физическая активность, сбалансированное питание, отсутствие вредных привычек, прием витаминно-минеральных добавок, обогащенных кальцием и витамином D, препаратов, предупреждающих потерю сознания, ведь в преклонном возрасте многие страдают ишемической болезнью сердца, цереброваскулярной болезнью, перепадами давления.
Использованная литература
Выговская О.Н. Принципы ухода при переломе шейки бедра, Новосибирск, 2016
Дмитрий Найденов: 99 советов при переломе шейки бедра, Невский проспект, 2011
Сергей Иванников, Николай Шестерня, Юсеф Гамди. Переломы шейки бедра, 2005

