Медицинский эксперт статьи
Новые публикации
Ишемическая кардиомиопатия
Последняя редакция: 29.06.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
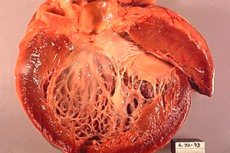
Ишемическая кардиомиопатия (ИКМ) - это сердечное заболевание, которое развивается как следствие ишемии сердечной мышцы, то есть недостаточного поступления крови и кислорода в сердечную мышцу. Это состояние может возникнуть из-за сужения или блокировки коронарных артерий, которые поставляют кровь в сердце. Ишемическая кардиомиопатия может привести к ухудшению функции сердца и развитию сердечной недостаточности.
Важными факторами риска для развития ишемической кардиомиопатии являются атеросклероз (отложение холестерина на стенках артерий), артериальная гипертензия (повышенное артериальное давление), курение, диабет, нарушения липидного обмена, семейная предрасположенность и другие факторы, способствующие развитию атеросклероза.
Основными симптомами ишемической кардиомиопатии могут быть:
- Боль или давление в груди (стенокардия), которые могут возникнуть при физической нагрузке или стрессе.
- Одышка и утомляемость.
- Ощущение сильных сердцебиений или неправильных сердечных ритмов.
- Отеки (например, отеки ног).
- Слабость и ухудшение общего самочувствия.
Диагноз ишемической кардиомиопатии обычно ставится после проведения различных исследований, таких как ЭКГ, эхокардиография, коронарография и кардиологические тесты на нагрузку. Лечение ИКМ включает в себя коррекцию факторов риска (например, лечение артериальной гипертензии, прекращение курения), лекарственную терапию для улучшения кровоснабжения сердца и управления симптомами, а иногда и хирургические вмешательства, такие как ангиопластика с стентированием или шунтирование коронарных артерий. Лечение также может включать в себя изменения образа жизни, такие как регулярные физические упражнения, диета и умеренное потребление алкоголя.
Раннее обращение к врачу и соблюдение рекомендаций по лечению могут существенно улучшить прогноз для пациентов с ишемической кардиомиопатией. [1]
Код по МКБ-10
Причины ишемической кардиомиопатии
Вот основные причины ишемической кардиомиопатии:
- Атеросклероз коронарных артерий: Наиболее распространенной причиной ишемической кардиомиопатии является атеросклероз, который приводит к образованию бляшек внутри артерий, сужая или блокируя их. Это препятствует нормальному кровоснабжению сердечной мышцы.
- Стеноз коронарных артерий: Стеноз, или сужение, коронарных артерий также может вызвать ишемическую кардиомиопатию. Это может быть обусловлено как атеросклерозом, так и другими факторами.
- Тромбоз или эмболия: Образование тромбов (сгустков крови) в коронарных артериях или эмболии (отрыв части сгустка или бляшки) также может блокировать кровоснабжение сердца и вызвать ишемическую кардиомиопатию.
- Артериальная гипертензия: Постоянное повышение артериального давления может увеличить нагрузку на сердце и привести к развитию ишемической кардиомиопатии.
- Диабет: Сахарный диабет является фактором риска для развития атеросклероза и ишемической кардиомиопатии, так как он может повреждать стенки сосудов и способствовать образованию бляшек.
- Курение: Курение является фактором риска для атеросклероза и, следовательно, для ишемической кардиомиопатии.
- Генетическая предрасположенность: Наследственные факторы также могут играть роль в развитии этого заболевания.
- Другие факторы риска: Это включает в себя ожирение, физическую неактивность, неправильное питание, избыточное потребление алкоголя и стресс.
Патогенез
Патогенез ИКМ связан с разными факторами, которые в конечном итоге приводят к ухудшению функции сердечной мышцы. Вот основные этапы патогенеза ИКМ:
- Атеросклероз коронарных артерий: Основной причиной ИКМ является атеросклероз, при котором внутренний слой артерий (интима) становится поврежденным и накапливаются жировые отложения, так называемые бляшки. Эти бляшки могут увеличиваться в размере и узурпировать просвет артерий, что сужает или блокирует поток крови к сердечной мышце.
- Ишемия: Сужение или закупорка коронарных артерий приводит к ограниченному поступлению кислорода к сердцу, что вызывает ишемию. Недостаток кислорода может вызывать боль в груди (стенокардия) и повреждать сердечные клетки.
- Разрушение сердечных клеток: При хронической ишемии сердечные клетки могут начать умирать из-за недостатка кислорода. Этот процесс называется некрозом и может привести к образованию зоны мертвой ткани в сердце.
- Ремоделирование сердца: Постоянное повреждение сердечных клеток и некроз приводят к ремоделированию сердца. Это означает, что сердечная мышца становится менее способной сжиматься и откачивать кровь эффективно.
- Сердечная недостаточность: Как результат, сердце может потерять способность поддерживать нормальный сердечный выброс крови, что приводит к развитию сердечной недостаточности. Пациенты с ИКМ могут испытывать симптомы, такие как одышка, утомляемость и отеки.
Факторы риска, такие как курение, высокое давление, диабет и нарушения липидного обмена, могут усугублять развитие атеросклероза и ишемической кардиомиопатии.
Симптомы ишемической кардиомиопатии
Симптомы ишемической кардиомиопатии могут быть схожи с симптомами ишемической болезни сердца (ИБС) и включают в себя:
- Боль в груди (стенокардия): Боль или давление в области груди, которое может распространяться на шею, плечи, руки или спину. Боль обычно возникает при физической нагрузке или стрессе и может улегаться в покое или после приема нитроглицерина.
- Затрудненное дыхание: Кратковременное или длительное одышка при физической активности или даже в покое.
- Усталость и слабость: Постоянная усталость и слабость, особенно при небольших нагрузках.
- Сердцебиение: Необычные сердечные ритмы, пульсация или ощущение сердцебиения.
- Отеки: Отеки в ногах, голенях, анкетах или даже в животе.
- Головокружение и потеря сознания: Эти симптомы могут возникнуть, когда сердце не может обеспечить достаточное количество крови и кислорода для мозга.
- Потеря веса: Потеря веса без видимых причин.
- Головные боли: Головные боли, иногда вызванные гипоксией (недостатком кислорода) из-за плохой кровоснабжаемости.
Стадии
Ишемическая кардиомиопатия может пройти через несколько стадий в зависимости от тяжести и продолжительности заболевания. Стадии ИКМ включают следующие:
- Скрытая или предклиническая стадия: В этой стадии пациент может иметь риски развития ишемической кардиомиопатии, такие как атеросклероз коронарных артерий, но еще не проявлять симптомов. Важно проводить регулярное медицинское обследование и контролировать факторы риска.
- Стадия стенокардии: В этой стадии пациент начинает испытывать боли или давление в груди (стенокардия) в ответ на физическую нагрузку или стресс. Обычно это связано с временным нарушением кровоснабжения сердечной мышцы из-за сужения коронарных артерий.
- Стадия острой ишемии: В этой стадии возникают более серьезные и продолжительные эпизоды ишемии (недостаток кровоснабжения сердца). Пациент может переживать инфаркты миокарда (сердечные приступы) и иметь значительное повреждение сердечной мышцы.
- Стадия хронической ишемии: После нескольких инфарктов миокарда и/или длительной ишемии сердечной мышцы может развиваться хроническая ишемическая кардиомиопатия. В этой стадии сердечная мышца может утрачивать свою способность сокращаться и эффективно качать кровь, что приводит к ухудшению функции сердца.
- Стадия сердечной недостаточности: В конечном итоге, ИКМ может привести к развитию сердечной недостаточности, когда сердце не способно эффективно перекачивать кровь по всему организму. Это может проявляться одышкой, отеками, слабостью и другими симптомами.
Уровень тяжести и прогрессия ИКМ могут варьировать у разных пациентов. [2]
Осложнения и последствия
Ишемическая кардиомиопатия может вызвать серьезные осложнения и иметь серьезные последствия для здоровья пациента, особенно если она не лечится должным образом или если пациент не соблюдает рекомендации по лечению. Ниже приведены некоторые из возможных осложнений и последствий:
- Сердечная недостаточность: ИКМ может привести к нарушению способности сердца перекачивать достаточное количество крови для удовлетворения потребностей организма. Это может вызвать симптомы, такие как одышка, отеки и усталость.
- Инфаркт миокарда: ИКМ является одним из факторов риска для инфаркта миокарда (сердечного приступа), так как она связана с атеросклерозом и сужением коронарных артерий.
- Аритмии: Ишемическая кардиомиопатия может вызвать нарушения сердечного ритма, включая фибрилляцию предсердий и желудочковую фибрилляцию. Эти аритмии могут быть опасными и требовать лечения.
- Отеки: Сердечная недостаточность, которая может быть осложнением ИКМ, может вызвать отеки в ногах, голенях, анкетах или даже в легких.
- Смерть: В тяжелых случаях ИКМ, особенно если она не лечится, она может привести к смертельным осложнениям, таким как острая сердечная недостаточность или инфаркт миокарда.
- Ограничение активности: ИКМ может ограничить физическую активность пациента и ухудшить его качество жизни.
- Психологические и эмоциональные проблемы: Серьезные сердечные заболевания могут вызвать стресс, тревожность и депрессию у пациентов.
- Хирургические вмешательства: В некоторых случаях ИКМ может потребовать хирургических процедур, таких как ангиопластика или шунтирование коронарных артерий.
Диагностика ишемической кардиомиопатии
Диагностика ишемической кардиомиопатии включает в себя ряд клинических, инструментальных и лабораторных методов, которые помогают определить наличие и степень поражения сердца. Вот основные методы диагностики ИКМ:
- Клиническая оценка:
- Сбор медицинской и семейной истории: Врач задает вопросы о симптомах, риске развития ИКМ, наличии заболеваний в семье и других факторах риска.
- Физическое обследование: Врач проводит общее физическое исследование, включая прослушивание сердца и легких, оценку пульса, кровяного давления и признаков сердечной недостаточности.
- Электрокардиография (ЭКГ): ЭКГ позволяет записать электрическую активность сердца. У пациентов с ИКМ могут наблюдаться изменения в ЭКГ, такие как сегменты ST-Т изменений, что может свидетельствовать о ишемии сердечной мышцы.
- Эхокардиография (УЗИ сердца): Эхокардиография использует ультразвуковые волны для создания изображения сердца и его структур. Этот метод позволяет оценить размеры и функцию сердца, обнаружить изменения в сократительной способности сердечной мышцы и выявить поражения клапанов.
- Сцинтиграфия миокарда: Это радиоизотопное исследование, которое может выявить участки сердечной мышцы с ограниченным кровоснабжением.
- Коронарография: Это инвазивное исследование, при котором через катетер вводится контрастное вещество в коронарные артерии, чтобы оценить их состояние и обнаружить возможные блокады. Коронарография может использоваться для планирования хирургических вмешательств, таких как ангиопластика или шунтирование коронарных артерий.
- Кровяные анализы: Лабораторные тесты могут включать в себя измерение уровня креатинина киназы (CK) и кардиоспецифического тропонина, что может указывать на повреждение сердечной мышцы.
- Тест на физическую нагрузку: Нагрузочное ЭКГ или стресс-тест может использоваться для выявления ишемии при физической активности.
Диагностика ИКМ требует комбинации различных методов, и выбор конкретных исследований зависит от клинической ситуации и рекомендаций врача.
Диагноз ишемической кардиомиопатии (ИКМ) обычно ставится на основе совокупности клинических симптомов, результатов лабораторных и инструментальных исследований. Вот некоторые из критериев и методов, используемых для диагностики ИКМ:
- Клинические симптомы: Пациент может жаловаться на симптомы, такие как стенокардия (боль в груди или давление), одышка, утомляемость, нерегулярные сердцебиения и другие признаки сердечной патологии. Важно провести тщательное обследование и опрос пациента для выявления характерных симптомов.
- Электрокардиограмма (ЭКГ): ЭКГ может выявить изменения в сердечном ритме и электрической активности, которые характерны для ИКМ. Это может включать в себя наличие аритмий, зон замедления проведения импульсов и изменения в форме и продолжительности комплексов QRS.
- Эхокардиография (УЗИ сердца): Эхокардиография может помочь визуализировать структуры и функцию сердца. При ИКМ можно обнаружить изменения в структуре стенок сердца и сократительной функции.
- Коронарография: Это инвазивное исследование, при котором используется контрастное вещество, чтобы визуализировать коронарные артерии. Если обнаруживается стеноз (сужение) артерий, это может подтвердить наличие ишемии и ИКМ.
- Мониторинг сердечной деятельности: Долгосрочный мониторинг ЭКГ может помочь выявить аритмии и изменения сердечной активности, которые могут быть характерными для ИКМ.
- Биомаркеры: Повышенные уровни биомаркеров, таких как тропонины и креатинкиназа-МВ, могут свидетельствовать о повреждении сердечной мышцы, что может произойти при ИКМ.
- Исследование истории болезни и факторов риска: Врач также будет рассматривать медицинскую историю пациента, включая наличие факторов риска, таких как артериальная гипертензия, диабет, курение, наследственная предрасположенность и другие.
Для установления диагноза ИКМ часто требуется комбинировать различные методы и исследования. Важно, чтобы диагноз ставился врачом-кардиологом, и в случае подозрения на ИКМ следует обратиться к специалисту для более подробного обследования и лечения.
Дифференциальная диагностика
Дифференциальная диагностика ишемической кардиомиопатии (ИКМ) включает в себя выявление и различие этого состояния от других заболеваний, которые могут иметь схожие симптомы или характеристики. Важно правильно определить ИКМ, чтобы предоставить пациенту наилучшее лечение и управление его состоянием. Вот несколько состояний, которые могут быть включены в дифференциальный диагноз ИКМ:
- Гипертрофическая кардиомиопатия (ГКМ): ГКМ - это заболевание, при котором стенки левого желудочка слишком толстые, что может привести к схожим с ИКМ симптомам, таким как стенокардия и утомляемость. Однако ГКМ имеет другие характерные особенности на эхокардиографии, которые помогают в дифференциальной диагностике.
- Гипертоническая кардиомиопатия: Гипертоническая кардиомиопатия связана с артериальной гипертензией (повышенным давлением). Она может вызвать утолщение стенок левого желудочка и стенокардию. Определение уровня артериального давления и его контроль могут помочь в дифференциальной диагностике.
- Синдром аортального стеноза: Аортальный стеноз - это сужение аортального клапана сердца, что может вызвать стенокардию и другие симптомы, сходные с ИКМ.
- Легочная гипертензия: Легочная гипертензия - это повышенное давление в легочных артериях, которое также может вызвать одышку и утомляемость, схожие с симптомами ИКМ.
- Другие причины боли в груди: Боль в груди может быть вызвана различными причинами, такими как остеохондроз, дыхательные проблемы и даже тревожные состояния.
Для дифференциальной диагностики ИКМ врач может провести ряд исследований, включая электрокардиограмму (ЭКГ), эхокардиографию, коронарографию (контрастную ангиографию сердца), а также изучение медицинской истории пациента и его симптомов.
К кому обратиться?
Лечение ишемической кардиомиопатии
Ишемическая кардиомиопатия (ИКМ) - это серьезное заболевание, и лечение включает в себя комплексный подход, который может включать медикаментозную терапию, хирургические методы и изменения образа жизни. Вот основные аспекты лечения ИКМ:
-
Лекарственная терапия:
- Препараты для снижения холестерина: Статины могут помочь снизить уровень холестерина в крови и замедлить прогрессирование атеросклероза.
- Препараты для снижения артериального давления: Бета-блокаторы, ингибиторы ангиотензин-превращающего фермента (ИАПФ) и другие препараты используются для контроля артериального давления и снижения нагрузки на сердце.
- Препараты для снижения нагрузки на сердце: Нитраты и антиангинальные препараты могут помочь снять боль в груди и уменьшить нагрузку на сердце.
- Противотромбоцитарные препараты: Аспирин и другие препараты используются для предотвращения образования тромбов в кровеносных сосудах.
-
Хирургические методы:
- Коронарное шунтирование: Это операция, при которой создаются "шунты" (пересылки) вокруг суженных или заблокированных участков коронарных артерий, чтобы восстановить нормальный кровоток к сердцу.
- Ангиопластика и стентирование: Процедуры, при которых суженные артерии расширяются и размещается стент (протез) для поддержания открытости сосуда.
-
Лечение нарушений ритма сердца: Если у пациента ИКМ сопровождается аритмиями, то может потребоваться лечение для устранения или контроля аритмий.
-
Изменения образа жизни:
- Здоровое питание: Соблюдение диеты с ограничением жиров и соли может помочь контролировать факторы риска.
- Физическая активность: Регулярные физические упражнения, под контролем врача, могут укрепить сердце и сосуды.
- Прекращение курения: Курение является серьезным фактором риска для ишемической кардиомиопатии.
- Управление стрессом: Практики релаксации, медитации и поддержание психологического благополучия могут снизить стресс и оказать положительное воздействие на сердечное здоровье.
-
Регулярное наблюдение у врача: Пациентам с ИКМ рекомендуется регулярно контролировать свое состояние и соблюдать все назначения врача.
Лечение ИКМ должно быть индивидуализированным и зависит от конкретных обстоятельств и степени тяжести заболевания у каждого пациента. [3]
Клинические рекомендации
Клинические рекомендации для управления ишемической кардиомиопатией (ИКМ) могут варьироваться в зависимости от степени тяжести заболевания, индивидуальных факторов и медицинской истории пациента. Ниже представлены общие рекомендации, которые часто используются для управления ИКМ:
-
Лечение медикаментами:
- Статины: Препараты для снижения холестерина, такие как аторвастатин или симвастатин, могут быть назначены для снижения риска атеросклероза и предотвращения образования новых бляшек в артериях.
- Препараты для снижения артериального давления: Если у пациента высокое артериальное давление, то могут быть назначены препараты для его контроля.
- Препараты для управления сахарным диабетом: Если у пациента есть сахарный диабет, то лечение должно быть настроено на контроль уровня глюкозы в крови.
- Противотромботическая терапия: Аспирин и/или другие препараты могут быть предписаны для предотвращения образования тромбов.
-
Лечение нарушений ритма сердца: Если у пациента ИКМ сопровождается аритмиями, то может потребоваться лечение для их устранения или контроля.
-
Хирургическое лечение:
- Коронарное шунтирование: При наличии суженных коронарных артерий может быть рекомендовано коронарное шунтирование для восстановления нормального кровотока к сердцу.
- Ангиопластика и стентирование: Процедуры, направленные на расширение и поддержание открытости суженных артерий.
-
Изменения образа жизни:
- Здоровое питание: Соблюдение диеты с ограничением жиров и соли может помочь контролировать факторы риска.
- Физическая активность: Регулярные физические упражнения, под контролем врача, могут укрепить сердце и сосуды.
- Прекращение курения: Курение является серьезным фактором риска для ИКМ.
- Управление стрессом: Практики релаксации, медитации и поддержание психологического благополучия могут снизить стресс и оказать положительное воздействие на сердечное здоровье.
-
Регулярное наблюдение у врача: Пациентам с ИКМ рекомендуется регулярно контролировать свое состояние и следовать всем назначениям врача.
-
Соблюдение рекомендаций врача: Очень важно сотрудничать с врачом и следовать его рекомендациям для достижения наилучших результатов лечения и управления этим сердечным заболеванием.
Лечение ИКМ должно быть индивидуализированным, и пациенты должны обсуждать свой план лечения с врачом, чтобы определить наилучший путь управления этим заболеванием.
Прогноз
Прогноз ишемической кардиомиопатии (ИКМ) зависит от нескольких факторов, включая тяжесть заболевания, эффективность лечения и соблюдение пациентом рекомендаций по изменению образа жизни. Важные факторы, влияющие на прогноз ИКМ, включают в себя:
- Степень поражения сердечной мышцы: Чем больше сердечная мышца повреждена и дегенерирована, тем менее благоприятен прогноз. Сокращенная функция сердца может привести к сердечной недостаточности и ухудшению качества жизни.
- Время начала лечения: Раннее выявление и начало эффективного лечения могут существенно улучшить прогноз. Лечение включает в себя медикаментозную терапию, ангиопластику, шунтирование коронарных артерий или даже трансплантацию сердца в случаях тяжелой декомпенсации.
- Контроль факторов риска: Контроль высокого артериального давления, снижение уровня холестерина, отказ от курения, контроль сахарного диабета и поддержание здорового образа жизни могут улучшить прогноз и замедлить прогрессирование ИКМ.
- Образ жизни: Физическая активность, здоровое питание и управление стрессом могут снизить нагрузку на сердце и способствовать улучшению прогноза.
- Соответствие лечению: Важно соблюдать рекомендации врача и принимать назначенные лекарства. Неправильное управление заболеванием может ухудшить прогноз.
- Сопутствующие заболевания: Наличие других медицинских состояний, таких как хроническая болезнь почек или сахарный диабет, может ухудшить прогноз и усложнить лечение.
Прогноз ИКМ может варьироваться от случая к случаю. В некоторых случаях с хорошим контролем факторов риска и эффективным лечением пациенты могут жить активной и качественной жизнью. В других случаях, особенно при серьезной декомпенсации сердца и отсутствии эффективных методов лечения, прогноз может быть менее благоприятным.
Причины смерти
Ишемическая кардиомиопатия является серьезным сердечным заболеванием, которое может привести к различным осложнениям и в конечном итоге стать причиной смерти пациента. Основной причиной смерти при ИКМ обычно является осложнение, такое как:
- Инфаркт миокарда (сердечный приступ): Один из наиболее опасных осложнений ИКМ. Это состояние возникает, когда кровоток в коронарных артериях сердца полностью или частично блокирован, что приводит к некрозу части сердечной мышцы. Если инфаркт миокарда не быстро обслуживается медицинскими мерами, это может привести к смерти.
- Сердечная недостаточность: ИКМ может вызвать хроническую сердечную недостаточность, при которой сердце не способно эффективно перекачивать кровь по всему организму. Это состояние может привести к ухудшению здоровья и в итоге стать причиной смерти.
- Аритмии: ИКМ может вызывать сердечные аритмии, такие как фибрилляция предсердий или желудочковая фибрилляция. Эти аритмии могут быть опасными и привести к фатальным исходам.
- Стенокардия: ИКМ может вызывать стенокардию (боль в груди), что может привести к инфаркту миокарда или аритмиям, если не лечится.
- Сердечная аневризма и расслоение аорты: Эти осложнения также могут возникнуть в результате ИКМ и представлять собой угрозу жизни.
Риск смерти при ИКМ значительно увеличивается, если пациент не получает своевременное и адекватное лечение, не контролирует факторы риска (например, артериальное давление, холестерин), не следит за образом жизни и не соблюдает рекомендации врача.
Использованная литература
- Шляхто, Е. В. Кардиология: национальное руководство / под ред. Е. В. Шляхто. - 2-е изд., перераб. и доп. - Москва: ГЭОТАР-Медиа, 2021
- Кардиология по Херсту. Том 1, 2, 3. 2023
- Ишемическая кардиомиопатия. Пауков Вячеслав Семенович, Гавриш Александр Семенович. 2015

