Медицинский эксперт статьи
Новые публикации
Острый одонтогенный остеомиелит
Последняя редакция: 29.06.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
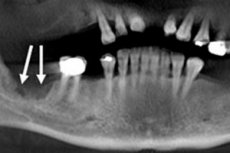
Острый воспалительный процесс гнойно-некротического характера в костных тканях челюстей, который развивается вследствие инфекции зубов или окружающих их тканей (так называемой одонтогенной инфекции), определяется как острый одонтогенный остеомиелит. [1]
Эпидемиология
Общая заболеваемость остеомиелитом взрослых составляет примерно 90 случаев на 100 тыс. человек в год. Острый одонтогенный остеомиелит лицевого скелета в настоящее время выявляется редко, но оценка его распространенности среди взрослых отсутствует в специализированной литературе. А вот острый одонтогенный остеомиелит у детей, по некоторым данным, выявляется в одном случае на 5 тыс. педиатрических пациентов стоматологов.
Причины острого одонтогенног остеомиелита
Одонтогенный остеомиелит челюсти вызывается распространением полимикробной оппортунистической инфекции (облигатной микробиоты ротовой полости) – основной причины внутрикостного воспаления.
Его возбудителями являются анаэробные грамположительные кокки группы Streptococcus milleri и Peptostreptococcus. Streptococcus mitis, Streptococcus sanguinis, Streptococcus salivarius и Streptococcus anginosus, грамотрицательные палочки Bacteroides (Prevotella) и Fusobacterium nuckatum, которые вызывают заболевания зубов и околозубных структур – пародонта и периодонта.
По сути, такое воспаление костей развивается как челюстно-лицевое осложнение своевременно не вылеченного кариеса зубов (особенно пришеечного); инфицирования корневого канала зуба с развитием пульпита(воспаления заполняющей полость зуба ткани); пародонтита хронической формы; перикоронита(развивающегося при прорезывании зубов, особенно третьих моляров – зубов мудрости); хронического периодонтита. Также не исключается прямое заражение альвеолы удаленного зуба с развитием альвеолита, а затем его осложнения в виде воспаления костной ткани челюсти.
Как правило, острая стадия одонтогенного остеомиелита длится в течение двух недель после начала заболевания. Хотя, как отмечают специалисты, разделение остеомиелита любого происхождения на острый или хронический базируется не на продолжительности болезни, а на данных гистологии. И острым считают остеомиелит, который не доходит до стадии отделения участков остеонекроза – секвестров от неповрежденной кости и появления гнойных свищей. [2]
Факторы риска
Факторами риска развития острого одонтогенного остеомиелита являются состояния с ослаблением иммунитета, включая синдром приобретенного иммунодефицита, химиотерапию и лучевую терапию, а также диабет; заболевания периферических сосудов (с нарушением регионарной или локальной перфузии); аутоиммунные заболевания, снижение уровня лейкоцитов в крови в виде агранулоцитоза.
Повышен риск гнойно-некротического воспаления костных тканей челюстно-лицевой области у пациентов с сифилисом, лейкемией, серповидно-клеточной анемией, при длительном применении кортикостероидов, а также у пожилых людей, курильщиков и злоупотребляющих алкоголем. [3]
Патогенез
Острая форма одонтогенного остеомиелита начинается с распространения бактерий из первоначального очага на соседние костные структуры – кортикальный слой и губчатую кость челюстей.
Патогенез заболевания обусловлен ответной реакцией на бактериальную инвазию губчатого вещества кости (трабекулярной костной ткани), начало которой связывают с активизацией основного медиатора воспаления костных тканей – провоспалительного цитокина RANKL (лиганда рецептора-активатора ядерного фактора каппа-В), относящегося к суперсемейству TNF (факторов некроза опухоли). Этот вырабатываемый макрофагами трансмембранный белок, в свою очередь, передает сигнал многоядерным костным клеткам миелоидного происхождения – остеокластам, которые считаются компонентом системы мононуклеарных фагоцитов (части иммунной системы). В результате повышения резорбтивной активности остеокластов (усиленной секреции ими ионов водорода, ферментов коллагеназы и катепсина К, а также гидролитических ферментов) происходит разрушение костной ткани – патологический остеолиз (остеонекроз).
Кроме того, воспалительная реакция приводит к образованию гнойного экссудата, который скапливается в межтрабекулярных пространствах кости, что повышает давление и приводит к венозному застою и ишемии. Гной также может распространяться на поднадкостничный слой, отделяя его от поверхности кости и тем самым усугубляя ишемию костной ткани, что приводит к ее некрозу. [4]
Симптомы острого одонтогенног остеомиелита
При острой форме одонтогенного остеомиелита первые признаки проявляются отеком, покраснением слизистой оболочки и усиливающейся болью в пораженной челюсти.
Наиболее часто наблюдается острый одонтогенный остеомиелит нижней челюсти (нижнечелюстного альвеолярного отростка), в то время как острый одонтогенный остеомиелит верхней челюсти) наблюдается реже. Эксперты объясняют это тем, что верхняя челюсть – за счет лучшего кровоснабжения, более тонких кортикальных пластинок компактного вещества верхнечелюстного альвеолярного отростка и меньшего костномозгового пространства в костной ткани – более устойчива к инфекциям.
Также местные признаки острого одонтогенного остеомиелита челюсти включают припухлость (внешний отек) с пораженной стороны (возникающую из-за внутреннего воспалительного отека), гиперемию десны и слизистой переходной щечной складки, повышенную подвижность зубов в инфицированной области, утолщение пораженной части альвеолярного отростка.
В клинической картине также присутствуют повышение температуры и головные или лицевые боли, общее недомогание, ограничение подвижности челюсти с затрудненным открыванием рта, появление гнилостного запаха изо рта (из-за скопления гноя). Если при воспалении, локализованном в нижней челюсти, происходит альтерация или компрессия нижнего альвеолярного сосудисто-нервного пучка, проходящего в ее внутреннем канале, наблюдается нарушение чувствительности (онемение) в зоне иннервации подбородочного нерва.
Различаются ограниченный (очаговый) и диффузный виды одонтогенного остеомиелита острой формы. Для ограниченного воспаления характерно поражение относительно небольшого участка челюсти (книзу от альвеолярного отростка), появление инфильтрата на слизистой десны (болезненного при нажатии); боль имеет ноющий характер, а температура тела не превышает +37,5°С. При остеомиелите диффузном (часто возникающем у детей) поражение более обширное – со значительными размерами воспалительного инфильтрата мягких тканей десны и переходной складки; повышением температуры до +39°С и более (с ознобом); сильными болями пульсирующего характера, отдающими в область глазницы, придаточных пазух носа, ушную раковину, в область виска или шею. Часто происходит увеличение регионарных лимфатических узлов. [5]
Осложнения и последствия
Возможные осложнения и последствия данного воспалительного процесса проявляются:
- образованием поддесневого абсцесса;
- разлитым гнойным расплавлением клетчатки – околочелюстной флегмоной:
- одонтогенным синуситом (гайморитом);
- переходом в хроническую форму и распространением инфекции на глубокие шейно-фасциальные области;
- флебитом лицевых вен;
- патологическим переломом нижней челюсти – из-за существенного снижения плотности кости.
Не исключается угроза развития менингита, менингоэнцефалита и общего заражения крови.
Диагностика острого одонтогенног остеомиелита
Диагностика остемиелита начинается с анамнеза и осмотра зубов и всей полости рта пациентов.
Сдаются общий и биохимический анализы крови. Может проводиться посев экссудата на определение бактериальной инфекции.
Инструментальная диагностика включает:
- рентген челюстно-лицевой области (рентген зубов);
- ортопантомографию – панорамнную рентгенограмму челюстно-лицевой области;
- сцинтиграфию костей челюсти.
Дифференциальная диагностика
Необходима дифференциальная диагностика с гнойным периоститом зуба; остеорадионекрозом (остеомиелитом, поражающим кость после лучевой терапии); остеонекрозом челюстей, вызванным лечением остеопороза бисфосфонатами; челюстно-лицевой кистой. [6]
Лечение острого одонтогенног остеомиелита
Медикаментозное лечение остеомиелита челюстей проводится такими антибиотиками широкого спектра действия, как Клиндамицин, Метронидазол, Амоксициллин, Флуклоксациллин, Линкомицин, а также антибактериальными препаратами группы цефалоспоринов.
Кроме того, необходимо адекватно устранять и лечить основные предрасполагающие факторы или состояния. Причинный зуб при остром одонтогенном остеомиелите либо подвергают эндодонтическому лечению (лечат его канал), либо удаляют; также хирургическое лечение заключается в санации пораженной области – удалении некротических мягких и костных тканей. [7]
Профилактика
Основа профилактики данного заболевания – регулярный уход за зубами и полостью рта, удаление зубного налета, а также своевременное лечение стоматологических заболеваний.
Прогноз
При вовремя выявленном заболевании, его правильном лечении и отсутствии осложнений исход острого одонтогенного остеомиелита можно считать положительным.

