Медицинский эксперт статьи
Новые публикации
Пневмоциста
Последняя редакция: 06.07.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Пневмоциста – возбудитель респираторного заболевания легких, которое встречается у людей из группы риска. Данное заболевание не характерно для здоровых людей, так как возбудитель является условно-патогенным. Распространенность пневмоцистной пневмонии среди населения невелика, но среди людей с первичными иммунодефицитными состояниями эта патология весьма часто встречается: у больных на лейкозы, лимфогранулематоз, другие онкопатологии, при врожденных иммунодефицитах, а также при ВИЧ-инфицировании. У пациентов со СПИДом пневмоцистоз является «маркером» заболевания и встречается более, чем у половины инфицированных.
Структура пневмоцисты
Pneumocystis carinii – микроорганизм, который был выделен у больного человека с дыхательных путей в бронхах в месте бифуркации (карины), от чего и произошло название этого вида. Данный возбудитель в естественных условиях живет в легких многих животных, а также у некоторых людей, от которых и происходит заражении. Путь инфицирования – воздушно-капельный. Однако люди с нормальным иммунным статусом могут не болеть, а быть лишь носителями, поскольку пневмоциста является условно-патогенной. При иммунодефицитных состояниях развиваются клинические симптомы заболевания.
При изучении строения этого микроорганизма было много дискуссий по поводу того, к какому Царству отнести данный вид. Особенности строения РНК, митохондрий, белковых структур мембраны позволяли классифицировать как Грибки, но отсутствие эргостерола и особенности жизненного цикла подтверждают, что пневмоциста является Наипростейшим.
Структура пневмоцисты не так уж и проста. Это связано с непостоянством строения клеточных элементов вследствие сложного клеточного цикла. Размеры простейшего варьируют от 1 до 10 микрометров, в зависимости от стадии цикла. Поэтому по микроскопом могут различные формы – от мелких форм с тонкой клеточной стенкой до крупных с более толстой стенкой.
Пневмоциста принадлежит к внеклеточным паразитам и локализируется главным образом в альвеолоцитах первого и воторого порядка. Микроорганизм может существовать в четырех основных формах: трофозоит, прециста, циста и спорозоит.
Трофозоит – это форма существования, которая характеризуется значительным диаметром клетки и неправильной формой. Оболочка толстая и имеет выросты в форме псевдоподий, поэтому форма трофозоита непостоянная. Эти структуры предназначены для тесного контакта возбудителя с альвеолоцитарной клеткой. Внутри клетки - цитоплазма с характерными для многих микроорганизмов органеллами: митохондрии, рыбосомы, вакуоли с клеточным соком и липидные и углеродные компоненты. Ядро занимает достаточно места и окружено двумя мембранами для защиты генетического материала.
Прецисты имеют овальную форму без выростов, небольшие размеры и тонкую клеточную мембрану. В середине этих структур ядра деляться с образованием цист.
Цисты также округлой формы, но их размеры больше, так как внутри содержатся специальные тельца – предшественники спорозоита. Цисты имеют оболочку и толстую трехслойную мембрану, которая после разрыва имеет неправильную форму и таким образом цикл повторяется.
Размножается пневмоциста путем простого деления генетического материала надвое, а затем делиться и содержимое цитоплазмы с оболочкой.
Жизненный цикл пневмоцисты
Пневмоциста является позаклеточным паразитом, но вместе с тем, различные формы существования позволяют проникать и внутрь клетки. Заражение происходит воздушно-капельным путем. В организм человека попадает циста, которая при достаточном иммунном ответе обезвреживается иммунокомпетентными клетками. Если нет, то циста растет и продолжает свой цикл развития дальше с образованием зрелых форм. Весь цикл можно разделить на две фазы – половую и неполовую.
Жизненный цикл пневмоцисты достаточно сложный и проходит поэтапно несколько жизненных форм: трофозоит, прециста, циста, спорозоит. Трофозоит является вегетативной формой, которая прикрепляется к альвеолоциту своими псевдоподиями и тесно взаимодействует с клеточной мембраной. Затем путем клеточного деления образовывается две зрелые клетки, и таким образом происходит размножение. Это так называемая неполовая фаза развития пневмоцисты.
Из трофозоита образовывается прециста, которая имеет огромное ядро и сосредоточенные вокруг него питательные вещества необходимые для будущей цисты. Когда проходит время, ядро делится и образовывается циста, которая имеет внутри чаще всего 8 ядер. Из цисты выходят микроорганизмы – спорозоиты. Они имеют одинарный набор генетической информации, а когда сливаются между собой, то получается снова трофозоит, и цикл развития снова повторяется. Это половая фаза развития.
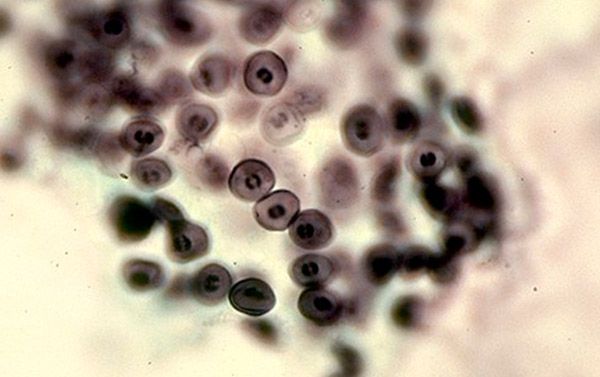
Цисты, когда попадают в организм человека, локализируются на альвеолах. При интенсивном размножении трофозоитов и цист становится все больше и альвеолоциты десквамируются, тогда возникают клинические проявления. Первые иммунные реакции на этот процесс развиваются за счет клеточного иммунитета. Макрофаги и Т-хелперы реагируют на чужеродные агенты и пытаются фагоцитировать их, но цисты имеют способность находиться внутри макрофага и не подвергаться действию его лизосомальных ферментов. Поэтому клеточной иммунной реакции недостаточно для комплексного иммунного ответа и элиминации пневмоцисты. Когда запускается с помощью каскадных механизмов под влиянием Т-хелперов гуморальное звено иммунитета, то иммуноглобулины поражают трофозоиты и зараженные макрофаги. Вот почему, у людей с патологией иммунного ответа это заболевание развивается очень быстро, ведь для адекватной защиты необходим хороший уровень как местного клеточного, так и гуморального иммунитета.
Симптомы пневмоцистной пневмонии
Инкубационный период заболевания составляет от одной недели до пяти. Это зависит от возраста и от степени иммуносупрессии организма. Часто заболевание может протекать по типу обычного острого респираторного заболевания, тогда клинические признаки выражены слабо и человек может умереть на фоне легкого течения.
Учитывая морфологические изменения в легких, выделяют несколько клинических стадий:
- стадия отека – возникает во время начала инфильтрационных изменений и характеризуется симптомами интоксикации, нарастания дыхательных нарушений.
- стадия ателектаза – нарушение оттока секрета из альвеол способствует их склеиванию и развитию ателектаза легких. Клинически появляется кашель, усиливается дыхательная недостаточность.
- стадия эмфиземы – длится неопределенное время, что зависит от эффективности лечения. Симптомы уменьшаются, но остаточные явления в легких в виде эмфизематозных булл дают коробочный звук при перкуссии.
Симптомы пневмоцистной пневмонии отличаются у взрослых и детей. Дети могут заболеть в случае недоношенности, патологии центральной нервной системы, перинатальных повреждениях, внутриутробных инфекциях. Заболевание в таком случае развивается на 3-4 месяц жизни ребенка. Тогда ребенок теряет в весе, отказывается от груди, нарушается его сон, появляются симптомы отдышки и периоральный цианоз. Ребенок кашляет по типу коклюша иногда с выделением мокроты пенистого характера. На рентгенограмме могут быть изменения по типу интерстициальных инфильтратов или по типу «облачных» легких.
У взрослых клинические признаки развиваются через неделю после инфицирования, в случае пациентов, получающих лечение имунодепресантами, и через 2-3 месяца у больных на СПИД. Заболевание начинается с повышения температуры до субфебрильных цифр, умеренного кашля, одышки при физической нагрузки и боли в области грудной клетке. Через неделю в случае отсутствия лечения симптомы усиливаются, появляется цианоз, высокая температура. Тяжелое течение заболевания обусловлено быстрым диффузным распространением воспаления на оба легких. Это усиливает дыхательную недостаточность и на фоне общей иммуносупрессии опасно отеком легких.
У ВИЧ-инфицированных особенности пневмоцистоза – вялое развитие симптомов заболевания, что часто способствует фульминантному течению с летальным исходом. Поэтому у больных на СПИД есть определенные показания к началу профилактического лечения пневмоцистной пневмонии, даже если особенных клинических проявлений нет.
Диагностика пневмоцистной инфекции
Учитывая тот факт, что симптомы пневмоцистной пневмонии не являются специфическими и часто заболевание протекает без выраженных клинических явлений, но с фульминантным течением – этиологическая верификация в данном случае очень важна для своевременного лечения.
Клинические проявления не являются патогномоничными, поэтому по данным анамнеза и объективного обследования доктор может определить только наличие пневмонии, а ее характер трудно заподозрить.
Важным фактом анамнеза является наличие у пациента онкопатологии, лечения цитостатиками, ВИЧ-инфицирования. Это позволяет заподозрить именно этот вид пневмонии на фоне значительного снижения реактивности иммунитета. Поэтому важно такой контингент больных очень тщательно исследовать и проводить профилактические меры.
Поэтому лабораторные и инструментальные методы диагностики – ведущие в верификации диагноза.
Рентгенография легких – обязательный метод диагностики и подтверждения пневмонии. Характерные изменения – это явление «белого легкого» или «облачного легкого», но эти симптомы не так часто встречаются и на начальных стадиях эти изменения еще не развиваются. У детей пневмоцистоз может выражаться на рентгенограмме по типу интерстициальной пневмонии.
Бронхоскопию рекомендуют проводить для получения смыва с бронхов и дальнейшего исследования секрета.
Пневмоцисты в мокроте могут выявляться при значительном их количестве в альвеолах. Исследование мокроты является одним из достоверных методов верификации диагноза. Материалом для исследования кроме мокроты может быть бронхо-альвеолярный смыв. Используют микроскопический метод с окрашиванием материала по Романовскому-Гимзе, и при этом выявляются фиолетовые клетки с красным ядром. Но этот метод не всегда дает результат, поскольку под объектив микроскопа могло не попасть достаточное количество возбудителя. Более точный метод – паразитологический. Материал, полученный от больного, высевают на живительную среду и за несколько дней вырастает возбудитель, что подтверждает диагноз.
Данные методы редко используются в современных условиях, поскольку до получения результата проходит много времени, а также необходима лаборатория с оборудованием, что есть не в каждом медицинском учреждении. Поэтому в данное время распространены методы серологической диагностики.
Анализ на качественное определение пневмоцист можно проводить с исследованием не только мокроты, но и крови. Используют метод полимеразной цепной реакции – молекулярно-генетический метод, основанный на выявлении ДНК в материале больного.
Более простой серологический метод исследования (исследование сыворотки крови) – выявление антител к пневмоцистам. Так как на возбудителя вырабатываются иммуноглобулины, то их уровень или наличие свидетельствует об активности процесса. Определяют уровень иммуноглобулинов класса G и М методом иммуноферментного анализа или имунофлюоресцентным методом. Повышенный уровень иммуноглобулинов класса М свидетельствует об острой инфекции, а при повышении иммуноглобулинов G – возможна длительная хроническая инфекция.
Лечение и профилактика пневмоцистоза
Лечение данного заболевания представляет осложненную задачу, поскольку антибиотики не действуют на возбудителя. Кроме того, лечение необходимо начинать как можно заранее и только специфическое. Перед началом терапии следует определить тяжесть заболевания, что характеризуется степенью дыхательной недостаточности по уровню парциального давления кислорода в крови.
Этиологическим лечением пневмоцистоза является применение сульфаметоксазола/триметоприма – бисептола. При легком течении назначают пероральный прием препарата или внутривенные инфузии в дозе 100 мг/кг и 20 мг/кг соответственно. Однако учитывая у пациентов наличие сопутствующего иммунодефицита, эти препараты вызывают много побочных эффектов: кожная сыпь, анемия, лейкопения, агранулоцитоз, тошнота, диспепсические проявления. Поэтому оптимальный курс лечения – 2 недели.
При тяжелом течении к этому препарату добавляют Пентамидин – препарат, который имеет специфическое действие, так как повреждает репродукционные системы пневмоцист. Его применяют в дозе 4 мг/кг при разведении в 5% глюкозе. Курс лечения 2-3 недели.
Это только этиотропная терапия, но используют также симптоматически жаропонижающие средства, дезинтоксикационную терапию, регидратацию, противогрибковые препараты и антибиотики для ВИЧ-инфицированных.
Профилактика пневмоцистоза необходима по причине сложности заболевания и осложненного течения его у контингента больных. Методы профилактики могут быть неспецифические и специфические – медикаментозные. Неспецифические методы профилактики характеризуются проведением обследования больных из группы риска в случае эпидемиологических показаний, а также корректная и правильная антиретровирусная терапия у больных СПИДом. Для таких людей имеет большое значение правильный режим дня, достаточное питание, исключение вредных привычек.
Специфические методы профилактики – это использование этиотропных медикаментозных средств. Используют для профилактики те же препараты, что и для лечения. Показанием к такой первичной профилактике является уровень клеток СD4 ниже 300, так как это считается уровень риска поражения пневмоцистой.
Пневмоциста – возбудитель весьма сложного заболевания, которое, не имея специфических клинических признаков, необходимо диагностировать на начальной стадии и назначить правильное лечение, так как последствия могут быть очень серьезные. Пневмоцистоз развивается у людей с первичными или вторичными иммунодефицитами и эти состояния взаимоотягощающие. Поэтому у определенных групп больных необходимо профилактировать это заболевание как специфическими, так и неспецифическими методами.


 [
[