Медицинский эксперт статьи
Новые публикации
Лейкоплакия пищевода
Последняя редакция: 23.04.2024

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
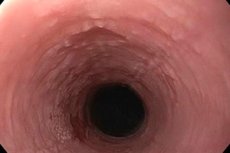
Если эпителиальный слой слизистой ткани верхнего пищеварительного тракта начинает интенсивно ороговевать, то говорят о развитии лейкоплакии пищевода. На начальном этапе заболевания формируется плотноватый налет, который поддается удалению и практически не сопровождается признаками воспалительного процесса. Со временем появляются деструктивные изменения слизистой на щеках, языке, в полости рта. При отсутствии лечения имеется высокий риск развития злокачественного процесса. [1]
Код по МКБ-10
Эпидемиология
Если рассматривать общую статистику обращения пациентов по поводу лейкоплакии пищевода, то заболевание чаще всего встречается среди возрастной группы больных от 30 до 70 лет, причем больше у представителей мужского пола (более 4% у мужчин сравнительно с 2% у женщин).
На каждую сотню случаев пациентов с диагностированной лейкоплакией может приходиться до 6% предраковых патологий и до 5% ранних стадий рака. Речь идет преимущественно о больных веррукозным и эрозивно-язвенным типом лейкоплакии пищевода: у таких пациентов предраковое состояние способно переквалифицироваться на инвазивный плоскоклеточный раковый процесс.
Начальная или нарастающая карцинома слизистых тканей пищевода вследствие интенсивного ороговения иногда схожа с лейкоплакией. Учитывая это, любого человека с подозрением данного заболевания направляют для проведения гистологического и других исследований, для своевременной диагностики предракового или злокачественного состояния.
Стоит отметить, что лейкоплакия пищевода является крайне редкой патологией, если сравнивать её с лейкоплакией ротовой полости. Можно сказать, что достаточно часто эти два заболевания отождествляют, из-за общности клинических проявлений. В некоторых странах для более точной формулировки диагноза термин «лейкоплакии пищевода» заменяют термином «эпидермоидной метаплазии пищевода».
Причины лейкоплакии пищевода
Точную этиологию развития лейкоплакии пищевода специалисты пока не определили. Однако уже сейчас уверенно можно сказать, что патология возникает под воздействием преимущественно внешних повреждающих факторов – в частности, термического, механического или химического раздражения. Риски появления заболевания значительно повышаются под воздействием одновременно нескольких подобных факторов. Например, лейкоплакия пищевода и ротовой полости зачастую встречается у «злостных» курильщиков: их слизистая регулярно подвергается и термическому, и химическому воздействию никотиновых смол и сигаретного дыма. [2]
Если рассматривать более подробно, то к развитию лейкоплакии пищевода могут привести такие причины:
- нейродистрофические расстройства, затрагивающие слизистые ткани;
- хронические воспалительные процессы кожных и слизистых покровов, пищеварительной системы;
- генетическая предрасположенность (так называемые «семейные» дискератозы);
- гиповитаминоз витамина A;
- инволюция слизистых тканей;
- гормональные нарушения, продолжительный или резкий гормональный дисбаланс;
- инфекционные поражения ротовой полости и пищеварительного тракта;
- вредные профессиональные влияния, в том числе и хронические профессиональные заболевания;
- курение, злоупотребление спиртными напитками;
- употребление излишне горячей пищи, злоупотребление острыми приправами и специями;
- систематический прием пищи «всухомятку», регулярное употребление грубой, сухой пищи;
- стоматологические заболевания, наличие зубных имплантатов;
- нарушения зубного ряда или отсутствие зубов, что не позволяет качественно пережевывать продукты;
- патологически ослабленный иммунитет.
Факторы риска
К группе риска по заболеваемости лейкоплакией пищевода можно отнести людей старше 30 лет. В детском возрасте патология случается значительно реже.
Специалисты выделяют ряд факторов, которые могут способствовать появлению данного нарушения:
- вирусные заболевания, носительство вирусных инфекций (в частности, герпевирус и пр.);
- инфекционно-воспалительные патологии, особенно с продолжительным или хроническим течением;
- регулярные механические, химические или термические травмы (частые повторяющиеся процедуры гастродуоденоскопии, употребление слишком грубой сухой пищи, либо горячей пищи, питье агрессивных жидкостей – например, крепкого алкоголя, и пр.);
- систематическое курение;
- регулярное провоцирование рвоты (например, при расстройствах пищевого поведения);
- профессиональные вредные воздействия и патологии (вдыхание химических паров, пыли, работа с кислотами и щелочами);
- нарушенное усвоение витаминов, недостаток поступления витаминов в организм;
- резкое или сильное ослабевание иммунной защиты (в частности, у пациентов с ВИЧ и прочими иммунодефицитными состояниями);
- наследственный фактор (наличие подобной патологии у близких родственников).
Кроме непосредственных причин появления лейкоплакии пищевода, врачи выделяют особую значимость факторов риска, которые связаны с генетической предрасположенностью, индивидуальными особенностями и образом жизни пациента. Своевременная коррекция или устранение этих факторов может стать эффективной ступенью профилактики данной патологии: систематическая консультация терапевта или гастроэнтеролога помогает пациентам не только больше узнать о состоянии своего здоровья, но и как можно раньше обнаружить патологию. При необходимости доктор сразу назначит соответствующие диагностические процедуры и проведет направленное лечение. [3]
Патогенез
На формирование патологических очагов лейкоплакии пищевода влияют различные этиологические факторы, оказывающие негативное воздействие на слизистые ткани и организм в целом. Однако патогенетический механизм заболевания досконально не изучен: вовлечение в патогенез интерферонов и прочих медиаторов иммунитета не доказывает специфику развития лейкоплакии.
Предположительно, под воздействием определенных раздражителей нарушается экспрессия специфичного для эпителиальной ткани адгезионного белка. Это приводит к усилению межклеточного взаимодействия эпителиоцитов, что активирует процессы клеточной гипердифференцировки.
Из этого следует, что происходит чрезмерное ороговение, физиологически ненормальное, и в то же время повышается клеточная «зрелость» с подавлением апоптоза. Вследствие этих процессов «скрепленные» между собой ороговевшие клетки-«долгожители» не отшелушиваются, формируются плотные гиперкератозные слои. [4]
Со временем в результате различных внешних воздействий возникают деструктивные изменения в тканях, что приводит к усиленной клеточной пролиферации в базальном слое. Примечательно, что все указанные выше процессы происходят без активации реактивности иммунитета, что характерно именно для лейкоплакии. Учитывая это, лечение патологии должно основываться на нормализации междуклеточных взаимодействий.
Симптомы лейкоплакии пищевода
Для многих пациентов лейкоплакия пищевода сопровождается выраженным снижением качества жизни, а опасность озлокачествления заболевания негативно влияет на общий психологический статус больных.
Основными типами лейкоплакии пищевода считаются такие:
- плоская, или простая лейкоплакия пищевода;
- веррукозный тип заболевания;
- эрозивно-язвенный тип;
- мягкая лейкоплакия.
Простая лейкоплакия встречается наиболее часто. В ходе наружного обследования обычно не удается обнаружить каких-либо патологических отклонений. Пальпаторно увеличения близлежащих лимфоузлов нет. Во время осмотра области глотки доктор обращает внимание на слизистую, которая в норме должна быть достаточно увлажненной, блестящей, иметь бледновато-розовый цвет. При распространении лейкоплакии пищевода на область глотки и ротовую полость формируются ограниченные светлые пятна, имеющие четкие конфигурации, без выпуклостей (вид беловатой пленки, которую невозможно отделить). Зачастую зоны кератоза распространяются и далее – на внутреннюю поверхность щек, губы. Важно: беловатое пятно снять невозможно, даже с применением силы.
Веррукозный тип лейкоплакии пищевода может развиваться из простого (плоского) типа патологии. Пациенты озвучивают жалобы на ощущение жжения за грудиной, постоянное першение или сухость в горле, ощущение дискомфорта при проглатывании пищи (особенно во время еды «всухомятку»). Болей и прочих симптомов не обнаруживается. В ходе опроса больных выясняется наличие вредных привычек (курение, злоупотребление алкоголем), сопутствующие заболевания пищеварительной, эндокринной или сердечно-сосудистой систем.
Веррукозный тип лейкоплакии может встречаться в двух вариантах:
- бляшечная лейкоплакия пищевода (сопровождается формированием белых бляшковидных очагов);
- бородавчатая лейкоплакия пищевода (формируются плотные разрастания по типу бородавок).
Заметить подобные изменения слизистой удается лишь при выполнении эндоскопии, либо при распространении процесса на спинку языка и его боковые поверхности, на ротовую полость, альвеолярный отросток, нёбо.
При бляшечном варианте патологические очаги ограниченные, немного выступают над поверхностью слизистой, отличаются неправильной конфигурацией и четкими контурами.
При бородавчатом варианте появляется бугорок над слизистой, плотноватый, на нем невозможно образовать складку. Цвет возвышения колеблется от белесого до насыщенно-желтого.
Для эрозивного типа лейкоплакии пищевода характерно формирование эрозивных дефектов и трещин, что становится следствием отсутствия лечения простого или веррукозного вариантов патологии. Из-за явного повреждения тканей у пациента появляется боль, ощущение жжения, уплотнения, давления. Боль возникает после воздействия абсолютно любого раздражителя – в частности, во время еды и употребления напитков. Возможна кровоточивость ранок.
Первые признаки лейкоплакии пищевода у всех людей проявляются неодинаково. Достаточно часто проблема появляется без явной симптоматики, так как может существовать незаметно на протяжении многих лет.
В других случаях лейкоплакия дает о себе знать определенными ощущениями дискомфорта – например, трудностью с глотанием, першением и жжением за грудиной и пр. Однако эти признаки появляются, как правило, на относительно поздней стадии заболевания. [5]
Стадии
Стадии лейкоплакии пищевода и ротовой полости определяются типом заболевания:
- На первой стадии на слизистой появляются светлые пленки, которые не удается снять тампоном. Другие патологические признаки, как правило, отсутствуют. Лечение на этой стадии наиболее эффективно, поскольку поражается лишь подслизистая прослойка пищевода.
- Для второй стадии характерно появление возвышающихся бугорков, которые могут распространяться и сливаться. Одновременно могут поражаться ближайшие лимфатические узлы.
- На третьей стадии в области бугорков формируются микроповреждения в виде трещинок или эрозий. Появляются дополнительные болезненные признаки, такие как боль, жжение, спровоцированные попаданием в ранки частиц пищи и напитков. На фоне постоянного дискомфорта у больного нарушается психоневрологическое состояние, возникает раздражительность, бессонница. Возможно значительное сужение просвета пищевода.
Клиническая картина на том или ином этапе лейкоплакии пищевода может проявляться и комплексно, и одиночно, поскольку это зависит от многих факторов: от наличия других патологий, от индивидуальных особенностей пациента, от распространенности болезненного процесса и пр. Поэтому при появлении дискомфорта во время или после употребления еды необходима профессиональная консультация врача соответствующего профиля – в частности, гастроэнтеролога или стоматолога.
Формы
Современная классификация, представленная Всемирной Организацией Здравоохранения, разделяет лейкоплакию на гомогенную и негомогенную форму. Негомогенная форма также подразделяется на эритроплакию, узелковый, пятнистый и веррукозный тип.
Имеется информация о том, что некоторые случаи негомогенной лейкоплакии в каждом втором случае являются эпителиальной дисплазией и обладают высоким риском озлокачествления.
Существует и ещё одна классификация, которая предполагает такое понятие, как «эпителиальное предраковое состояние»: к нему относятся эритроплакия и лейкоплакия. По данному гистологическому разделению, лейкоплакию разделяют на очагово-эпителиальную гиперплазию без признаков атипичности клеток, а также низкую, среднюю и выраженную дисплазию. Дисплазия, в свою очередь, характеризуется, как плоскоклеточная внутриэпителиальная дисплазия (имеет три степени тяжести).
Указанную классификацию используют для патоморфологического описания и дополнения клинического диагноза.
Осложнения и последствия
При отсутствии необходимого лечения, либо при неправильной терапии лейкоплакии происходит разрастание патологического процесса, уплотнение тканей, что в дальнейшем может спровоцировать сужение пищевода (устойчивый стеноз просвета). Типичными признаками ухудшения состояния являются:
- появление осиплости, хрипов;
- постоянное покашливание без видимых причин;
- постоянное ощущение инородного тела в глотке;
- болевые ощущения, особенно при попытках проглатывания пищи.
Пациент начинает испытывать трудности с употреблением еды, худеет, становится раздражительным, нарушается сон, падает трудоспособность.
Однако наиболее сложным и опасным последствием при лейкоплакии пищевода может стать опухолевый процесс злокачественной этиологии. Чаще всего осложнение развивается на фоне веррукозного и эрозивно-язвенного типа заболевания. Определяют две формы рака пищевода:
- плоскоклеточная карцинома, которая развивается из эпителиальных клеток, укрывающих слизистую пищевода;
- аденокарцинома, которая возникает в нижнем сегменте пищевода.
Другие разновидности злокачественных процессов в пищеводе встречаются относительно редко.
А вот на ранней стадии развития лейкоплакия хорошо поддается терапии, которую проводят одновременно с устранением возможных раздражающих факторов, в том числе – вредных привычек.
Диагностика лейкоплакии пищевода
Общая диагностика заболеваний пищевода обычно включает в себя:
- сбор анамнеза;
- визуальное исследование (осмотр);
- эзофагоскопию;
- электрокардиографию (для дифференциальной диагностики при болях за грудиной);
- рентгенологическое исследование пищевода;
- эзофагоманометрию.
Анализы включают в себя проведение общих исследований крови и мочи. При подозрении злокачественного перерождения возможно выполнение анализа крови на онкомаркеры – вещества, которые образуются клетками опухоли и секретируются в биологические жидкости. Онкомаркеры чаще всего обнаруживают в крови пациентов, страдающих онкологическими патологиями. [6]
Инструментальная диагностика всегда эффективна, если используется в комплексе с другими диагностическими методами. При этом основной процедурой считается эндоскопическое исследование пищевода: в его полость вводят мягкий эндоскоп, при помощи которого выполняют полный осмотр всей слизистой ткани, и даже при необходимости берут биоптат – частицу ткани для гистологического анализа.
Эндоскопическая картина зависит от типа лейкоплакии пищевода:
- При плоской форме в эпителиальных клетках отмечается акантоз с пролиферативными изменениями базальной и шиповидной прослойки, а также явления дисплазии с доминированием паракератоза. Внешне это проявляется формированием ограниченных беловатых пятен, имеющих вид приклеенных пленочек.
- При веррукозной форме, в отличие от плоской, доминирует гиперкератоз. Наблюдается типичное клеточное увеличение шиповидной и базальной прослойки, на фоне небольшой атипии и полиморфизма. В нижележащих структурах расширяется капиллярная сеть, имеются признаки очаговой лимфоидной инфильтрации с присутствием малочисленных эозинофилов и плазматических клеток. На слизистой обнаруживаются разной формы и размеров возвышения, уплотненные, светлого оттенка (в виде бляшек или бородавчатых разрастаний).
- При эрозивно-язвенной форме обнаруживаются все признаки хронического воспалительного процесса с формированием гистиоцитарно-лимфоидного инфильтрата. В прослойке дефектного эпителия развивается интенсивный гиперкератоз, возникает дисплазия базальной прослойки, появляются изъязвленные очаги. Нижележащая ткань подвергается клеточной инфильтрации. При эндоскопическом рассмотрении обнаруживаются эрозии и/или трещинки, иногда кровоточащие. Эрозивные очаги могут иметь диаметральные размеры от одного миллиметра до двух сантиметров. [7], [8]
Гиперпластические, паракератозные, гиперкератозные изменения, повышение количества митозов, сбой базальной полярности, ядерный полиморфизм, клеточная кератинизация, гиперхроматизм и прочие признаки специалистами рассматриваются в качестве предракового состояния. Отмечается неправильное соотношение триады, включающей в себя пролиферативную активность, клеточную дифференцировку и процессы биохимической анаплазии. [9]
Дифференциальная диагностика
Плоский тип лейкоплакии требует дифференциации от типичного течения красного плоского лишая, при котором обнаруживают характерную морфологическую структуру, симметричное объединение полигональных папул. Преимущественная локализация патологических элементов при красном плоском лишае – это ретромолярная зона и красная губная кайма.
Типичный тип лейкоплакии дифференцируют с ограниченным гиперкератозом, при котором формируется плоский участок, выстланный плотными чешуйками и окруженный тонким светлым возвышением.
Веррукозный тип лейкоплакии отличают от кандидозной инфекции. Для этого заболевания характерно появление белесовато-сероватых пленок, плотно «сидящих» на слизистой ткани. При попытке принудительно снять пленку открывается ярко-кровоточащая язвенная поверхность. Для дополнительной диагностики проводят цитологический анализ.
Эрозивно-язвенный тип лейкоплакии требует дифференцировки от подобного же типа красного плоского лишая, при котором по краям патологических очагов возникают мелкие узелки (они могут присутствовать и на коже).
Кроме этого, заболевание следует отличать от проявлений вторичного сифилиса, от хронического механического поражения слизистой оболочки и рефлюкс-эзофагита, от химических и термических ожогов пищевода. Для идентификации этих патологий важно учитывать конфигурацию очагов, их возвышение над поверхностью слизистой, присутствие блеска, отделение частиц при соскабливании, наличие фоновых изменений.
Далеко не всегда удается основываться при постановке диагноза на внешний осмотр и сбор анамнеза пациента. Нельзя забывать и о таком варианте патологии, как идиопатическая лейкоплакия пищевода, которая развивается без видимых на то причин. В данном случае проведение дифференциальной диагностики особенно важно.
Не все специалисты отмечают необходимость разделения таких понятий, как лейкоплакия пищевода и ротовой полости: во многом эти термины копируют. А в гистологической расшифровке и вовсе может отсутствовать такой отчетный признак, как «лейкоплакия пищевода»: лечащему доктору гораздо важнее знать характер гистологических процессов – то есть, вследствие чего сформировались очаги уплотнения – в результате атрофии, отечности, инфильтрации, акантоза срединной эпителиальной области, гиперкератоза поверхностных участков плоскоклеточной эпителиальной ткани пищевода. Также необходима информация о наличии атипичных клеток, дисплазии. Для этого необходимо применять расширенный подход к обследованию пациентов.
К кому обратиться?
Лечение лейкоплакии пищевода
Лейкоплакия пищевода наиболее эффективно лечится путем проведения хирургического вмешательства с использованием жидкого азота, лазерного или электрического коагулятора. При этом криохирургия считается наиболее оптимальным методом, поскольку отличается минимальным риском развития рецидивов патологии.
В ходе лечения необходимо применять комплексную тактику. Кроме прижигания патологических очагов необходимо в обязательном порядке провести курс антибиотикотерапии, а также достаточно долго соблюдать строгую диету с полным исключением алкогольных напитков, трудноперевариваемых, острых, кислых блюд.
В целом, лечебные мероприятия при лейкоплакии пищевода носят местный и общий характер.
Обязательное условие для эффективного местного воздействия – это нейтрализация повреждающего фактора. Например, пациент должен отказаться от курения и употребления спиртных напитков. Если этого не сделать, то заболевание не только будет прогрессировать, но и значительно повысится риск озлокачествления. Среди других важных моментов – соблюдение всех правил гигиены ротовой полости, дополнительные санирующие мероприятия, применение медикаментов, а при необходимости – помощь хирурга.
Специалисты практикуют разные способы лечебного воздействия на пораженные зоны при лейкоплакии пищевода. Наиболее распространенным и доступным средством считается аппликаторное нанесение на очаги патологии масляного раствора витамина A, а также внутренний прием комбинированного препарата Аевит (сочетание витаминов A и E).
Радикальное лечение назначают, если лейкоплакия пищевода достигла критической стадии, либо в случае, когда применение медикаментов не оказывает необходимого терапевтического воздействия. [10]
Хирургическое лечение представляет собой иссечение пораженных зон при помощи скальпеля, лазерного луча (CO2 или гелий-неон), электрокоагулятора, криодеструктора. Возможно применение нескольких методов воздействия. Однако подобное лечение имеет свои недостатки: формируются рубцовые изменения, ткани деформируются, нарушается функциональная возможность пищевода. Восстановление тканей обычно продолжительное, средний период эпителизации – около 2-х месяцев. На прооперированных участках развивается серозная отечность, формируется мокнущий струп, а клеточная активность, белковые и углеводные обменные процессы притормаживаются. Все это напрямую влияет на продолжительность периода регенерации. Важен и ещё один момент: даже хирургическое вмешательство не гарантирует дальнейшее отсутствие рецидивов и не уменьшает вероятность развития злокачественного образования. [11]
Используют и прочие кардинальные техники – в частности, низкочастотное ультразвуковое воздействие, фотодинамическое лечение, основанное на выборочном разрушении видоизмененных тканей при помощи стимуляции фоточувствительных элементов.
Необходимо учитывать, что возможности хирургического лечения ограниченные: в первую очередь, имеются в виду особенности доступа к пищеводу, травматичность вмешательства и пр. [12]
Лекарственное лечение лейкоплакии пищевода
Для внутреннего приема назначают ретинол, токоферол в виде масляных растворов, витамины B-группы (в частности, рибофлавин по 0,25 г дважды в сутки в течение месяца).
Возможно применение общеукрепляющих препаратов, биогенных стимуляторов, кератопластических средств.
|
Аевит |
Принимают длительно, около 1,5 месяца, по 1 капсуле в сутки. Повторный курс лечения – через 3 месяца. Возможные побочные проявления: усталость, нарушение сна, утрата аппетита. |
|
Плазмол |
Вводят подкожно по 1 мл ежедневно или через день. Для одного курса лечения требуется 10 инъекций. У некоторых пациентов могут отмечаться гиперчувствительные реакции на препарат (зуд, высыпания, повышение температуры тела). |
|
Лонгидаза |
Вводят подкожно или внутримышечно в количестве 3 тыс. МЕ. На курс требуется от пяти до 25 инъекционных введений. Интервал между введениями – 3-10 суток. Повторный курс возможен через 2-3 месяца. Возможные побочные реакции: боль в зоне инъекции, небольшое покраснение кожи. |
|
Лавомакс (Тилорон) |
Первые двое суток принимают по 125 мг один раз в день, а потом – по 125 мг через день. Препарат обладает иммуномодулирующим и противовирусным действием. У отдельных пациентов возможно развитие аллергии на компоненты препарата. |
|
Солкосерил |
Используют для внутривенных инфузий с раствором хлорида натрия или 5% глюкозой. Дозировка и частота введения определяется лечащим доктором. Побочные проявления крайне редки, возможна небольшая болезненность в зоне проведения инъекции. |
Объемы проводимой терапии определяются лечащим доктором, в зависимости от формы протекания лейкоплакии пищевода, от размеров очагов и от скорости развития болезненного процесса. Принимают внутрь витамин A в виде 3,4% масляного раствора ретинола ацетата или 5,5% ретинола пальмитата по 10 капель трижды в сутки на протяжении 6-8 недель. Повтор лечебного курса – каждые 4-6 месяцев.
Физиотерапевтическое лечение
К физиотерапевтическим методикам относится устранение зон лейкоплакии пищевода при помощи диатермокоагуляции или криодеструкции. Диатермокоагуляция выполняется прерывисто, до состояния, при котором зоны гиперкератоза коагулируются полностью. Процесс заживления продолжается 1-1,5 недели.
Криодеструкцию на сегодняшний день активно используют в комплексной терапии состояний предрака. Процедура практически не имеет противопоказаний, её можно назначать также пациентам, страдающим сложными системными патологиями. В ходе выполнения криодеструкции возможно применение контактной заморозки на участках, оперативный доступ к которым затруднен. Температурные показатели воздействия – 160-190°C, длительность – 1-1,5 минуты. Период разморозки – около трех минут, термин заживления – до 10 суток.
Фотодинамическое лечение пациентов с лейкоплакией пищевода считается одним из наиболее передовых методов. Он предполагает аппликаторное нанесение фотосенсибилизаторов на патологически измененные зоны. Во время светового воздействия волн определенной длины (в соответствии с пределом поглощения красителем) происходит молекулярная концентрация энергии. Высвобождаясь, она влияет на переход молекулярного кислорода из внешней среды в активные нестойкие формы – в частности, в синглетный кислород, способный разрушать микробную клетку. Это сравнительно новая физиотерапевтическая методика, которая пока доступна не во всех лечебных учреждениях.
Лечение травами
Народные способы лечения при лейкоплакии пищевода не всегда уместны и эффективны. Допускается их применение только после одобрения, полученного от лечащего врача. Дело в том, что несвоевременное и неправильное использование лекарственных растений может ухудшить течение патологического процесса, усугубить имеющиеся проблемы с желудочно-кишечным трактом, вызвать развитие осложнений.
Между тем, наиболее успешно при лейкоплакии пищевода применяют такие народные рецепты:
- Болиголов. [13] Соцветия растения измельчают, рыхло засыпают в полулитровую банку до верха, заливают водкой и закрывают крышкой. Выдерживают в холодильнике на протяжении трех недель. Далее настойку фильтруют и начинают принимать по такой схеме: первые сутки принимают 2 капли настойки в 150 мл воды, далее дозу средства повышают ежедневно на одну каплю, доведя до 40 капель на прием. После этого количество средства снова начинают уменьшать, до изначальных 2 капель.
- Настой сосновых иголок. Собирают свежие иглы сосны, засыпают в термос и заливают кипящей водой (130 г иголок на 500 мл кипятка). Настаивают в течение 8 часов (оптимально оставить на ночь). Далее лекарство фильтруют и начинают прием, выпивая в течение дня по паре глотков за несколько подходов. Желательно на каждый день готовить свежий настой.
- Морковно-свекольный сок. Ежедневно готовят и пьют свежевыжатый сок из моркови и свеклы (примерно 50:50), натощак, за час до еды, по 150 мл.
Средства народной медицины лучше использовать в качестве дополнения к традиционным методам лечения. Полагаться только лишь на народные рецепты не стоит, особенно, если речь идет о запущенных стадиях лейкоплакии пищевода.
Профилактика
Профилактика развития лейкоплакии пищевода предполагает отказ от курения, от употребления спиртных напитков, ограничение в рационе острых и кислых блюд, регулярное выполнение гигиенических процедур по очищению ротовой полости, своевременное лечение любых патологий пищеварительного тракта. Перечисленный комплекс мер дополняют продолжительным приемом масляного раствора витамина A, либо других витаминных препаратов:
- Аевит – комплекс масляных растворов витаминов A и E;
- Асепта – комплексное сочетание витаминов, корралового кальция, коэнзима Q10, растительных экстрактов.
Экстракты лекарственных трав и эфирные масла натурального происхождения положительно действуют на состояние ротовой полости и в целом всего организма. Рекомендуют использование качественных зубных паст с антибактериальным эффектом, обеспечивающих защиту слизистой от болезнетворных бактерий и не оказывающих негативное влияние на полезную микрофлору.
Полезно регулярно полоскать рот и употреблять внутрь травяные чаи на основе ромашки, шалфея, календулы, а также других растений, обладающих противовоспалительными и регенерирующими свойствами.
Прекрасным профилактическим средством считается экстракт облепихи, а также эфирное масло герани. Эти средства помогают поддерживать нормальное состояние слизистой пищевода, а также обладают достаточно сильными антисептическими способностями.
Прогноз
Лечение при лейкоплакии пищевода проводится с использованием различных методов. В легких случаях удается обойтись консервативной терапией, основанной на приеме жирорастворимых витаминов (в частности, витамина A), а также на укреплении естественной защиты организма. Само протекание патологии отличается непредсказуемостью и индивидуальностью для каждого пациента: некоторые заболевшие до конца жизни живут с начальной стадией заболевания, не жалуясь на дискомфорт и ухудшение состояния. А у других пациентов уже в течение года может развиваться плоскоклеточный раковый процесс.
Если имеются подозрения отсутствия эффективности консервативной терапии, то доктор назначает оперативное вмешательство с удалением патологических очагов и их тщательным гистологическим исследованием.
При отсутствии лечения значительно возрастает риск развития злокачественной патологии. Именно поэтому лейкоплакия пищевода относится к разряду предраковых состояний. Особенно опасной в этом смысле является язвенный и веррукозный тип лейкоплакии, а также распространение патологии на область языка.

