Медицинский эксперт статьи
Новые публикации
Арахнодактилия
Последняя редакция: 18.10.2021

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
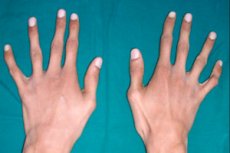
Одной из редких наследственных соединительнотканных патологий является арахнодактилия – деформация пальцев на руках, сопровождающаяся удлинением трубчатых костей, скелетными искривлениями, нарушениями со стороны сердечно-сосудистой системы и органов зрения.
Заболевание впервые было описано доктором Вильямсом и французским детским врачом Марфаном, который назвал его долихостеномелией. В мировой медицине позже появился термин синдрома Марфана, а с 1902 года начали использовать название арахнодактилии. Патология относится к врожденным нарушениям соединительной ткани, а одним из ведущих признаков считаются удлиненные, утонченные и искривленные «паучьи» пальцы. [1]
Код по МКБ-10
Эпидемиология
Арахнодактилия считается наследственной моногенной патологией соединительной ткани, с аутосомно-доминантным наследованием, высокой пенетричностью и разной степенью экспрессивности.
Примерно в 75-80% случаев болезнь является наследственной, а в оставшихся случаях возникает в результате спонтанных мутаций (в частности – вследствие точечных миссенс-мутаций). [2]
Доказано, что патогенетические особенности арахнодактилии обусловлены изменениями в нескольких генах (в 95% случаев):
- в гене фибриллина-1 (изучено около одной тысячи мутаций) на хромосоме 15q21.1;
- гене TGFβR1 или TGFβR2 на девятой и 3p24.2-P25 хромосоме.
Эти изменения напрямую влияют на масштаб клинических проявлений.
У 5% больных описаны мутации в α-2 цепи коллагена типа I.
Распространенность арахнодактилии составляет около 2-х случаев на 5 тысяч человек. Расовая и половая детерминированность отсутствует. [3]
Причины арахнодактилии
Арахнодактилия возникает вследствие спонтанной мутации. Для заболевания не характерны общеизвестные признаки врожденно-наследственных патологий, а удлиненные пальцы проявляются преимущественно при синдроме Марфана и гомоцистинурии.
Заболевание редкое, и у всех обнаруженных больных была отмечена мутация расположенного на 15 хромосоме в области q21.1 гена FBN1 (гена фибриллина). Объяснить клиническую полиморфность синдрома можно массовостью мутаций, причем около 15% это мутационные изменения, произошедшие во время зачатия. [4]
Атипичные разновидности арахнодактилии провоцируются мутированием со стороны других генов: обнаружена взаимосвязь между развитием патологии и мутациями локализованного на 14 хромосоме в области q24 гена LTBP3, R, трансформирующего фактор роста.
Подавляющая часть мутаций относится к так называемым миссенс-мутациям (примерно 57%). Более 20% это мелкие делеции, с потерей хромосомных частей, около 12% мутации сплайсинговых сайтов, 8% нонсенс-мутации, и 2% масштабные перестройки и делеции. [5]
Врожденная контрактурная арахнодактилия обусловлена нарушенным синтезом белкового агента фибриллина-2. Проблема вызывается мутацией гена FBN2, расположенного на пятой хромосоме в области q23-q31. Все мутации являются преимущественно точечными, переключающими кодон на кодирование другой аминокислоты. [6]
Гомоцистинурия развивается на фоне нарушенного метаболизма незаменимой аминокислоты метионина. Основой патологии может становиться утрата активности или её понижение со стороны таких ферментных веществ:
- Фермента цистатионина-бета-синтазы (CBS). Патология является B6 резистентной и проявляет себя признаками, характерными и для B6-независимой формы, однако введение B6-витаминного препарата не приводит к улучшению.
- Фермента N5, N10 метилентетрагидрофолатредуктазы (MTHFR). Этот ферментный агент – субстрат, обусловливающий деметилирование гомоцистеина и его трансформацию в метионин – незаменимую аминокислоту, составляющую многих белковых и пептидных веществ.
- Фермента N5 метилентетрагидрофолата. Речь идет о B6 зависимой форме патологии, которая развивается при дефиците витамина B6. Введение в организм витаминного препарата позволяет улучшить состояние пациента.
- Фермента гомоцистеинтрансметилазы. Развивается на фоне метаболических расстройств кобаламина – витамина B12.
Факторы риска
Арахнодактилия является генетически обусловленным заболеванием, характеризующимся системным поражением соединительной ткани. Патология связана с изменениями в гене фибриллина 1, локализованном на коротком плече 15 хромосомы в локусе 21.1.
Арахнодактилия наследуется аутосомно-доминантным типом, для неё типична высокая пенетрантность и разная экспрессивность. Патология может проявляться и с мужской, и с женской стороны.
Патогенез
Более 50% человеческой массы тела – это соединительнотканные структуры, в частности – скелет, кожные покровы, сосудистая сеть, лимфа и кровь.
Соединительнотканные клетки представлены фибробластами и их подтипами: остеобластами, хондроцитами, кератобластами, одонтобластами, а также макрофагами и тучными клетками.
Зародышевая соединительная ткань – это материал для формирования конституциональных, генетических и эпигенетических компонентов. Соединительнотканные заболевания отражаются в той или иной степени на всем организме в целом, на его функциональной способности и конституции.
При арахнодактилии отмечается подмена нуклеотидов в гене, который содержит структурную информацию о пептиде фибриллина-1. Это белковое вещество принадлежит к гликопротеидной группе, участвует в микрофибриллярной системе и составляет базу эластическим фибриллам соединительной ткани.
Ткань удерживает стабильную структуру, благодаря межклеточному матриксу, который содержит немало факторов роста, обеспечивающих систематическое клеточное обновление. Крупные сосуды и связки содержат многочисленные эластиновые фибриллы, при поражении которых и наблюдаются основные симптомы арахнодактилии.
Значительному поражению подвергается трансформирующий фактор роста β: неактивная его форма не связывается, что влечет ха собой усиление биологической активности этого фактора.
Фибриллиновые нарушения влекут за собой неправильное формирование волокон, вследствие чего теряется прочность и эластичность кожных покровов и прочих структур соединительной ткани.
При нарушении структуры коллагена нарушается первичное звено гемостаза.
Специалисты отмечают причастность нарушений гормонального фона в появлении и прогрессировании аномалий со стороны соединительнотканных структур, в том числе и арахнодактилии. Тромботические симптомы определены реологическими расстройствами – в частности, изменением вязкости крови в видоизмененных сосудах брахиоцефальной области.
Пищеварительный тракт поражается вследствие коллагеновых нарушений: отмечается гипомоторная билиарная дискинезия, грыжи пищеводного отверстия диафрагмы, гепатобилиарные аномалии, хроническая форма «стертого» гастродуоденита, долихосигма.
Как наследуется арахнодактилия?
Арахнодактилия наследуется по аутосомно-доминантному признаку, но может возникать и в результате спонтанных мутаций. То есть, вовсе не обязательно патология должна проявляться у кого-либо из близких родственников – например, у родителей, бабушек и дедушек. Мутации, лежащие в основе патологии, могут давать о себе знать в случайном порядке.
Симптомы арахнодактилии
В медицине разделяют стертое и явное течение арахнодактилии. При стертом течении изменения присутствуют, но они единичны и ограничены одной-двумя системами органов. Явное течение проявляется множественными видимыми нарушениями с разной интенсивностью симптоматики. При этом состояние пациента может быть относительно устойчивым на протяжении десятилетий, либо неуклонно прогрессировать, проявляясь по отношению к другим органам и системам.
Зачастую синдром арахнодактилии удается обнаружить уже в первые несколько суток с момента рождения малыша.
Основной внешний признак арахнодактилии – это утонченные и продолговатые пальцы, которые из-за коротких сухожилий приобретают типичную искривленность и напоминают лапки паука.
Паучьи пальцы или арахнодактилия становятся хорошо заметными практически с периода новорожденности. Но более явно признак проявляется примерно к трехлетнему возрасту.
Ростовые показатели также характерны: дети обычно высокие, предплечья и голени длинные, конечности непропорциональные и тонкие. Особенно явно диспропорция выражается в высокой локализации талии и коленных чашечек. [7]
Среди других скелетных нарушений можно выделить такие:
- зауженная и удлиненная форма черепа (долихоцефалическая) с неправильно сформированной областью лица;
- воронковидная конфигурация грудной клетки (так называемая «птичья»);
- искривленный позвоночный столб;
- врожденные вывихи бедра;
- привычные коленно-плечевые вывихи;
- искривления пяточной кости;
- остеофитные формирования – костные наросты;
- плоскостопие;
- недостаточное развитие жировой прослойки.
Дополнительными признаками арахнодактилии могут стать:
- близорукость;
- голубоватые склеры;
- подвывих хрусталика;
- нарушения со стороны сердца и сосудов (пороки сердца, аортальная аневризма);
- выраженная худоба;
- суставная гипермобильность;
- «арочное» небо.
Для арахнодактилии характерна удлиненность трубчатых костей, обусловливающая различные скелетные искривления. Кроме этого, у многих больных обнаруживаются пирамидные нарушения, несимметричность сухожильных рефлексов, анозокория и нистагм на фоне нормального умственного развития.
Если речь идет об арахнодактилии, сопутствующей гомоцистинурии, то у пациента могут наблюдаться такие признаки:
- периодические приступы судорог;
- вторичная глаукома с подвывихом хрусталика;
- отслойка сетчатки, астигматизм;
- повреждение артериальных стволов (в том числе почек, головного мозга);
- остеопороз;
- тромбоз;
- нарушения умственного развития.
Арахнодактилия у новорожденных
В большинстве случаев арахнодактилию удается определить у ребенка уже в течение первых нескольких дней его жизни. При этом в дальнейшем, с возрастом, симптоматика склонна к усугублению.
Первые признаки, позволяющие заподозрить заболевание, обычно следующие:
- непривычно длинные конечности и пальцы;
- дефицит веса при адекватном физическом состоянии ребенка;
- удлиненное вытянутое лицо;
- дефицит жировой прослойки, слабо развитая мускулатура;
- избыточная суставная гибкость.
Примерно с четырех лет на фоне арахнодактилии начинает изменяться грудная клетка, искривляется позвоночный столб, развивается плоскостопие.
Со стороны органов зрения отмечаются близорукость, эктопия хрусталика, измененная конфигурация роговицы, косоглазие, гипопластические процессы в радужке и сетчатке. Подобные нарушения можно заметить уже в первые 2-3 года жизни малыша, хотя с годами они прогрессируют.
Наибольшую опасность представляют нарушения со стороны сердечно-сосудистой системы. Если такие нарушения имеются, то на фоне отсутствия соответствующего лечения имеются высокие риски гибели больного ещё в детском возрасте. Среди особенно опасных патологий можно выделить повреждения сосудистых стенок, сердечные пороки развития, дефекты коронарных сосудов. Иногда у детей первого года жизни уже обнаруживается нарастающая недостаточность сердечной деятельности.
Арахнодактилия может сопровождаться поражением и других органов – в частности, нервной системы, бронхов и легких, кожи, мочеполовой системы. Такие нарушения обнаруживаются в ходе диагностических мероприятий.
Осложнения и последствия
Наиболее распространенными неблагоприятными последствиями арахнодактилии становятся поражения сердца и органов дыхания. К тому же, появляются проблемы со зрением, вплоть до его утраты.
Больным арахнодактилией требуется комплексная терапия всех имеющихся патологий. Если такое лечение не проводить, то продолжительность жизни пациентов значительно сокращается: редким больным без медицинского вмешательства удается дожить до 40-летнего возраста. С годами происходит усугубление проблем с сердечно-сосудистой системой, возрастает опасность обширных кровоизлияний с трагическим исходом.
Люди, страдающие арахнодактилией, должны регулярно обследоваться и лечить сопутствующие патологии: только при таком условии они имеют все шансы прожить долго и без серьезных осложнений.
Синдром Марфана и арахнодактилия требуют особенного внимания, если пациентка женского пола беременеет. В подобной ситуации важно регулярно и тщательно обследовать больную, медикаментозно поддерживать состояние её сердечно-сосудистой системы. Только так можно гарантировать успешное протекание беременности и благополучное рождение ребенка.
Во избежание неблагоприятных последствий пациенты с арахнодактилией должны регулярно обследоваться у врачей, предупреждать развитие сердечно-сосудистых и опорно-двигательных патологий. Им рекомендуется ведение исключительно здорового образа жизни, с умеренными физическими нагрузками.
Диагностика арахнодактилии
Клиническая диагностика при арахнодактилии включает в себя сбор жалоб, наследственно-семейного анамнеза, оценку фенотипа, а также антропометрические и физикальные исследования. Важно определить наличие проявления соединительнотканных патологий у прямых родственников: для этого проводят генеалогическое исследование. [8]
Лабораторная диагностика при арахнодактилии предполагает изучение состояния определенных разновидностей соединительной ткани, представленных костной и хрящевой тканью, кровью, лимфой. Наиболее информативным считается исследование уровней оксипролина и гликозоаминогликанов в суточном объеме мочи. Кроме этого, оценивают содержание лизина, пролина, оксипролина в крови. Для определения измененных соотношений разнотипных коллагенов и структурных нарушений коллагеновых волокон назначают типирование способом непрямой иммунофлуоресценции с помощью поликлональных антител к коллагену и фибронектину. [9] В зависимости от показаний, выполняют следующие анализы, отображающие качество соединительнотканных обменных процессов:
- гликозаминогликаны, фибриллин, фибронектин;
- исследование гидроксипролина, маркеров биосинтеза коллагена типа 1, аминотерминальных пропептидов проколлагена типа 1, маркеров деградации коллагена типа 1, галактозилоксилизина, дезоксипиридинолина;
- анализ решуляции коллагенового обмена (исследование матриксных металлопротеиназ и тканевых ингибиторов матриксных металлопротеиназ, трансформирующего фактора роста);
- анализ на микро и макроэлементы (содержание кальция и магния, фосфора, железа, серы и меди, кобальта и селена, цинка и маганца, фтора и ванадия, кремния и бора);
- исследование маркеров формирования костных тканей и скорости ремодулирующих процессов (анализ на содержание остеокальцина, костной щелочной фосфатазы, паратгормона, соматотропного гормона, пролактина, витамина D3, пентосидина, гомоцистеина в моче и крови).
Инструментальная диагностика преследует цель выявить имеющиеся дефекты развития и оценить функциональное состояние органов и систем. Сердечно-сосудистые нарушения при арахнодактилии требуют обязательного включения в диагностический перечень таких процедур, как:
- электрокардиография;
- суточный мониторинг ЭКГ;
- ультразвуковое исследование сердца и сосудов.
Сосудистые аномалии исследуют при помощи компьютерной или магнитно-резонансной томографии. Среди дополнительных диагностических процедур могут быть такие:
- УЗИ органов брюшной полости, мочеполовой системы;
- рентгенография органов грудной клетки, тазобедренных суставов; [10]
- КТ или МРТ позвоночного столба.
После всех необходимых исследований пациента направляют на генетическую консультацию.
Дифференциальная диагностика
Имеется фенотипическое сходство синдрома Билса и арахнодактилии при синдроме Марфана (мутации генов FBN2 и FBN1 соответственно), что обусловлено практически полной идентичностью белковых веществ фибриллина 1 и фибриллина 2. Неудивительно, что второе название синдрома Билса – контрактурная арахнодактилия. [11]
Дифференциация проводится и с другими соединительнотканными патологиями:
- синдром Стиклера;
- синдром Элерса-Данло;
- гомоцистинурия;
- артрогрипоз.
Для синдрома Билса характерен марфаноидный фенотип, врожденные сгибательные контрактуры крупных и мелких суставов, кистевая и стопная арахнодактилия, искривление позвоночника, неправильная форма ушей (так называемые «мятые» ушные раковины). Для подтверждения диагноза выполняют молекулярный анализ гена FBN2.
Для артрогрипоза характерны множественные суставные контрактуры, малоростность, снижение интеллекта. Форма пальцев и ушей без особенностей. [12]
При синдроме Элерса-Данло отмечается кифосколиоз, воронкообразное искривление грудной клетки, выраженное плоскостопие, нарушенная рефракция. Типична усиленная подвижность и суставные вывихи, высокая кожная растяжимость и чувствительность.
Для синдрома Стиклера характерно изменение суставного объема и тугоподвижность.
К кому обратиться?
Лечение арахнодактилии
Арахнодактилия принадлежит к разряду генетических патологий, а в настоящее время медицина не располагает методами коррекции генных дефектов. Поэтому лечение направляют на оптимизацию состояния больного, предупреждение усугубления патологии, устранение симптоматических проявлений. Назначается комплексная терапия, с привлечением сразу нескольких медицинских специалистов, что зависит от принадлежности наиболее выраженной симптоматики: часто дополнительно приходится обращаться к ортопеду, кардиологу, офтальмологу, гастроэнтерологу и врачам других направлений. [13]
Среди рекомендаций по клиническому ведению пациентов общими принципами считаются такие:
- ограничение физической нагрузки, но не полный отказ от неё (в рамках поддержки сердечно-сосудистой системы);
- медикаментозная терапия;
- если необходимо – хирургическая коррекция наиболее пораженных областей сердца и сосудов;
- ортопедическая коррекция;
- санаторно-курортное лечение, физиотерапия, лечебно-физкультурные упражнения.
Диетическое питание больных арахнодактилией должно включать в себя достаточное количество высокобелковых продуктов, обогащенных микроэлементами, витаминами, жирными кислотами. Рекомендовано употребление мяса, рыбы, морепродуктов, фасоли, орехов. Если арахнодактилия обусловлена гомоцистинурией, то употребление животного белка резко ограничивают.
Детям, обладающим худым телосложением и высоким ростом, советуют с раннего возраста вводить в рацион хлопковое и соевое масло, подсолнечные семечки, свиной жир и сало. Дополнительно предлагают препараты, содержащие полиненасыщенные жирные кислоты типа Омега, тормозящие выработку соматотропного гормона.
Для нормализации белкового обмена назначают витамины B-группы. Их можно получить и из продуктов питания: гречки, гороха, печени.
Очень важно, чтобы с пищей в организм больных поступала аскорбиновая кислота. С этой целью в рацион обязательно вводят настой шиповника, болгарский перец, капусту, цитрусы, а также облепиху, лук-порей.
При необходимости, пациентам предлагают ортопедическую коррекцию, необходимую для уменьшения нагрузки на позвоночный столб и суставы. С этой целью используют ортопедическую обувь, наколенные и прочие приспособления, супинаторы, эластичные бинты.
По показаниям выполняют хирургическое лечение.
Лекарства
Медикаментозное лечение при арахнодактилии проводится 1-2 раза в году, что зависит от состояния пациента и от выраженности патологической симптоматики. Продолжительность лечебного курса определяется индивидуально и в среднем составляет 4 месяца. [14]
Для стимуляции формирования коллагена назначают препараты Пиаскледин 300, L-лизин или L-пролин в сочетании с комплексными поливитаминными препаратами, содержащими аскорбиновую кислоту, витамины группы B, токоферол, магний, цинк, селен, медь.
Среди хондропротекторов наиболее оптимально применение хондроитина сульфата и глюкозамина сульфата – препаратов, которые участвуют в регулировании обмена хондроцитов, подавлении синтеза энзимов, повышении чувствительности хондроцитов к ферментному воздействию, в стимуляции анабилических процессов и пр. Оптимальными подобными препаратами считаются комбинированные средства: Терафлекс, Артрофлекс, Артра и пр.
Минеральный обмен стимулируют препаратами, нормализующими фосфорно-кальциевые процессы. Медикаментами выбора часто становятся активные формы витамина D: Альфа D3-Тева, Оксидевит, Бонвива и пр. Одновременно применяют препараты фосфора, кальция, магния. На фоне лечения примерно один раз в 20 дней проверяют уровень кальция и фосфора в крови или в моче, выполняют анализ крови на щелочную фосфатазу.
Для улучшения биоэнергетического состояния организма возможно назначение Фосфадена, Рибоксина, Лецитина, Элькара, Коэнзима Q10.
Примерная схема терапии может выглядеть следующим образом:
- Хондропротектор в пределах возрастной дозы, принимают с едой и достаточным количеством воды. Длительность одного лечебного курса – 3-4 месяца.
- L-пролин в дозировке 500 мг (для детей от 12 лет и взрослых) принимают за полчаса до еды, 1-2 раза в сутки, в течение шести недель. При наличии показаний может дополнительно назначаться аминокислотный комплекс – L-пролин, L-лизин, L-лейцин в количестве 10-12 мг/килограмм веса. Прием осуществляют 1-2 раза в сутки, в течение двух месяцев.
- Витаминно-минеральные комплексные препараты Центрум, либо Витрум, либо Юникап, в дозировке с учетом возраста. Длительность приема – 4 недели.
Данная схема лечения уместна, если пациент с арахнодактилией жалуется на проблемы со стороны опорно-двигательной системы, а результаты анализов указывают на повышенную экскрецию гликозоаминогликанов в суточном исследовании мочи и пониженное содержание свободных аминокислот в крови.
Как правило, лечение воспринимается больными достаточно хорошо, без особенных побочных явлений. При обнаружении реакций гиперчувствительности препараты заменяют, лечебную схему корректируют.
Физиотерапевтическое лечение
Физиотерапевтические процедуры при арахнодактилии назначаются по показаниям. К примеру, при недостаточном остеогенезе для улучшения заживления костных переломов, либо при признаках остеопороза рекомендуют электрофорез с 5% хлоридом кальция, 4% сульфатом магния, 2% сульфатом меди или 2% сульфатом цинка.
Если обнаруживаются вегетососудистые нарушения, используют 1% кофеина натрия-бензоат, эфедрина гидрохлорид или мезатон.
Для активизации работоспособности коры надпочечников назначают медикаментозный электрофорез с 1,5% этимизолом и дециметровую терапию на область надпочечников. [15]
Для стабилизации тонуса сосудов рекомендуются водные процедуры, способствующие сосудистой «гимнастике». Отлично подходят ванны, такие как углекислая, хвойная, хлористо-водородная, сероводородная, радоновая. Практикуют обтирания, обливания, контрастные души, пенистые и солевые ванны.
Для улучшения состояния хрящевой ткани применяют магнитотерапию, индуктотерапию, лазеротерапию, электрофорез с диметилсульфаксидом (Димексидом).
Хирургическое лечение
Хирургические операции при арахнодактилии назначают строго по показаниям. Например, при обнаружении выраженных гемодинамических нарушений на фоне пролабирования клапанных створок, массивной аортальной аневризмы проводят протезирвоание клапанов и поврежденного сегмента аорты. [16]
Если имеются выраженные функциональные расстройства со стороны дыхательной и сердечно-сосудистой систем, возникшие в результате сильного искривления грудной клетки, выполняют торакопластику.
При прогрессирующем болевом синдроме, обусловленном тяжелой формой сколиоза 3-4 степени также показано хирургическое вмешательство. С офтальмологической точки зрения абсолютными показаниями для удаления хрусталика считаются подвывих хрусталика, осложненный вторичной глаукомой, а также катаракта и дегенеративные изменения сетчатки с высоким риском отслойки.
Любую операцию пациентам с арахнодактилией и прочими нарушениями, распространяющимися на соединительнотканные структуры, выполняют только на этапе относительного клинико-биохимического облегчения. После вмешательства обязательно длительное врачебное наблюдение и усиленная терапия с применением препаратов, улучшающих обмен соединительной ткани.
Профилактика
Арахнодактилия является малораспространенной генетической патологией. Иногда она возникает спонтанно у практически здоровых родителей. Поэтому заранее предупредить появление заболевания очень и очень сложно.
Если у одного из потенциальных родителей имеется отягощенный семейный анамнез – то есть, известно, что кто-либо в роду болел арахнодактилией – то супруги ещё на этапе планирования ребенка должны посетить генетика и пройти генетическое обследование. После подтверждения наступившей беременности врач выполняет пренатальную диагностику, включающую в себя ультразвуковое исследование плода и ряд биохимических анализов:
- анализ материнской крови;
- анализ околоплодных вод;
- биопсию хориона;
- анализ плацентарных клеток и пуповинной крови.
Пациенты с арахнодактилией на протяжении всей жизни пребывают под врачебным мониторингом. Профилактические мероприятия у больных направляются на предотвращение осложнений. С этой целью выполняется кардиохирургическая коррекция, назначается медикаментозное лечение для устранения риска тромбообразования. Периодически проводятся курсы антибиотикотерапии.
Прогноз
Прогноз для жизни пациентов с арахнодактилией в первую очередь определяется тяжестью сопутствующих нарушений – в частности, заболеваний сердечно-сосудистой, опорно-двигательной системы и органов зрения. Чаще всего патология осложняется разрывом и расслоением аорты. Это необходимо учитывать и своевременно проводить кардиохирургическую коррекцию, что поможет продлить жизнь больному и улучшить её качество.
Если диагноз был поставлен своевременно, то при соблюдении рекомендаций врачей прогноз можно назвать условно-благоприятным. Медицинская поддержка существенно облегчает течение арахнодактилии, а у пациентов появляется возможность жить нормальной и относительно полноценной жизнью без развития серьезных осложнений.

