Медицинский эксперт статьи
Новые публикации
Онихокриптоз ногтей
Последняя редакция: 07.06.2024

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
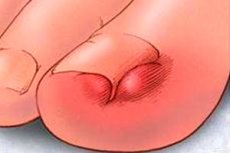
Нарушение, при котором ноготь врастает в боковой ногтевой валик, носит название «онихокриптоз». Проблема чаще всего возникает в области большого пальца ноги, хотя не исключается поражение пальцев рук. Онихокриптоз сопровождается воспалительной реакцией, как следствие – болевым синдромом, покраснением, отеком. Врастание происходит с одной стороны, крайне редко – с двух сторон. В большинстве случаев патологию приходится лечить хирургическим путем: если этого не сделать, то процесс может осложняться, нагнаиваться, распространяться на соседние ткани. При своевременном лечении исход обычно благоприятный. [1]
Исторические факты
Онихокриптоз ногтей на ногах – давно известная проблема, описанная еще Гиппократом в V веке до нашей эры, средневековым ученым Авиценной, византийским доктором Павлом Эгинским (VII век), арабским врачом Абу-аль-Касимой (Альбукасисом). В давние времена целители лечили заболевание путем удаления бокового ногтевого валика, края пластинки ногтя, а также прижиганием грануляций ногтевой складки.
Несколько позже французский врач Амбруаз Паре (XVI в.) предложил лечить онихокриптоз методом радикального удаления гипертрофических тканей с дальнейшим прижиганием раневой поверхности.
Известный итальянский анатом Иероним Фабриций предпочитал удалять врастающую часть ногтя, а французский военный хирург Гийом Дюпюитрен в XVIII веке внедрил сочетанный способ удаления ногтевой пластины с дальнейшим прижиганием.
Систематизация лечебных мероприятий при онихокриптозе была проведена уже в XIX веке немецким доктором Михаэлисом. Несколько позже Французским врачом Боденом был предложен вариант проведения клиновидной резекции ногтя, который впоследствии был дополнен и другими хирургами – в частности, доктором Эммертом. Эти способы лечения и получили наибольшее распространение в медицине.
Эпидемиология
По информации по состоянию на 90-гг. XX века распространенность онихокриптоза составляет от 2,5 до 5%. Чаще болеют мужчины.
Заболеваемость имеет выраженные возрастные пики. Так, онихокриптоз намного более распространен среди детей и юношей 10-14, 16-19 лет, а также у лиц старше 50 лет. Примечательно, что частота развития патологии у мужчин и женщин в возрасте 30 лет примерно одинакова. Наибольший пик заболеваемости приходится на период 16-19 лет.
Примечательно, что онихокриптоз – это одна из так называемых «болезней цивилизации», так как отсутствует в тех регионах, где люди традиционно предпочитают ходить без обуви.
Онихокриптоз на руках встречается значительно реже, чем на пальцах нижних конечностей. Среди пальцев ног чаще страдает большой палец.
Причины онихокриптоза
Причины развития онихокриптоза многообразны, их условно разделяют на две категории: эндогенные (внутренние) и экзогенные (внешние).
Эндогенно обусловленный онихокриптоз является наследственной патологией и связан с особенностями анатомии ногтей и пальцев – в частности, строения ногтевых пластин или боковых валиков. Наиболее часто отмечается врастание расширенной, скошенной по сторонам, деформированной пластины, которая входит в поперечном направлении в боковой околоногтевой валик. Мягкие и плоские пластины врастают значительно реже.
Онихокриптоз чаще возникает у людей, имеющих массивные, сильно выступающие над ногтевой поверхностью боковые околоногтевые валики.
Среди наиболее распространенных эндогенных причин уверенно можно назвать искривление костей стопы – например, варусное или вальгусное искривление, плоскостопие. Ученые изучили и подтвердили причастность к развитию онихокриптоза присутствие неправильного межфалангового угла у большого пальца стопы (норма угла не должна превышать 10°). Особенному риску ногтевого врастания подвержены люди, у которых межфаланговый угол составляет более 15°, а также пациенты с повышенной мобильностью стопных суставов.
Немалое значение имеет и толщина ногтевой пластины, ширина бокового валика, медиальное отклонение пальца. Наследственный тип онихокриптоза чаще развивается у лиц с I и II степенью родства.
Среди внешних причин чаще всего упоминается недостаточная и нерегулярная гигиена ног, неправильный уход за ногтями, использование неподходящей по размеру обуви, травмы стопы.
Распространенные причины онихокриптоза по частоте возникновения:
- неправильное обрезание ногтей (более 70% случаев);
- неправильно подобранная обувь (более 45% случаев);
- большой угол смещения ногтя (более 35%);
- чрезмерная масса тела (более 30%);
- травмы стопы (более 20%);
- гормональные изменения, беременность (более 20% пациенток женского пола);
- повышенная потливость ног (более 15%).
Факторы риска
Основные провоцирующие факторы, способные привести к развитию онихокриптоза – это ношение стесняющей обуви, толстых носков, а также повышенная потливость ног, ожирение, сахарный диабет.
Множественные системные патологии могут способствовать врастанию ногтевой пластины – в частности, речь идет об артритах, иммунодефицитных состояниях, опухолевых процессах, нарушениях кровообращения нижних конечностей. В целом, негативно воздействовать может любой фактор, провоцирующий конфликт между мягкими тканями и ногтевой пластиной, например:
- постоянные нагрузки на область стопы и пальцев;
- плотная, жесткая, неудобная обувь;
- повторные травмы ног, пальцев;
- недостаточное соблюдение гигиенических правил;
- врожденные и приобретенные искривления стоп;
- слишком короткие ногти;
- лишний вес;
- сахарный диабет;
- инфекционно-воспалительные заболевания ногтей и мягких тканей;
- артриты;
- гипергидроз.
Факторами предрасположенности считаются:
- необычные конфигурации ногтевого ложа;
- деформированные ногтевые пластины;
- генетически передающаяся склонность к онихокриптозу.
Риски в разы увеличиваются при ношении некорректной обуви, неправильного или нерегулярного подрезания ногтей.
Патогенез
Тщательный анализ вероятных причин развития онихокриптоза позволил определить базовые патогенетические механизмы заболевания:
- Повреждение эпидермальной ткани бокового околоногтевого валика – это самый распространенный механизм, который обычно «срабатывает» при использовании сдавливающей, неподходящей по размеру обуви. Эпидермис может травмироваться при выполнении педикюрных манипуляций, подрезании валика и ногтей. Проблема может осложняться инфицированием, выраженным болевым синдромом, ростом грануляционной ткани.
- Сдавливание мягкотканных структур, локализованных под ногтевой пластинкой – это механизм, обусловленный костными изменениями основной фаланги. Ногтевая матрица хорошо крепится к кости. При расширении дистального отдела межфалангового сочленения происходит сужение и выступание соответствующей области ногтя, что может быть следствием артрита, травматического повреждения, оперативного вмешательства. Как результат, защемленное ложе ногтя искривляется.
- Отечность околоногтевых тканей возможна в раннем детском возрасте, а также у взрослых людей при развитии воспалительных процессов и травмах в данной зоне.
Стадии
В настоящее время известны различные типы классификации онихокриптоза. Наиболее распространенной считается клиническая классификация, базируемая на исходной клинической информации и степени тяжести патологии. Зная индивидуальные особенности заболевания, гораздо легче подобрать наиболее оптимальную схему терапии. Критерии, используемые в рамках классификации онихокриптоза: кожная эритема, местная инфекционная реакция, отечность, выделения, утолщение и уплотнение бокового околоногтевого валика, болевой синдром и возникновение грануляций.
Стадийная классификация по Хейфецу:
- Небольшое покраснение и отечность боковых валиков ногтя.
- Острое инфекционное состояние, нагноение.
- Хроническое инфекционное состояние, формирование грануляций, гипертрофия рядом расположенных тканей.
Стадийная классификация онихокриптоза по Фросту:
- У ногтевой пластины со стороны боковой части появляется врастание (шпора).
- Пластина искривляется.
- Появляются признаки мягкотканой гипертрофии.
Стадийная классификация по Мозену:
- Стадия воспаления (характеризуется покраснением, отечностью и болью при надавливании, при нормальном внешнем состоянии ногтя).
- Подразделяется на стадию II-А (усиление боли, появление гнойных выделений и признаков инфекционного процесса, распространение отека кнаружи от пластины менее чем на 3 мм) и II-В (то же, с распространением отека более чем на 3 мм).
- Стадия гипертрофии (сопровождается обширным разрастанием грануляций и ткани бокового валика над пластиной).
Стадийная классификация Мартинеса – Нова дополняется четвертой стадией – так называемой «серьезной гипертрофией». Для этого этапа характерно хроническое искривление пальца с вовлечением в процесс обоих валиков, укрывающих широкую часть пластины.
Классификация Клайна включает в себя пять стадий:
- Стадия местного раздражения бокового валика. Выраженная инфекционная реакция и грануляции отсутствуют.
- Стадия инфекционного процесса в боковой складке с гнойными выделениями или/и грануляциями.
- Инфекционный процесс с несколькими однотипными эпизодами онихокриптоза в истории болезни.
- Инфекционно-воспалительный онихокриптоз с неполной отслойкой боковой части ногтя.
- Мефекционно-воспалительный онихокриптоз с неполной или полной отслойкой ногтевой пластины.
Классификация по типам в зависимости от причины развития онихокриптоза:
- Онихокриптоз появляется у пациентов с нормальными стопами и отсутствием соматических заболеваний. Причинами становятся: недостаточный гигиенический уход, использование тесной обуви.
- Имеются врожденные или приобретенные искривления стоп или/и пальцев.
- У пациента диагностируются соматические патологии, обусловливающие расстройство периферического кровотока, трофические нарушения.
- Сочетается второй и третий тип этиологии, либо обнаруживается грибковая инфекция или остеомиелит.
- Онихокриптоз рецидивирует.
Онихокриптоз у ребенка
Онихокриптоз нередко диагностируется у детей, начиная с раннего и до подросткового возраста. В большинстве случаев проблема обнаруживается на больших пальцах ног, однако может поражать и другие пальцы, в том числе и на руках. Когда пластина врастает в мягкие ткани, палец краснеет, отекает, появляется боль при ходьбе.
У малышей основной причиной проблемы становится неправильное подрезание отросшего ногтевого края. В силу неопытности многие родители максимально срезают боковые края, как бы округляя пластинку, чтобы младенец не поцарапал сам себя. Однако через некоторое время подобные манипуляции могут привести к нарушению конфигурации и роста ногтей, в том числе их врастание.
Риски появления нарушения значительно повышаются, если у ребенка отягощенная наследственность в плане онихокриптоза. Определенную роль играют также врожденные деформации пальцев или ногтевой пластинки, неполноценное питание, лишний вес, рахит.
Осложнения и последствия
На сегодняшний день известно множество методов коррекции онихокриптоза – и хирургических, и консервативных. Тем не менее, эффективность этих способов лечения недостаточна, а основными последствиями проблемы становятся ее рецидивы. Кроме этого, многие специалисты активно практикуют полное удаление ногтя (метод Дюпюитрена), что влечет за собой высокие риски появления косметических дефектов, ухудшения опорной функции пораженного пальца. У многих пациентов удаление ногтевой пластины обеспечивает лишь временный эффект, поскольку по мере отрастания ногтя онихокриптоз часто возникает снова.
Если игнорировать лечение онихокриптоза, то возможно развитие следующих осложнений:
- абсцесс (формирование гнойника в мягких тканях);
- гнойный панариций;
- флегмона (гнойный очаг без четко обозначенных границ);
- лимфаденит (воспалительный процесс в системе тока лимфы);
- остеомиелит (поражение костной ткани);
- рожистое воспаление (инфекционно-воспалительный процесс).
Диагностика онихокриптоза
Онихокриптоз сложно перепутать с другими патологиями. Диагноз ставит хирург уже в ходе первого приема и клинического осмотра. Если необходимо, он назначает консультации других специалистов: эндокринолога, иммунолога, инфекциониста, дерматолога.
Лабораторная диагностика может включать в себя проведение общего анализа крови, исследования свертываемости крови, реакции Вассермана, определение уровня сахара в крови. В обязательном порядке следует исключить наличие грибковой инфекции. С этой целью проводят дерматоскопию, микроскопию соскоба с пораженного пальца, посев патологического биоматериала на питательные среды.
Если онихокриптоз осложняется вторичным инфицированием, то назначают идентификацию возбудителя методом посева выделений с выяснением резистентности к антибиотикам.
Дифференциальная диагностика
Дифференциальная диагностика необходима для того чтобы исключить остеофиты (наросты кости) пальцевой фаланги, воспалительные процессы по типу паронихий, околоногтевых опухолей доброкачественного и злокачественного характера. Чаще всего приходится дифференцировать онихокриптоз с патологиями ногтей и ложа, валиков и концевой фаланги, в частности:
- Пиогенная гранулема – при расположении под ногтевым краем или на валике выглядит, как небольшой воспаленный узелок, постепенно увеличивающийся в размерах. Поверхность над ним гиперемирована, сглажена, может укрываться гнойно-серозным налетом или подсыхать корочкой.
- Кандидо-грибковая и пиококковая паронихия – развивается по мере усугубления воспалительной реакции в мягких тканях валика.
- Подногтевой экзостоз – доброкачественный нарост костных тканей, часто посттравматической этиологии. Имеет вид плотного образования с тенденцией к увеличению размеров.
- Околоногтевая или подногтевая фиброма – доброкачественный мезенхимальный нарост, безболезненный, постепенно приводящий к дистрофии ногтей вплоть до их разрушения.
- Околоногтевая или подногтевая хондрома – доброкачественное новообразование гиалиновой или волокнисто-хрящевой ткани, обладает видом солитарной опухоли твердой консистенции.
- Дермоидная киста ложа – нарушение тканевого развития с формированием эпителиальной полости, в которой могут присутствовать частицы ороговения, волосы.
- Гломусные новообразования – доброкачественное заболевание Баре-Массона, представляющее собой формирование венозно-артериальных анастомозов в капсуле из нервной и соединительной ткани.
- Злокачественные новообразования (саркомы, меланомы ложа и валиков).
Лечение онихокриптоза
Консервативные способы лечения применяют относительно редко и только по отношению к легким случаям онихокриптоза. Такие методы можно разделить на следующие группы:
- Местная обработка мазями и лекарственными растворами.
- Изоляция вросшей части пластинки от мягких тканей.
- Ношение ортопедических приспособлений, способствующих уплощению пластинки и поднятию вросшей части ногтя.
Лечение в домашних условиях включает в себя:
- тщательное мытье пораженной конечности;
- просушивание ватным диском с тампонадой зоны врастания препаратами ромашки, ноготков, облепихи, маслом чайного дерева.
Рекомендуется практика ванночек с антисептическими растворами – например, с добавлением 5 мл раствора аммиака на 1 л воды, либо перманганата калия, либо гипертонического раствора натрия хлорида, а также настоев коры дуба, коланхоэ, ромашки. Показана регулярная обработка околоногтевой зоны раствором бриллиантовой зелени, йода, метиленового синего, фукорцина, хлорофиллипта. Успешно используют примочки и компрессы с онихолизином, диоксидином, фурацилином, риванолом.
Рекомендованные мази:
- Левомеколь;
- Бетадин;
- готовая противовоспалительная смесь (на 5 г кристаллического йода – 10 мл 20% водного йодида калия, 10 г салициловой кислоты, 60 г ланолина и 28 мл димексида).
Между ногтем и валиком закладывают бинтовые полоски, смоченные антибиотиками (например, канамицин с новокаином).
Хороший эффект продемонстрировали ортопедические методы терапии, способствующие изоляции вросшей ногтевой части. Металло-композитные ортопедические приспособления фиксируют в области ногтя, что позволяет сделать пластину более плоской и высвободить вросший край.
Консервативные виды лечения малотравматичны, они могут применяться в домашних условиях и не требуют помещения пациента в стационар. Однако консервативная терапия не сможет помочь при выраженном онихокриптозе или рецидивирующем заболевании, а представленные на фармацевтическом рынке ортопедические устройства обычно довольно дорогостоящие. Поэтому на первый план выступает хирургическая коррекция.
Кроме полного и частичного удаления пластины, активно используют холодовое воздействие (криотерапию), лазерную и ультразвуковую терапию, радиои электрокоагуляцию, метод химической деструкции, микрохирургию. Наиболее популярной уже многие годы остается краевая резекция ногтя – технически несложная операция, относительно малотравматичная, обеспечивающая удовлетворительный косметический эффект. Среди недостатков такого вмешательства можно назвать лишь высокий риск рецидивов онихокриптоза (по разным данным – от 13 до 28%).
Лазерная матриксэктомия с применением диодного лазера способна уменьшить частоту повторного развития онихокриптоза и оптимизировать общую эффективность лечения заболевания. Чаще всего задействуют углекислотный лазерный скальпель инфракрасного спектра. При таком воздействии заживление протекает легче обычного, так как имеет относительно короткую воспалительную фазу, скудную экссудацию и лейкоцитную инфильтрацию.
После оперативного вмешательства пациентам рекомендован постельный режим на 24 часа с приподнятой ножной частью кровати. На вторые сутки разрешается вставать и ходить без опоры на прооперированный палец: такие ограничения сохраняются на период около недели (разрешается при ходьбе опираться на пятку). В течение этого периода ежедневно проводятся перевязки, промывания раны антисептическими растворами, накладывание антибактериальных мазей или присыпок (Левомеколь, Бетадин, Банеоцин). При необходимости применяют анальгетики.
Контрольные осмотры проводятся через месяц, далее – через 3 месяца, полгода, 9 месяцев и через год после операции. Это необходимо, как для динамического наблюдения, так и для своевременного выявления рецидива онихокриптоза.
Профилактика
Основные рекомендации врачей по поводу профилактики онихокриптоза включают в себя:
- соблюдение гигиены, регулярное и качественное мытье ног и смена носков;
- правильное подрезание ногтей (не слишком глубокое, с оставлением свободного края пластины около 1 мм, с последующей обработкой срезанного края при помощи мягкой пилочки);
- использование специальных смягчающих растворов (лосьонов) для предупреждения врастания ногтя;
- недопущение травматического повреждения пальцев;
- ношение обуви в соответствии с размером и формой стопы;
- использование специальных ортопедических приспособлений, если это необходимо;
- своевременное лечение грибковых заболеваний;
- контроль массы тела.
Пациенты, страдающие сопутствующими болезнями – в частности, сахарным диабетом – должны регулярно посещать лечащего врача, выполнять его рекомендации. Люди с плоскостопием и различными искривлениями стопы должны использовать специальные ортопедические приспособления и обувь.
Профилактические мероприятия включают в себя также своевременное посещение подолога. Предупредить распространение проблемы гораздо легче на ранних стадиях развития.
Прогноз
Несмотря на постоянное усовершенствование методов лечения онихокриптоза, проблема остается актуальной и на сегодняшний день, что требует дальнейшей работы по изучению заболевания.
Способы лечения онихокриптоза имеют разную эффективность и подбираются индивидуально. Один из наиболее распространенных методов – это краевая резекция: операция технически несложная, малотравматичная и эффективная в косметическом плане (при условии адекватного сужения пластинки). Один из известных «минусов» данной процедуры – это высокий процент повторного возникновения онихокриптоза (по разным данным, от 13 до 28%). Частоту рецидивов удается снизить путем дополнительного воздействия на ногтевые зоны роста – в частности, химическим воздействием фенолом, натриевым гидроксидом, трихлоруксусной или дихлоруксусной кислотой. Это приводит к химическому разрушению матрикса. Преимущество краевой резекции заключается в несложной технике и отсутствии необходимости применения дополнительного оборудования.
Среди других эффективных способов лечения можно уверенно назвать ультразвуковую матриксэктомию и электрокоагуляцию – их уверенно и успешно применяют во многих медицинских учреждениях. Побочным действием химической матриксной эктомии является чрезмерная тканевая деструкция вследствие продолжительного воздействия реагирующего вещества. Побочным проявлением электрокоагуляции может стать ожог рядом расположенных тканей. Что касается криодеструкции, то эта процедура считается малотравматичной и рекомендованной многими специалистами, однако требует обеспечения присутствия охлаждающего вещества в учреждении, равно как и соответствующего оборудования.
Лазерное лечение при онихокриптозе применяется уже более 40 лет, оно признано эффективным, радикальным, малотравматичным, коагулирующим и бактерицидным методом. Наиболее распространенным считается углекислотный медицинский лазер, функционирующий в инфракрасном диапазоне. Среди «минусов» данного метода – высокая себестоимость и внушительные размеры оборудования. В качестве альтернативы предлагается использовать диодные лазеры. Они дешевле и меньше по размерам, функционируют в инфракрасном диапазоне и при этом не менее эффективны.
Онихокриптоз и армия
Пациентам с онихокриптозом, которым предстоит служба в армии, рекомендуют оперативно исправить нарушение, для чего предоставляется отсрочка на необходимый для операции термин. В большинстве случаев показано проведение операции краевой резекции пластины и околоногтевого валика с краевым иссечением ростковой зоны. Реже практикуют полное удаление ногтя или местную пластику тканей. После успешного оперативного вмешательства и завершения периода реабилитации призывник считается годным к армейской службе.
Если онихокриптоз рецидивирует, либо имеются другие сопутствующие нарушения, то вопрос о пригодности решается в индивидуальном порядке на основании выводов экспертной комиссии.

