Медицинский эксперт статьи
Новые публикации
Нейролептический синдром
Последняя редакция: 23.04.2024

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Нейролептический синдром (NMS) достаточно редкое, но опасное для жизни состояние, - своеобразная реакция организма прием на нейролептических препаратов, которая характеризуется появлением повышенной температуры тела, мышечной ригидности, изменения психического состояния, и нарушения регуляции вегетативной нервной системы. NMS чаще всего развивается вскоре после начала лечения нейролептиками, или после увеличения дозировки принимаемых лекарств.
Код по МКБ-10
Эпидемиология
Нейролептический синдром встречается с частотой в 0.07-2.2% случаев у пациентов, принимающих нейролептики. Чаще встречается у мужчин, чем у женщин в соотношении 2:1. Средний возраст пациент 40 лет.
Если лечение основного заболевания уже начато, то частота возникновения нейролептического синдрома будет зависть от нескольких факторов - выбранного лекарственного препарата, физического и психического состояния пациента, перенесенные травмы головы. Первые признаки развиваются уже в начале лечения, на 15-21 день. Третья часть случаев НС скорее связана с особенностями схемы лечения - быстрым ростом дозировки или введение дополнительных групп препаратов, обладающих усиленным эффектом. Один из примеров - при лечении аминазином и галоперидолом, для более быстрого достижения антипсихотического эффекта. Также экстрапирамидальные измененения могут обостриться и из-за резкой отмены лекартсв - "синдром отмены".
Нейролептический синдром и злокачественный нейролептический синдром развивается не только у пациентов со здоровой психикой, но и у тех, кто в анамнезе имеет шизофрению, аффективные расстройства, шизоаффективный психоз, а также патологии головного мозга, полученные внутриутробно или в родах (токсикоз при беременности у матери, недоношенность, перенесенные матерью инфекции в первой половине беременности, обвитие пуповиной и удушение, родовые травмы, недоношенность). Эти факты говорят о том, что мозг пациента уже в раннем возрасте получил органическое повреждение и более уязвим.
Что касательно тех пациентов, которые не имеют в анамнезе данных о ранних органических повреждениях мозга, то непереносимость нейролептических препаратов у них может спровоцировать нарушение водно-электролитного баланса и истощение.
Причины нейролептического синдрома
НС относится к группе неврологических расстройств, которые развиваются вследствие приема антипсихотических препаратов. По характеру проявления НС очень многоформенны, бывают и острыми, и хроническими. На заре разработки схемы лечения аминазином мозговые изменения считались нормальным явлениям, и многие врачи считали, что это признак положительной динамики лечения. Однако со временем более глубокое изучение данного явления выявило ряд очень серьезных и в некоторых случаях необратимых психосоматических изменений.
Тем не менее, наиболее качественный результат лечения достигается именно после применения нейролептиков, даже если не брать во внимание тот факт, что треть случаев развития болезни Паркинсона спровоцирована их употреблением. НС негативно сказывается на личности человека – он становится асоциальным, теряет трудоспособность, понижается качество жизни.
Существует три стадии проявления нарушения – ранняя, затяжная и хроническая. По характеру симптоматики существуют следующие формы:
- нейролептического паркинсонизма;
- острой дистонии;
- акитозии;
- поздней дискенезии;
- злокачественного нейролептического синдрома.
До конца причины развития нейролептического синдрома при приеме антипсихотиков так и не выявлены. Среди врачей выделена гипотеза, что причина нарушения в том, что блокируются дофаминовые рецепторы, что приводит к дисбалансу нейротрансмиттеров и прекращению связи между собой таламуса и подкорковых структур.
Факторы риска
Нейролептический синдром может развиться не только от приема антипсихотиком, но и по другим причинам. Факторы риска развития нейролептического синдрома:
Продолжительная терапия с применением атипичных нейролептических препаратов:
- бутирофенонов – галоперидола, домперидона, бенперидола;
- фенотиазинов – дибензотиазина, тиодифениламина, парадибензотиазина;
- тиоксантенов – клопиксола, труксала, флюанксола.
Побочное действие препаратов при антипсихотическом лечении:
- высокие начальные дозы нейролептиков;
- лечение высокомпонентными нейролептиками без четкой дозировки;
- инъекционное введение нейролептиков;
- лечение основного психического заболевания при явном экстрапирамидном расстройстве;
- слишком быстрое увеличение дозировки препаратов;
- введение несовместимых с нейролептиками препаратов.
Фиксация в анамнезе характерных особенностей:
- назначение эст без диагностики и контролирования самочувствия;
- факт обезвоживания организма;
- факт физического истощения (недостаточное или неполноценное питание);
- факт психомоторного возбуждения;
- кататония;
- алкоголизм в хронической форме;
- нарушение водно-электролитного баланса;
- дисфункция работы щитовидной железы.
Поражение мозгового вещества органического характера:
- черепно-мозговая травма;
- энцефалопатия на почве перенесенной травмы;
- деменция;
- стойкое экстрапирамидное расстройство.
Патогенез
Суть неврологического расстройства заключается в слабой нейронной проводимости около базальных ядер. Патогенез нейролептического синдрома в угнетении дофаминергической нейропередачи, что вызывает экстрапирамидальное нарушение, повышенный мышечный тонус. В результате чего освобождается кальций, и мышечная ткань постепенно разрушается. Параллельно блокируются вегетативные центры в гипоталамусе, что приводит к потере контроля над теплопродукцией и является причиной высокой температуры. Также дофаминовая блокада вегетативных ядер приводит к гиперкатехоламинемии, гиперсимпатикотонии, гиперкортизолемии. Указанные изменения являются отклонением от нормы и несут прямую угрозу жизни.
Однако, лечение нейролептиками не всегда может стать причиной тяжелых неврологических изменений. Немаловажную роль играют и предрасполагающие факторы – схема и длительность лечения, основные и дополнительные препараты, черепно-мозговые травмы и физическое состояние пациента.
Антипсихотики – очень сильные препараты, при длительном приеме, самолечении или увеличении назначенных доз способны привести к серьезным психосоматическим изменениям, нетрудоспособности и асоциализации. Поэтому принимать их нужно с осторожностью, а пациенту оказать необходимую помощь и поддержку.
Симптомы нейролептического синдрома
В основе нейролептического синдрома лежит группа симптомов, заметив которые на ранней стадии можно избежать серьезного нарушения психики в дальнейшем. Ключевые симптомы нейролептического синдрома:
- усугубление мышечной слабости и высокая температура. Может выражаться в небольшом гипертонусе мышц и доходить вплоть до невозможности совершить движение (симптом "свинцовая труба").
- появление симптомов из группы экстрапирамидальных расстройств - появление хореи, дизартрии, брадикинезии, невозможности глотать из-за спазма жевательных мышц, неконтролируемы движения глаз, "блуждающий взгляд", гипервыразительная мимика, повышенные рефлексы, дрожание рук, ног, головы, невозможность держать равновесие, потерянность в пространстве, затрудненная ходьба.
- высокая температура, вплоть до 41-41 градусов, требующая срочного врачебного вмешательства.
- соматические отклонения - появление тахикардии, скачки артериального давления, побледнения кожи и гипергидроза, слюнотечения, энуреза.
- нарушение водно-электролитного баланса, истощение - впалые глаза, сухая слизистая, дряблая кожа, налет на языке.
- психические нарушения - тревога, бред, появление кататонии, затуманенность сознания.
Первые признаки
НС, как правило, начинается не резко, поэтому первые признаки нейролептического синдрома помогут вовремя распознать начало заболевания, когда его можно очень быстро и без вреда для здоровья купировать.
Брадикинезия - становится заметной трудность движений, они замедленны, повороты даются с трудом. Движения происходят в неполном объеме, ступенчато - симптом "зубчатого колеса", пациент не может держать равновесие, становится тяжело передвигаться, тремор распространяется на голову, руки, ноги, выражение лица больше похоже на маску, речь медленная или отсутствует, повышено слюноотделение. Психические изменения личности становятся более заметными - подавленность, необщительность, плохое настроение, торможение мышления.
Этот синдром формируется в первую неделю терапии, ему более подвержены пожилые люди.
Явления паркинсонизма особенно выражены при лечении нейролептиками со слабой связью (при назначении галоперидола, фторфеназина, трифтазина). При лечении атипичными антипсихотиками явления паркинсонизма встречаются крайне редко.
Лекарственный паркинсонизм имеет недлительный характер и проходит после отмены лечения, но зафиксированы спорадические случаи, когда симптоматика необратима и остается на всю жизнь.
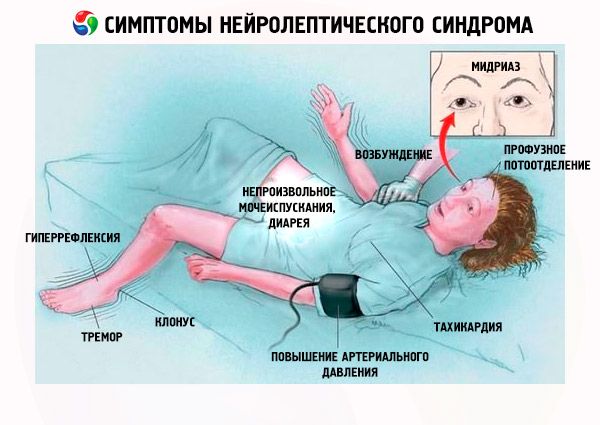
Таким образом, первые клинические признаки нейролептического синдрома следующие:
- Мышечная ригидность.
- Гипертермия (температура > 38 ° С).
- Потоотделение.
- Слюнотечение.
- Бледность кожных покровов.
- Дисфагия.
- Одышка.
- Тахипноэ, респираторный дистресс (в 31% случаев).
- Тахикардия.
- Увеличение или лабильное АД.
- Гипоксемия.
- Тремор.
- Недержание мочи и кала.
- Нарушение походки.
- Психомоторное возбуждение.
- Бред, летаргия, ступор, кома.
 [25]
[25]
Стадии
Достоверные причины экстрапирамидных нарушений так и не выявлены, но большинство специалистов из сферы психиатрии и неврологии придерживаются гипотезы блокады дофаминовых рецепторов с последующим разрушением связи таламуса и подкорковой зоны. Нарушения могут быть спровоцированы приемом любых нейролептических препаратов, но наиболее выраженным бывает после терапии типичными антипсихотическими средствами.
Выделяют следующие стадии нейролептического синдрома:
- Формирование нейролептического паркинсонизма. Движения становятся прерывистыми, человек малоактивен, лицевые мышцы неподвижны, появляется слюнотечение и потливость, сложно концентрироваться, снижается способность запоминать и усваивать информацию, теряется интерес к окружающему миру.
- Состояние острой дистонии. Возникает либо в начале лекарственной терапии, либо после увеличения дозировки основного препарата. Появляются непроизвольные мышечные спазмы, причиняющие дискомфорт, а в тяжелых случаях приводящие к вывихам суставов.
- Ранняя или поздняя формы акатизии. Повышается моторика, потребность в движении, действиях. Человек чувствует тревогу, беспокойство, постоянно трогает или одергивает одежду. Состояние часто отягощается депрессиями, что осложняет течение первоначального заболевания и может даже привести к суициду.
- Состояние поздней дискинезии. Развивает по истечению длительного срока от начала лечения, встречается преимущественно в пожилом возрасте. Характерны мышечные спазмы, искажение походки, проблемы социализации, речевые нарушения.
- Формирование злокачественного нейролептического синдрома. ЗНС составляет четверть всех случаев осложнений после лечения нейролептиками. Опасность заключается в том, что даже при неотложной госпитализации и курса интенсивной терапии благоприятный исход не гарантирован и изменения личности уже необратимы.
Формы
В зависимости от скорости развития принято различать острое, затяжное и хроническое нейролептическое расстройство. При острой форме, развивающейся на ранних сроках лечения, серьезных необратимых изменений не наблюдается. Для нормализации состояния достаточно отменить или уменьшить дозу введения нейролептиков.
Затяжное течение наблюдается при длительной терапии антипсихотическими медикаментами, но это состояние более тяжелое, в зависимости от тяжести поражений может потребоваться лечение под наблюдением в условиях стационара. Симптоматика проходит через несколько месяцев после отмены препарата.
Хроническая форма возникает на фоне довольно продолжительного приема нейролептиков, все изменения уже необратимы и не корректируются в зависимости от тактики медикаментозного лечения.
Симптоматика, объединяющая виды нейролептического синдрома:
- Вялость, заторможенность, плохая ориентация в пространстве, проблемы с движением, мышечные спазмы и дрожание.
- Аэмоциональность, депрессивный настрой, асоциальность.
- При злокачественном течении – полная обездвиженность, неконтактность, гипертермия.
НС – очень серьезное состояние, требует не только грамотного своевременного лечения, но и ухода за пациентом, чтобы не допустить развития вторичной инфекции, пролежней, пневмонии и случайной травматизации.
Зокачественный нейролептический синдром
В результате затянувшейся нейролептической терапии развивается такое тяжелое для жизни пациента осложнение, как злокачественный нейролептический синдром. Однако развиться он может и после приема друг препаратов, блокирующих дофаминовые рецепторы. ЗНС составляет четверть всех случаев осложнений после лечения нейролептиками. Опасность заключается в том, что даже при неотложной госпитализации и курса интенсивной терапии благоприятный исход не гарантирован и изменения личности уже необратимы.
Злокачественный нейролептический синдром важно уметь дифференцировать с другими заболеваниями, чтобы успеть оказать помощь на раннем этапе. Клиника наиболее схожа с:
- серотониновым синдромом;
- летальной кататонией;
- инфекционными заболеваниями - энцефалитом, столбняком, менингитом, бешенством, сепсисом;
- эпилептиформным состоянием;
- абстиненций (алкогольной, барбитуратной, седативной);
- ишемическим инсультом;
- злокачественной формой гипертермии;
- тепловым ударом, перегревом;
- отравлением лекарственными препаратами (амфетамином, салицилатами, солями тяжелых металлов, фосфорорганическими соединениями антихолинергическими средствами, стрихнином, литием);
- аутоиммунными нарушениями;
- опухолями ЦНС.
Экстрапирамидный нейролептический синдром
Лечение нейролептиками в подавляющем большинстве случаев приводит к двигательным, вегетативным и психическим нарушениям. Экстрапирамидный нейролептический синдром – это совокупность симптомов, говорящих о поражении пирамидальных структур головного мозга. К этой категории относятся случаи паркинсонизма, дистонии, дрожания рук, головы, хореи акатизии, миоклонических судорог. Двигательные нарушения, вызванные приемом антипсихотиков делятся на:
- Паркинсонизм. Характерно неострое течение, зеркальность поражений, высокий уровень пролактина, медлительность движений, заторможенность, потеря равновесия, блуждающий взгляд, слабость и ограниченность в объемах движений.
- Острая дистония.
- Острая акатизия. Характерно беспокойство, постоянная потребность в перемещении, повторяющиеся движения, депрессивность, асоциальность.
- Поздняя дискинезия.
Экстрапирамидный нейролептический синдром может быть спровоцирован приемом и других лекарств (антагонисты кальция, антидепрессанты, холиномиметики, препараты лития, противосудорожные). Экстрапирамидные нарушения требуют специализированной медицинской помощи в условиях стационара, без подобающего лечения высокий риск летального исхода.
 [31],
[32],
[33],
[34],
[35],
[36],
[37],
[38],
[39]
[31],
[32],
[33],
[34],
[35],
[36],
[37],
[38],
[39]
Нейролептический дефицитарный синдром
Лечение типичными нейролептиками приводит к нейролептическому дефекту, который не всегда обратим после их отмены. Нейролептический дефицитарный синдром характеризуется аффективным нарушением, угнетением когнитивной и социальной функций. Симптоматика во многом схожа с развитием шизофрении и делится на первичную и вторичную. Первичная связана непосредственно с заболеванием, вторичная же связана с побочным нейролептическим эффектом и поддается медикаментозной корректировке.
Нейролептический дефицитарный синдром имеет следующую симптоматику:
- Угнетение силы воли, вялое безынициативное состояние, отсутствие эмоциональной реакции на события. Интерес к жизни снижается, отсутствует мотивация, привычные интересы не вызывают никакой реакции, человек ограничивает круг общения и уходит в себя.
- Торможение двигательной и психической активности, снижение скорости мыслительной деятельности, невозможность сконцентрироваться на задаче, снижение памяти, чувство «опустошения» в голове, как следствие и снижение интеллекта.
- Уход от общества, отстраненность, депрессивное состояние, сопровождающееся нарушением сна, тревогой, раздражительностью и озлобленностью, акатизией. В практике есть случаи, когда нейролептический синдром без надлежащего лечения и ухода, сочетающийся с депрессией, приводил человека к самоубийству.
Острый нейролептический синдром
В зависимости от длительности заболевания принято различать острый, затяжной и хронический вариант течения нейролептического синдрома. Острый нейролептический синдром - это ранняя форма заболевания, развивается в первые дни медикаментозного лечения основного заболевания. На этой стадии резкая отмена препарата приводит к начальному состоянию.
Течение заболевания сопровождается рядом симптомов, которые невозможно сгруппировать как уникальные, что заметно тормозит дифференциальную диагностику. К общим признакам относится замедленность движений, помутнение сознания, нарушение мышления, трудности в передвижении ("зубчатое колесо"), нарушение координации, дрожание рук, головы (паркинсонизм). Пациент необщителен, не проявляет эмоции, замкнут, мимика невыразительна. Характерная черта - гиперкинез (навязчивые, циклически повторяющиеся движения, которые невозможно остановить силой воли, только после введения успокоительных).
При продолжении приема препаратов возможна трансформация в самую тяжелую форму - злокачественный нейролептический синдром. Помимо указанных нервно-психических признаков появляются и соматические изменения - высокая температура (41-42 градуса), полная обездвиженность. Если на данном этапе не проводить интенсивную терапию, то высока вероятность летальности.
Осложнения и последствия
Любой лекарственный препарат помимо положительного эффекта оказывает на организм и другое влияние. Особенно это касается нейролептических препаратов. Если их принимать продолжительный период времени или резко повысить дозировку, развиваются следующие последствия и осложнения нейролептического синдрома:
- Все движения ускоряются, человеку все время нужно двигаться, ходить, при чем очень быстро. Приостановить двигательную активность человека возможно только при помощи седативных препаратов.
- Еще одна характерная особенность - постоянная двигательная активность глаз - взгляд беглый, не фиксируется длительное время на чем-либо, выраженная мимическая игра, человек часто показывает язык. Наряду с этим отмечается появление гиперлордоза.
- Поражаются лицевые мышцы, что ведет к изменению привычных черт лица, это состояние может остаться фиксированным.
- Наряду с физическими изменениями лечение нейролептиками сопровождается депрессивными состояниями.
- Нарушения со стороны ЖКТ - замедленное слюноотделение, тяжесть в эпигастрии, чувство "распирания" в области печени.
При резкой отмене нейролептиков появляется агрессия, боль во всем теле, ломота, нарушение сна, депрессивные состояния - пациент плаксив, неусидчив. Самое опасное при резкой отмене препарата то, что может наступить рецидив основного заболевания, с которым боролись с помощью этих препаратов. В Данной ситуации нужно обратиться с проблемой к лечащему врачу, чтобы он снизил оптимальную дозу препарата. Это подготовит организм к завершению курса не нанесет большого вреда на психосоматическом уровне.
Другие потенциальные осложнения нейролептического синдрома:
- Острый некроз скелетных мышц.
- Почечная недостаточность.
- Сердечные аритмии и инфаркт миокарда.
- Аспирационная пневмония.
- Нарушение дыхания.
- Легочная эмболия и тромбоз глубоких вен.
- Печеночная недостаточность.
- ДВС-синдром.
- Рецидив психиатрического заболевания после отмены нейролептиков.
Диагностика нейролептического синдрома
Экстрапирамидный синдром как таковой не имеет общепринятых диагностических критерием, поэтому диагностика нейролептического синдрома сводится к исключению схожих патологических состояний. Однако дифференциация может быть затруднительной при летальной кататонии, злокачественной гипертермии ненаследственного характера, серотониновом синдроме. Для подтверждения собирают анамнез, проводят серию анализов и функциональных проб и назначают в полном объеме необходимые исследования.
Анализы
Самые информативные анализы при нейролептическом синдроме базируются исследование биологически активных жидкостных сред организма, а именно:
- проведение общего анализа крови (повышение СОЭ до 70мм/ч, низкий процент лейкоцитов, низкий процент белковых фракций в сывороточном образце, мочевина и креатинин выше нормы).
- моча для клинического анализа;
- артериальная кровь на определение уровня содержания в ней газов. (повышенное содержание азота).
- печеночные тесты;
- сыворотка крови и моча на проведение токсикологического исследования;
- пункция для анализа спинномозговой жидкости, что исключить менингит, энцефалит и др.;
- определение скорости свертываемости крови.
Если в анализах зафиксированы значительные отклонения от нормы, инструментальная и дифференциальная диагностика исключает другие заболевания, пациент с нейролептическим синдромом требует госпитализации и дальнейшего лечения. В зависимости от формы и стадии заболевания можно говорить о дальнейшем прогнозе в отношении здоровья пациента.
 [53],
[54],
[55],
[56],
[57],
[58],
[59]
[53],
[54],
[55],
[56],
[57],
[58],
[59]
Инструментальная диагностика
К самым информативным лабораторным анализам можно отнести исследование биологически активных жидкостных сред организма, а именно:
- проведение общего анализа крови;
- моча для клинического анализа;
- артериальная кровь на определение уровня содержания в ней газов;
- печеночные тесты;
- сыворотка крови и моча на проведение токсикологического скрининга;
- пункция для анализа спинномозговой жидкости;
- определение скорости свертываемости крови.
Инструментальная диагностика нейролептического синдрома проходит в два этапа:
- организация рентгенографии легких;
- назначение электроэнцефалографии для мониторинга электропроводимости импульсов в головном мозге.
По результатам анализов на НС указывают следующие данные:
- выявление лейкоцитоза, сдвиг формулы влево;
- высокая креатинофосфокиназа;
- подтверждение метаболического ацидоза.
На злокачественное течение нейролептического синдрома указывает дисбаланс электролитов, высокая аланинаминотрансфераза, аспартатаминотрансфераза, альдолаза, лактатдегидрогеназа или молочная кислота, низкое сывороточное железо, высокое содержание азота в крови, распад мышечного белка и появление его в моче.
Дифференциальная диагностика
Распознать нейролептический синдром на ранней стадии бывает довольно сложно, в основном из-за того, что его симптоматику приписывают основному заболеванию. Опасно пропустить первые симптомы еще и потому, что запоздалая дифференциальная диагностика нейролептического синдрома приводит к его озлокачествлению, что ухудшает психосоматическое состояние пациента и может быть необратимым.
Установить диагноз и дифференцировать данное состояние сложно и из-за обширного выбора похожих состояний. При осмотре необходимо исключить факт:
- доброкачественного нейролептического экстрапирамидального синдрома (протекает без повышения температуры);
- потери ясности сознания, рабдомиолизных процессов);
- кататонического состояния (необходимо уточнить данные при сборе анамнеза);
- менингита;
- энцефалита;
- кровоизлияния в подкорку головного мозга (подтверждается после проведения люмбальной пункции);
- теплового удара (кожные покровы сухие, а мышцы, в сравнении с НС, в гипотонусе);
- исключить вероятность злокачественной гипертермии (в анамнезе может быть обезболивание с использованием галогенированного анестетика, инъекции сукцинилхолина);
- бессудорожной эпилепсии;
- лихорадки инфекционной этиологии,;
- серотонинового синдрома (в анамнезе прием антидепрессантов, диарея, тошнота, но нет выраженного мышечного истощения);
- отравлений (амфетамины, кокаин, алкоголь, барбитураты).
К кому обратиться?
Лечение нейролептического синдрома
Врачебная тактика при возникновении нейролептического синдрома у пациентов требует как можно скорейшей отмены основного нейролептика с последующим поэтапным восстановлением всех функций. Лечение нейролептического синдрома осуществляется следующим образом:
- Прекращается введение нейролептика или других лекарств, повлекших за собой нарушения (литий, антидепрессанты, сетроны).
- Прекращение введения препаратов, усугубляющих проявления рабдомиолиза.
- Удаление остатков лекарственного препарата, детоксикация – промывание полости желудка, кишечника, введение энтеросорбента, введение диуретиков и по показаниям проводят очищение плазмы.
- Назначается дантролен – препарат, блокирующий выход кальция из клеток мышц, устраняющий мышечное напряжение, нормализующий температуру и блокирующий нарастание рабдомиолиза.
- Проведение процедуры электросудорожной терапии.
- Введение антагонистов дофамина и препаратов его корректирующих – амантадин, бромокриптин. Обязательно назначение циклодола, мидокалма, баклофена. Чтобы снизить мышечный тонус.
- Для высвобождения дофамина – дексаметазон, метилпреднизалон.
- Восстановление водно-электролитного баланса. Контроль уровня электролитов, сахара, профилактические меры в отношении работы почек.
- Профилактика развития язвенной болезни желудка – введение ранитидина, омепразола.
- Профилактика образования тромбов.
- Нормализация температуры тела, антиперетики, литическая смесь, холод на большие артерии.
- Постоянный уход за пациентом – профилактика пролежней, воспаления легких.
Бредовое состояние после приема циклодола, бомокриптина представляют минимальную опасность и легко блокируются с помощью успокоительных, а гипертермия, мышечные спазмы и неподвижность представляют прямую угрозу жизни.
Неотложная помощь при нейролептическом синдроме
Нейролептический синдром можно назвать негативным последствием лечения антипсихотическими препаратами. Неотложная помощь при нейролептическом синдроме направлена на устранение опасных для жизни симптомов. Симптоматика проявляется в трех сферах:
- Вегетативная. Появление тахикардии, понижение давления, потливость, слюнотечение, недержание мочи, бледность кожи, светочувствительность, вялость и общая слабость.
- Неврологическая. Повышенный тонус гладкой мускулатуры, снижена гибкость конечностей по типу «зубчатого колеса», судороги, дрожание рук, ног, головы, гиперводвижность. Мышцы лицевого черепа и мимические неподвижны («маскообразность»), появление синдрома Куленкампффа-Таранова (судороги глотательных мышц совмещенные с потребностью высовывания языка).
- Психическая. Появление тревоги, внутреннего беспокойства, гиперподвижности, назойливости, проблемы со сном.
Самое опасное состояние при лечении нейролептиками – злокачественный нейролептический синдром. Для него характерны критическая гипертермия, нарушения вегетативного характера, равитие токсической формы дерматита.
Неотложная помощь при нейролептическом синдроме заключается в следующем:
- Полная отмена нейролептиков и госпитализация в отделение интенсивной терапии.
- Введение жаропонижающих препаратов.
- Борьба с обезвоживанием и нарушением водно-электролитного баланса.
- Амантадины внутривенно, после стабилизации состояния – перорально.
- Бензодиазепины внутривенно.
- Улучшение микроциркуляции крови.
- При проблемах с дыханием – искусственная вентиляция легких.
- Зондирования желудка через полость носа – для питания и гидратации.
- Гепарин для улучшения текучести крови.
- Профилактические меры для предотвращения вторичной инфекции.
- При необходимости проведение электросудорожной терапии.
Лекарственное лечение
Экстрапирамидные расстройства, как и другие психосоматические нарушения, требует неотложной медикаментозной коррекции. Лекарства при нейролептическом синдроме назначаются в зависимости от формы и стадии, поэтому дозировка базовых препаратов может корректироваться врачом.
При дискинезии для облегчения состояния назначают акинетон в дозировке 5 мг, при его отсутствии – аминазин, по 25-50 мг инъекционно + 2% раствор кофеина под кожу. Акинетон нельзя назначать с леводопой – это усугубляет дискинетическое расстройство, при приеме с алкоголем угнетается работа ЦНС. Аминазин нельзя назначать при циррозах, гепатитах, миксидеме, почечной недостаточности, пороках сердца, тромбоэмболии, ревматизме, артрите, а также при алкогольной, барбитуратной, наркотической интоксикации.
При экстрапирамидальном синдроме на острой стадии вводят антипаркинсонические корректоры – циклодол от 6 до 12 мг, акинетон, инъекционное введение треблекса (вводить только в комплексе с флуспириленом одной инъекцией) для купирования мышечных спазмов и нормализации двигательной активности. Циклодол стоит назначать под постоянным контролем врача, так как в большой дозировке он может провоцировать бредовые состояния и рвоту.
Попутно с медикаментозным лечением положительная динамика достигается при проведении очищения плазмы, что за 2-3 процедуры полностью устраняет экстрапирамидальное расстройство, ослабляется проявление акинезии, гипертонуса мышц, тремора, гиперкинезии. Проходит депрессивное состояние, тоска, эмоциональное состояние нормализуется.
Профилактика
Употребление нейролептических препаратов должно происходить под контролем лечащего врача, при строгом соблюдении доз и сроков приема. Профилактика нейролептического синдрома заключается в наблюдении за физическим и психическим состоянием пациента и контроле его жизненно важных функций.
Если же психическое расстройство, в отношении которого назначались нейролептики требует продолжения терапии после факта нейролептического синдрома в любой форме, то повторный курс можно возобновлять только с момента устранения симптомов ЗНС.
Кроме того, повторный курс нейролептических препаратов проводится только под клиническим контролем в условиях стационара. Это жизненно необходимо, так как поможет предотвратить рецидив нейролептического синдрома и избежать опасных для жизни осложнений.
Нейролептики - очень сильная группа препаратов, бесконтрольное употребление и самолечение может привести не только к угнетению работы мозга, нарушению ясности сознания и социальной закрытости, но и к летальному исходу.
Прогноз
Длительный прием нейролептиков часто в дальнейшем является причиной осложнений. Прогноз нейролептического синдрома осложняется еще и тем, что в большинстве случаев развивается вторичная форма заболевания, которая отличается тяжелым течением и преобладанием неврологических нарушений. Это приводит к злокачественному течению заболевания и может привести к летальному исходу.
Среди патологий, развивающихся на базе вторичного и злокачественного нейролептического синдрома зафиксированы случаи рабдомиолиза (истощения мышечных волокон и атрофии тканей), функциональные нарушения дыхания - случаи легочной эмболии, пневмонии аспирационного характера, отека легочной ткани, респираторного дистресс-синдрома. Также поражается пищеварительная система ( развитие печеночной недостаточности), сердечно-сосудистая (нарушение ритма, электрической проводимости сердца вплоть до его остановки), многоочаговые инфекции организма (заражение крови, инфекционные болезни мочеполовой системы), поражение нервной системы - развитие церебральной недостаточности.
Без надлежащего лечения первичный факт НС переходит в более тяжелую форму течения, но даже при правильном лечении не исключаются рецидивы. Поэтому заболевание требует четкого соблюдения медицинских предписаний и дополнительного ухода за человеком.
В настоящее время смертность от нейролептического синдрома оценивается в 5-11.6%. Смертность вызвана одним или более осложнениями (например, дыхательная недостаточность, сердечно-сосудистый коллапс, почечная недостаточность, аритмии, тромбоэмболии, ДВС). Почечная недостаточность является причиной смерти в 50% случаев.
 [70]
[70]

