Медицинский эксперт статьи
Новые публикации
Нейроретинит
Последняя редакция: 29.06.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
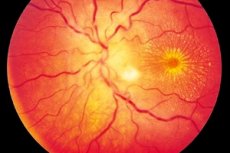
Нейроретинит представляет собой чаще односторонний (реже – двухсторонний) воспалительный процесс, для которого характерно поражение зрительного нерва и слоя ретинальных нервных волокон, ухудшение зрения, поражение наружной сетчатки и пигментного эпителия сетчатки. Точное происхождение заболевания неизвестно, хотя допускается причастность интоксикации к развитию воспаления. Нейроретинит является одной из форм неврита зрительного нерва, отличается медленно прогрессирующим течением и требует длительной терапии. [1]
Код по МКБ-10
Эпидемиология
Нейроретинит обнаруживается с примерной частотой от 1 до 5 пациентов на сотню тысяч населения. Среди всех офтальмологических заболеваний патология регистрируется менее чем в 3% случаев.
Во многих случаях нейроретинит завершается восстановлением зрительной функции, однако у 25% больных возникают необратимые последствия в виде потери или ухудшения зрения. Некоторым больным присваивается инвалидность.
Болеют примерно в равной степени мужчины и женщины любого возраста. Средний возраст заболевших – 25-35 лет. В большинстве случаев нейроретинит развивается на фоне другого инфекционно-воспалительного процесса в организме. [2]
Причины нейроретинита
Цитомегаловирусный нейроретинит развивается у пациентов, имеющих иммунные патологии – например, ВИЧ. Воспалительная реакция развивается в области глазного дна, далее распространяется на сетчатку. Если заболевание не было обнаружено вовремя, то в дальнейшем присутствует риск отслойки сетчатки.
Сифилисный нейроретинит является следствием третьей стадии сифилиса, когда возбудитель проникает во внутреннюю структуру глаза. Иногда патология развивается у младенцев: в таком случае нейроретинит становится результатом наследственной патологии.
Внутриутробно ребенку может передаваться и токсоплазмоз. Нейроретинит становится следствием такого поражения и возникает у человека спустя несколько лет после рождения.
Септический нейроретинит является осложнением гнойно-воспалительных процессов во внутренних органах.
Вирусное поражение возникает в результате тяжелого течения гриппа, герпеса и пр. В подобной ситуации чаще всего развивается легкая форма нейроретинита, которая проходит по мере купирования основного заболевания.
Иногда причинами становятся врожденные сосудистые патологии – например, геморрагический ретинит (болезнь Коатса, пигментный ретинит). Данные заболевания обусловлены патологическими изменениями в генах. [3]
Дополнительными причинами могут стать:
- попадание инфекции из других очагов в организме;
- травмы глаза;
- длительное воздействие ионизирующего излучения;
- регулярное воздействие ультрафиолета.
Факторы риска
Точные факторы развития нейроретинита не определены. Однако наиболее часто речь идет об инфекционных риногенных воспалительных процессах, при этом воспаления могут иметь разное происхождение: бактериальное, вирусное, грибковое, паразитарное, токсическое. В целом, любое острое или хроническое инфекционное заболевание теоретически может вызвать появление нейроретинита.
Помимо этого, патология может развиваться в рамках аутоиммунной реакции – в частности, у пациентов с ревматологическими болезнями. Несколько реже проблема обусловливается травматическим повреждением органов зрения.
Дополнительные факторы:
- Возраст – риски появления нейроретинита увеличиваются с возрастом (у пожилых людей заболевание отмечается чаще).
- Наследственная предрасположенность – некоторые провоцирующие патологии передаются по наследству.
- Вредные привычки, неправильное питание, нейропатологии.
- Сосудистые заболевания, гипертония, атеросклероз.
- Специфические заболевания (ВИЧ, сифилис и пр.).
- Сахарный диабет, пернициозная анемия, офтальмопатия.
Патогенез
Нейроретинит – это воспалительный процесс, затрагивающий зрительный нерв и слой ретинальных нервных волокон. Зрительный нерв представляет собой сегмент периферического нейрона зрительного пути. Его начало определяется в области глазного дна, а завершение – в средней черепной ямке. Он формируется осевыми цилиндрами ганглий сетчатки и представлен примерно 1 млн. нервных волокон. Нерв выходит из орбиты через зрительное отверстие, после чего оба нерва направляются к турецкому седлу. [4]
Развитие заболевания нейроретинита может быть вызвано, как острой, так и хронической инфекцией. Особенно часто первоисточниками становятся отоларингологические заболевания (гаймориты, синуситы и тонзиллиты), стоматологические патологии (пародонтиты или кариозные зубы), воспаления головного мозга и мозговых оболочек (менингиты – серозный, сифилитический или туберкулезный, энцефалиты – вирусный, риккетсиозный, бактериальный или протозойный), а также грипп, туберкулез, сифилис, рожа и пр. [5]
Из болезней внутренних органов патологическими источниками часто становятся заболевания почек и крови, аллергические процессы, сахарный диабет, подагра, коллагенозы, авитаминозы. Немалое значение имеют и интоксикации – к примеру, алкогольно-табачная, свинцовая, метаноловая. Большая процентная доля случаев нейроретинита имеет невыясненное происхождение. [6]
Симптомы нейроретинита
Для цитомегаловирусного нейроретинита характерны такие признаки:
- появление мелких пятнышек, мушек перед глазами;
- появление искристых вспышек (что особенно заметно в темное время суток);
- падение остроты зрения, формирование «слепых» участков;
- ухудшение периферической зрительной функции.
При сифилитическом нейроретините отмечается помутнение стекловидного тела, отечность сетчатки и зрительного нерва. Возможны кровоизлияния в сетчатку.
При септическом осложнении отмечается помутнение стекловидного тела, отек зрительного нерва, а в запущенных случаях развивается выраженное гнойное воспаление.
Нейроретиниты, связанные с патологическими изменениями в генах, часто сопровождаются нарушением цветового восприятия, размытостью видимого изображения, резким сужением зрительного поля, нарушенной пространственной ориентацией.
В целом, больные чаще всего озвучивают жалобы на резкое ухудшение зрительной функции, сужение и выпадение зрительных полей, нарушенное цветовосприятие (особенно сине-зеленого спектра). У многих пациентов отмечаются световые вспышки и боли в глазном яблоке. [7]
Осложнения и последствия
Нейроретинит может приводить к нарушениям зрения – от ухудшения до полной утраты зрительной функции, как на одном глазу, так и на двух. Зрение может резко ухудшаться на протяжении нескольких дней. Иногда достаточно 1-2 суток, чтобы больной утратил более 50% зрительного функционала.
Особенно страдает цветовое восприятие, однако пациент в течение длительного времени может этого не замечать или не придавать значения. У большинства больных нейроретинитом появляется внутриглазная боль, усиливающаяся во время движения глазными яблоками. Помимо этого, заболевание склонно к рецидивированию.
В процессе сдавливания или повреждения аксонов зрительного нерва происходит расстройство аксоплазматической транспортировки. Развивается отек зрительного нерва, волокно повреждается, способность видеть ухудшается, что при неправильном или запоздалом лечении может вызвать частичную или полную атрофию зрительного нерва. [8]
Диагностика нейроретинита
Диагноз нейроретинита устанавливается на основании офтальмологического осмотра. На первом диагностическом этапе доктор проводит опрос пациента, анализирует историю заболевания, уточняет результаты осмотра других специалистов (невропатолога, эндокринолога, нейрохирурга), выполняет полный офтальмологический осмотр и оценивает вероятность возможной симптоматики различных нейропатологий. При необходимости, назначает ряд дополнительных обследований и определяет дальнейшую схему лечения.
Обязательные анализы для постановки диагноза нейроретинита:
- общее исследование крови (для исключения хронического воспаления и системного аутоиммунного процесса);
- общее исследование мочи;
- биохимическое исследование крови с определением показателей глюкозы, АСТ, АЛТ;
- бактериологический посев из полости конъюнктивы с определением возбудителя и его чувствительности к антибиотикотерапии;
- исследование крови на сифилис (RW) и на ВИЧ способом ИФА;
- анализ маркеров гепатита В и С способом ИФА;
- анализ Ig A, M, G к вирусам простого герпеса, хламидиоза, цитомегаловируса, токсоплазмоза.
Дополнительно могут быть рекомендованы:
- исследование крови на С-реактивный белок;
- анализ крови на ревмопробы.
Инструментальная диагностика часто представлена такими основными диагностическими процедурами, как:
- визометрия – традиционный метод оценки остроты зрения;
- биомикроскопия – методика выявления помутнения хрусталика, очагового или диффузного помутнения стекловидного тела, кровоизлияний в стекловидном теле, клеток, экссудата, гипопиона;
- тонометрия – способ определения внутриглазного давления;
- офтальмоскопия – исследование изменений в заднем глазном сегменте, воспалительных фокусов, муфт вдоль сосудов, интраретинальных геморрагий, твердых отложений, макулярного отека, нейропатии, атрофических изменений зрительного нерва, характерных для хориоретинального воспаления;
- периметрия – оценка возможного сужения зрительного поля, выявление скотом, диагностика дисфункций центрального и периферического зрения;
- рефрактометрия – выявление нарушений глазной рефракции;
- рентгенография носовых пазух и грудной клетки – для исключения патологических процессов, которые могли бы послужить причиной развития нейроретинита.
По показаниям могут быть назначены биомикроскопия глазного дна, гониоскопия, осмотр периферии глазного дна, офтальмохромоскопия, электроретинограмма, ультразвуковое исследование глазного яблока и сосудов головного мозга, оптическая когерентная ретинотомография, флюоресцентная ангиография, рентгенограмма орбиты и черепа в разных проекциях.
Часто применяют регистрацию вызванных зрительных потенциалов, что необходимо для оценки состояния зрительного нерва и дифференциальной диагностики нейроретинита от функциональных и органических зрительных расстройств. [9]
Дифференциальная диагностика
|
Патология |
Основание для дифференциальной диагностики нейроретинита |
|
Вторичный центральный хориоретинальный дистрофический процесс |
Имеются данные о перенесенных глазных воспалениях. Присутствует центральная скотома в зрительном поле. |
|
Возрастной дегенеративный процесс в макуле |
Присутствует центральная скотома в зрительном поле, отмечается падение остроты зрения. |
|
Пигментный ретинит |
Отмечаются дефекты в зрительном поле, падение остроты зрения. В ходе офтальмоскопии обнаруживаются различные патологические очаги в области сетчатки. |
|
Опухоли хориоидеи |
Имеется падение остроты зрения, а в ходе офтальмоскопии обнаруживается очаг с нечеткими очертаниями, вдающийся. |
|
Хориоретинопатия, центрального серозного характера |
Отмечается резкое ухудшение зрения, иногда связанное с вирусным заболеванием. |
|
Эпителиопатия, острый плакоидный мультифокальный тип |
Зрение снижается после вирусного заболевания, отмечаются парацентральные или центральные скотомы. Могут обнаруживаться фотопсии, метаморфопсии. |
|
Геморрагии субретинального и субхориоидального типа |
Зрение снижается резко, появляется скотома в зрительном поле. В ходе офтальмоскопии обнаруживается очаг с нечеткими очертаниями. |
|
Отслойка сетчатки по геморрагическому типу |
Зрение снижается резко, появляется скотома в зрительном поле. В ходе офтальмоскопии обнаруживается патологический очаг в области сетчатки. |
К кому обратиться?
Лечение нейроретинита
Консервативная терапия может включать в себя различные лекарственные средства, что зависит от причины развития нейроретинита.
При необходимости расширения зрачка назначают циклоплегические и мидриатические препараты:
- 1% тропикамид – по 2 кап. дважды в день, на протяжении недели;
- 1% фенилэфрин по 2 кап. дважды в день на протяжении недели.
Глюкокортикостероиды используют с целью блокирования воспалительной реакции при нейроретините, уменьшения проницаемости капилляров, угнетения выработки простагландинов, замедления процессов пролиферации:
- 0,1% дексаметазон по 2 кап. 4-5 раз в день;
- 0,4% дексаметазон один раз в сутки по 1,2-2 мг под конъюнктиву или по 2-2,8 мг парабульбарно;
- преднизолон 5 по 30-80 мг в сутки внутрь (по утрам) с дальнейшим постепенным снижением дозы в течение 10 суток (показано при регулярно рецидивирующем нейроретините, системных патологиях);
- метилпреднизолон по 250-1000 мг ежедневно внутривенно-капельно на протяжении 4-5 суток (если местное лечение оказывается неэффективным, либо имеется тяжелое хориоретинальное воспаление с нарастающей угрозой утраты зрительной функции, либо при двустороннем нейроретините, связанном с системными патологиями).
При нейроретините, обусловленном инфекционными процессами, показана антибиотикотерапия:
- 0,3% Тобрамицин по 2 кап. 5 раз в день;
- 0,3% Ципрофлоксацин по 2 кап. 5 раз в день на протяжении недели;
- Левофлоксацин или Моксифлоксацин по 2 кап. 5 раз в день на протяжении недели;
- Ципрофлоксацин по 250-500 мг ежедневно внутрь на протяжении недели;
- Амоксициллин по 250-500 мг ежедневно внутрь на протяжении двух недель;
- Клиндамицин по 150 мг внутрь 4 раза в сутки на протяжении 1-2 недель;
- Цефтриаксон по 1 г ежедневно в виде внутримышечных инъекций, курсом 1-2 недели;
- 30% Линкомицин по 600 мг дважды в день в виде внутримышечных инъекций, курсом в 1 неделю.
Если нейроретинит спровоцирован вирусным заболеванием, назначают противовирусную терапию:
- Ацикловир по 200 мг 5 раз в день в течение недели;
- Валацикловир по 500 мг трижды в сутки в течение недели.
Если нейроретинит вызван грибковым возбудителем, то уместна противогрибковая терапия:
- Кетоконазол по 200 мг дважды в день внутрь, в течение 1-2 недели;
- Флуконазол по 150 мг дважды в день на протяжении 10 дней.
При сочетании нейроретинита с повышенным внутриглазным давлением назначают диуретические средства:
- Фуросемид по 40 мг ежедневно в течение трех дней подряд;
- Фуросемид 1% по 2 мл в виде внутримышечных инъекций ежедневно в течение 2-3 дней.
Для блокировки воспалительной реакции показаны нестероидные противовоспалительные препараты:
- Диклофенак натрия по 25-75 мг ежедневно внутримышечно курсом в 5 дней;
- Мелоксикам по 15 мг ежедневно в виде внутримышечных инъекций курсом в 5 дней;
- Индометацин по 25 мг трижды в сутки внутрь на протяжении 2-х недель.
В сложных случаях нейроретинита, при системных и часто рецидивирующих патологиях, отсутствии положительного ответа от глюкокортикостероидов возможно назначение антиметаболитов (Метотрексат, 5-фторурацил в субтеноновое пространство). [10]
Эффективность лечения оценивается по следующим показателям:
- улучшение зрения;
- устранение воспалительной реакции;
- рассасывание инфильтрата;
- снижение выраженности предметного искажения, фотопсии, скотом.
Хирургическая помощь при нейроретините не показана.
Профилактика
Профилактические мероприятия следует проводить всем людям, имеющим склонность к развитию нейроретинита (в том числе и при генетической предрасположенности к патологии):
- регулярно обследоваться и консультироваться у специалистов-офтальмологов;
- избегать травм головы и органов зрения;
- не заниматься самолечением любых инфекционных заболеваний (в том числе и обычной простуды);
- поддерживать физическую активность, избегать гиподинамии;
- отказаться от вредных привычек;
- питаться разнообразно, сбалансированно;
- не переутомлять глаза, избегать длительного пребывания перед экраном компьютера или гаджетов;
- достаточно отдыхать, спать не меньше 7-8 часов в сутки;
- регулярно сдавать анализы крови и мочи для оценки показателей;
- часто гулять на свежем воздухе;
- избегать деятельности, сопряженной с чрезмерными зрительными нагрузками;
- регулярно посещать стоматологию, предупреждать развитие кариеса, пародонтита.
Кроме этого, для предупреждения нейроретинита рекомендуется использовать солнцезащитные очки для защиты сетчатки от ультрафиолета, периодически проверяться у специалистов для устранения факторов риска.
Прогноз
Прогноз зависит преимущественно от первопричины нейроретинита – то есть, от течения основной патологии. Некоторые легкие воспалительные процессы купируются самостоятельно, а зрение возвращается через несколько недель (месяцев). При условии отсутствия динамически нестабильных и системных заболеваний (соединительнотканных патологий) зрительная функция может восстановиться, однако часто проблема приобретает рецидивирующий характер, с поражением того же, либо другого глаза.
Для оптимизации прогноза следует своевременно проводить лечение острых и рецидивирующих патологических процессов, исключить вредные привычки, регулярно посещать профильных специалистов и проводить профилактические осмотры. [11]
Если нейроретинит переходит в хроническую форму, то риск появления осложнений и неблагоприятных последствий резко повышается.

