Медицинский эксперт статьи
Новые публикации
Рентген голеностопного сустава
Последняя редакция: 23.04.2024

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
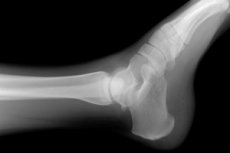
Наиболее широко применяемым неинвазивным диагностическим методом для обнаружения врожденных и приобретенных патологических изменений в костной и суставной ткани является визуализация их анатомии с помощью рентгеновских лучей. Дефекты, появившиеся в структуре скелета стопы и/или лодыжки, позволяет выявить рентген голеностопного сустава, поскольку деструктурированные и здоровые ткани по-разному поглощают проходящие через них рентгеновские лучи, что отражается на проекционном изображении данного участка тела.
Показания
Назначается в рамках диагностического исследования пациентам с травмами голеностопного сустава при подозрении на переломы и вывихи, а также – с жалобами на боли и другие дискомфортные ощущения данной локализации, которые могут свидетельствовать о воспалительных, дистрофических и онкологических патологиях.
Больным с установленными поражениями суставной и/или костной ткани голеностопа рентгенография проводится для контроля эффективности лечения.
Техника проведения рентгена голеностопного сустава
Немного анатомии: сустав, соединяющий кости голени и стопы, имеет достаточно сложное строение – система хрящей и мышц соединяет три кости: большую и малую кости голени и надпяточную (таранную) кость стопы.
Клинические признаки повреждений голеностопа очень напоминают симптомы, которые возникают при деструктивных изменениях таранно-пяточного и таранно-ладьевидного сустава, а также – надпяточной и пяточной кости. Поэтому рентгенограммы выполняют в двух или трех проекциях, чтобы можно было хорошо рассмотреть данные анатомические структуры.
Прямая тыльная проекция обеспечивает хороший обзор узла надпяточной кости и части берцовых; тыльная – с разворотом стопы вовнутрь позволяет рассмотреть межберцовый синдесмоз (сочленение); боковая – тыльные стороны берцовых костей, большой и малой.
Для реализации исследования в боковой проекции пациента размещают на столе в положении лежа на боку со стороны пораженной конечности, ее пр и эжтом слегка сгибают в тазобедренном и коленном суставе. Здоровую конечность максимально подтягивают к груди, чтобы не мешала обзору.
Для реализации рентгенографии в прямой тыльной проекции пациента укладывают на спину, сгибая не поврежденную ногу в коленном суставе и подтягивая ее к телу. Стопу больной ноги располагают пяткой над кассетой под прямым углом к столу, выходное отверстие рентгеновского аппарата направляют на голеностопный сустав.
Для контроля состояния межберцового сочленения в том же положении больного поворачивают стопу вовнутрь, угол поворота примерно 30 градусов. Чтобы стопа не заваливалась вниз, под нее подкладывают подушечку.
Нормальные показатели
Данный диагностический метод помогает выявить разнообразные повреждения суставной и костной ткани голеностопа:
- травмы – закрытые и открытые переломы костей данной локализации, в том числе трещины, полные и неполные смещения кости в суставе (вывихи, подвывихи);
- воспалительные процессы – артрит, остеомиелит, синовит, бурсит;
- дегенеративные изменения, деформации костной и суставной ткани, вызванные нарушением метаболических процессов – подагра, артроз, артропатии;
- другие врожденные и приобретенные конституциональные нарушения суставных элементов.
Описание рентгена голеностопного сустава
Врач-рентгенолог описывает видимые структурные изменения строения соединения костей голени и стопы, делая диагностическое заключение. Как эталон используется норма голеностопного сустава на рентгене.
Для правильных пропорций структурных элементов голеностопа характерны равномерная высота суставной щели – прямая, которую можно провести через центр отделенного закругления большой берцовой кости, как правило, должен пересекать центр узла надпяточной кости (между ее возвышенностями). Подвывих голеностопа на рентгене обычно выглядит как клиновидная форма суставной щели. Правда, такая анатомическая особенность в редких случаях также бывает вариантом нормы, тогда аналогичное строение данного элемента должно быть на обеих конечностях.
Критерием правильного расположения ноги больного в прямой тыльной проекции являются отдаленные участки берцовых костей, надпяточная кость и рентгеновская суставная щель, внешний вид которой напоминает букву «Г».
На прямой тыльной проекции надпяточная кость отображается не полностью. Четко виден ее узел, который должен выглядеть как неправильный четырехугольник с хорошо просматривающимися верхней и боковыми сторонами. Верхняя сторона надпяточной кости горизонтально расположенная, слегка прогибающаяся посередине, видны медиальная и латеральная возвышенность, а также разделяющая их бороздка. Пластина, смыкающая поверхности суставов данного соединения, должна быть четкая и тонкая.
В этой проекции хорошо виден латеральный отросток. Абрис пластинки должен равномерно переходить в его контур, покрытый суставной хрящевой тканью, увеличивающей площадь лодыжечной поверхности блока. Структура его губчатая. Все это приводит к тому, что переломы заднего (латерального) отростка – интрасуставные.
Для более тщательного изучения латерального отдела суставной щели голеностопа рассматривается снимок с поворотом стопы вовнутрь. На нем щель просматривается по всей ее длине как выгнутое лентообразное просветление, форма которого напоминает букву «П».
На этом же изображении четче можно рассмотреть межберцовый синдесмоз, его ширина в норме должна составлять от четырех до пяти миллиметров. Максимально допустимые колебания этого показателя от двух до девяти миллиметров. Ширина мягких тканей, распределенных по латеральной и медиальной поверхностям должна быть равномерной, а их объем невелик.
Тыльный отдел дальнего закругленного окончания (эпифиза) большой берцовой кости, который в хирургии часто называют третьей (задней) лодыжкой, одно из наиболее вероятных локализаций перелома, часто сочетающегося с нарушениями целостности медиальной и/или латеральной лодыжек.
В пяти-шести миллиметрах вверх над верхушкой контурной линии медиальной лодыжки на фоне губчатого образования видна горизонтальная линия – очертание выемки ее тыльного отдела. Медиальный участок дистального мета- и диафиза малой берцовой кости наслаивается в данном виде на латеральный участок дальнего мета- и эпифиза большой берцовой. Это область повышенной нагрузочной интенсивности, на котором достаточно часто встречаются переломы – нарушения целостности кости, которые нетрудно разглядеть на снимке даже неспециалисту. Свежие травмы в виде трещин и вдавлений костей обычно плохо визуализируются, они лучше визуализируются спустя несколько суток после получения травмы.
Специфичным признаком вывихов является смещение костей, а увеличение расстояния между поверхностями костей – для растяжения и травм связок.
Остеопороз, развивающийся по причине дефицита кальция, заметен по увеличивающейся разреженности (прозрачности) кости в центре и уплотнению костных границ.
Остеомиелит голеностопного сустава на рентгене можно выявить уже примерно через неделю от начала заболевания. На начальных стадиях уже визуально не разграничиваются перегородки между мышцами и фасциями, хорошо заметные на снимке здорового человека. Также не заметна граница, разделяющая мышечную структуру и подкожную клетчатку, возрастает насыщенность и объем мягких тканей. Ключевыми признаками заболевания являются остеонекроз – гибель клеточной ткани кости, секвестры – отторжение некротизировавших участков.
Артроз голеностопного сустава на рентгене выглядит как модификация толщины хрящевого слоя и промежутка между костными строениями, а также – по изменениям конфигурации замыкательных пластинок. Суставная щель оказывается неравномерно суженой и деформированной. Заметны разрастания костной ткани по краю суставов – остеофиты, уплотнения костной ткани на границе с хрящевой. Также на рентгенограммах хорошо виден кальциноз связок.
Артрит на рентгенограмме характеризуется расширением суставной щели – последствия воспалительного выпота в полость сустава.
Опухоли костной, суставной и мягких тканей визуализируются как формирования без четкого контура, выходящие за пределы нормальной структуры. Характерны деструктивные изменения, окружающие новообразование.
Осложнения после процедуры
Процедура неинвазивная и абсолютно не травматичная, проходит без последствий, если соблюдать определенные правила, в частности, не делать рентгенографию чаще одного раза в полгода. Допустимая лучевая нагрузка на организм не должна превышать 5мЗв. Зв – это зиверт, количество энергии, поглощенное организмом при облучении. При разных видах рентгенографии оно разное. Более современное оборудование наносит меньший ущерб организму пациента.
Главное осложнение после процедуры – превышение допустимого порога облучения.
Постоянные противопоказания к обследованию – это тяжелые психические заболевания, становящиеся помехой для выполнения правил безопасности и наличие металлических протезов в обследуемой области.
Временными являются беременность (рентген будущим мамам делают только в случае крайней необходимости, накрывая живот свинцовым фартуком) и тяжелое состояние пациента, которому необходимы реанимационные меры.
Больному для дополнительной диагностики могут быть назначены другие ее виды (УЗИ, МРТ, КТ), позволяющие дополнительно уточнить диагноз.
Уход после процедуры
Специальный уход после процедуры не требуется. Отзывы о рентгенографии самые благоприятные. При выполнении всех правил пациенту достаточно быстро и недорого устанавливают точный диагноз и назначают лечение.
 [13]
[13]

