Медицинский эксперт статьи
Новые публикации
Рассекающий остеохондрит
Последняя редакция: 12.03.2022

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
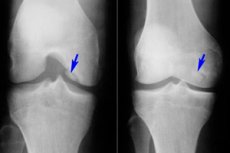
Среди множества различных заболеваний опорно-двигательного аппарата относительно редко встречается рассекающий остеохондрит – заболевание, представляющее собой ограниченную форму асептического некроза субхондральной костной пластинки. Патология характеризуется отделением небольшого хрящевого элемента от кости и смещением его в суставную полость.
Рассекающий остеохондрит впервые был описан в XIX веке доктором Педжетом – британским хирургом и патологоанатомом. Тогда заболевание назвали «скрытым некрозом». Нынешнее название рассекающего остеохондрита патология приобрела немного позже – в конце того же XIX столетия: данный термин ввел немецкий хирург Франц Кениг.
Заболевание чаще всего поражает коленный сустав, но может развиваться и в других суставах, вне зависимости от их размеров. [1]
Код по МКБ-10
Эпидемиология
Рассекающий остеохондрит встречается всего лишь в 1% случаев суставных заболеваний. Патология чаще всего диагностируется у мужчин молодого возраста (преимущественно у спортсменов), но может возникать и у детей. Соотношение заболевших мужчин и женщин – 2:1. Примерно у каждого четвертого больного болезнь является двусторонней.
Рассекающий остеохондрит в 85% случаев поражает внутренний мыщелок бедренной кости – развивается болезнь Кенига. В 10% случаев страдает наружный мыщелок, в 5% надколенник (развивается болезнь Левена). [2]
Общая частота встречаемости патологии – 15-30 случаев на сотню тысяч населения. [3] Средний возрастной диапазон заболевших – 10-20 лет. [4]
В детском возрасте патология протекает более благоприятно: выздоровление наступает в результате медикаментозной терапии. Взрослым пациентам зачастую требуется оперативное вмешательство.
Причины рассекающего остеохондрита
Наиболее распространенной причиной развития рассекающего остеохондрита является травма, повреждение, избыточное сдавливание. При указанных воздействиях происходит ухудшение кровоснабжения тканей внутри сустава (ишемия). Такие процессы, в свою очередь, вызывают постепенный некроз костного фрагмента, который со временем отделяется.
Точные причины появления заболевания неизвестны. Специалисты считают, что патология – это результат влияния сразу нескольких факторов. Так, наиболее вероятная причина – это травма, прямое или косвенное повреждение сустава. Дополнительными факторами могут стать:
- наследственная предрасположенность;
- генетические заболевания;
- индивидуальные особенности анатомии;
- обменные нарушения;
- неправильное созревание скелетной системы.
Уже имеющийся рассекающий остеохондрит может усугубляться дальнейшими суставными нагрузками. В частности, от патологии наиболее страдают люди, которые активно занимаются спортом, таким как баскетбол или футбол, теннис, тяжелая атлетика, биатлон, толкание ядра, гимнастика или борьба. В группу риска также входят лица, профессиональная деятельность которых связана с постоянным выполнением однотипных повторяющихся движений, оказывающих избыточное влияние на суставную функцию. [5]
Факторы риска
Происхождение рассекающего остеохондрита на данный момент изучено недостаточно. Среди факторов, способствующих появлению и развитию заболевания, можно выделить такие:
- локальные некротические процессы в субхондральной костной пластине;
- повторяющиеся суставные травмы, в том числе экзогенного характера (ушибленные травмы) и эндогенного (импичмент-синдром, который развивается при внутренней ротации сустава, а также привычные вывихи, хроническая суставная нестабильность, застарелые повреждения);
- нарушенная энхондральная оссификация;
- эндокринные заболевания;
- генетическая предрасположенность (анатомические дефекты суставного строения, врожденные аномалии субхондрального слоя и пр.);
- недостаточное кровообращение, нарушение трофики костно-хрящевой ткани, ишемические нарушения;
- чрезмерные регулярные нагрузки на сустав.
Многие авторы предполагают семейное наследование, даже описывая его как легкую форму скелетной дисплазии с сопутствующим низким ростом. [6], [7] Однако, оспаривая доказательства семейной наследственности, Петри [8] сообщил о рентгенографическом обследовании родственников первой степени родства и обнаружил только 1,2% с острым рассекающим остеохондритом.
Патогенез
Патогенетический механизм развития рассекающего остеохондрита на сегодняшний день недостаточно изучен. Имеется несколько теорий, которые рассматриваются специалистами, как основные. Однако ни одна из них пока официально не подтверждена. Тем не менее, рассмотрим их по отдельности:
- Воспалительный процесс.
Некоторые исследователи описывали воспалительные изменения в гистологическом материале больных рассекающим остеохондритом. При детальном микроскопическом анализе обнаруживались некротические, неспецифические, асептические признаки воспаления, однако в некоторых биоматериалах такие изменения все же отсутствовали. [9]
- Острое травматическое повреждение.
Были описаны случаи развития рассекающего остеохондрита, как следствия хронической или острой травмы, вызвавшей ишемические процессы с формированием свободных костно-хрящевых элементов.
- Повторные травмы.
Повторные микроповреждения могут стать провоцирующим фактором заболевания, что особенно характерно для детского возраста. [10], [11]
- Генетическая предрасположенность.
Имеются данные о существовании наследственной предрасположенности к развитию суставных патологий. В частности, у некоторых пациентов отмечались анатомические особенности, способствующие появлению данной проблемы. [12]
- Ишемические процессы.
Теория причастности ишемии или ухудшения сосудистой трофики в пораженной зоне существовала давно. Многие случаи указывали на дефицит сосудистой сети, слабое артериальное разветвление в области патологии. [13], [14]
В настоящее время рассекающий остеохондрит рассматривается как приобретенное поражение субхондральной кости, характеризующееся разной степенью резорбции и секвестра костной ткани с возможным вовлечением суставного хряща через отслоение, не связанное с острым костно-хрящевым переломом нормального хряща. [15]
Симптомы рассекающего остеохондрита
Клиническая симптоматика при рассекающем остеохондрите неспецифична и может отличаться у разных больных. Пациенты детского и подросткового возраста чаще жалуются на диффузные боли в пораженном суставе: непостоянные, иногда – перемежающиеся, острые, сопровождающиеся блокировкой движения в суставе и его отеком.
При нестабильности отделившегося элемента отмечается неустойчивость, блокировка и хруст. При осмотре обращает на себя внимание ограничение нагрузки на пораженный сустав. Пальпация сопровождается болью. Продолжительно существующее заболевание может проявляться атрофическими изменениями ведущей мускулатуры.
Первые признаки рассекающего остеохондрита у взрослых и детей практически не отличаются: обычно это небольшая ноющая болезненность или дискомфорт, который усиливается при двигательной активности и суставной нагрузке. По мере прогрессирования патологии болевой синдром нарастает, сустав становится отечным, появляются пальпаторные боли.
После отслойки некротизированного фрагмента появляются жалобы на регулярное похрустывание и появление двигательного «заедания», что объясняется появлением помехи во время движения поверхностей сустава. Могут возникать блокирования – так называемое суставное «заклинивание», которое проявляется острой болью и невозможностью осуществить задуманное движение.
Патология может нарастать и усугубляться в течение нескольких лет – 2-х, 3-х, а иногда и десяти или более. Основными симптомами могут стать:
- боли (ноющие или острые); 80% пациентов обычно испытывают легкую боль в течение в среднем 14 месяцев и легкую или легкую хромоту после физической активности [16]
- отек;
- двигательное похрустывание;
- ограничение двигательной способности;
- суставная блокировка;
- нарастающая хромота (при поражении суставов нижних конечностей);
- мышечные атрофические процессы.
Рассекающий остеохондрит у детей
Причины появления рассекающего остеохондрита в детском возрасте так же не ясны. Однако прогноз у маленьких детей более оптимистичен, нежели у взрослых.
Заболевание чаще регистрируется у мальчиков 10-15 лет, однако болезнь может поражать и 5-9-летних малышей. В большинстве случаев по мере взросления нарушение сглаживается.
Основные симптомы появления проблемы у ребенка:
- беспричинная боль (чаще в колене), усиливающаяся при двигательной нагрузке;
- отек и блокировка сустава.
Указанные признаки требуют срочной диагностики – в частности, рентгенографии, МРТ, КТ.
Благоприятное течение рассекающего остеохондрита – не повод не проводить лечение. Для начала врач советует пациенту полностью исключить физические нагрузки на пораженную конечность. Если заболевание поражает нижние конечности, ребенку выписывают костыли, с которыми он ходит в течение нескольких месяцев (обычно – до полугода). Дополнительно подключаются физиотерапия и ЛФК.
Если в течение указанного времени улучшения не произошло, то только в этом случае назначают оперативное вмешательство:
- артроскопическую мозаичную хондропластику;
- реваскуляризирующую остеоперфорацию.
Стадии
По информации, полученной в ходе рентгенологических исследований, определяют такие стадии патологического процесса при рассекающем остеохондрите:
- Формирование некротического очага.
- Необратимая фаза ограничения некротического участка, диссекции.
- Неполное отделение некротически-ограниченного элемента.
- Полное отделение костно-хрящевого элемента.
Кроме вышеуказанной классификации, выделяют стадии, в зависимости от эндоскопической картины рассекающего остеохондрита:
- Интактность гиалинового хряща, при пальпации обнаруживается мягкость и отечность.
- Хрящ отделяется и разрывается по периферии некротического очага.
- Некротически-измененный элемент частично отделяется.
- Формируется нишеобразный кратер в пораженном участке, присутствуют свободные внутрисуставные элементы.
Болезнь Кенига подразделяют на такие стадии:
- Хрящ размягчается, при этом целостность его не нарушается.
- Часть хряща отделяется, отмечается стабильность.
- Хрящ некротизируется, нарушается непрерывность.
- Формируется свободный элемент, локализованный в образованной дефекте, либо за ним.
Формы
Патологию рассекающего остеохондрита подразделяют на взрослую и ювенильную (развивающийся у детей и подростков).
Классификация, в зависимости от локализации патологического процесса:
- Рассекающий остеохондрит коленного сустава представляет собой ограниченный субхондральный асептический некроз суставной костной поверхности. Частота распространенности заболевания – 18-30 случаев на сотню тысяч пациентов. Поражается преимущественно нагружаемый хрящевой участок, которым становится латеральный сегмент медиального мыщелка бедренной кости, возле межмыщелковой вырезки (внутренний или наружный мыщелок, надколенник). Рассекающий остеохондрит надколенника обладает наиболее неблагоприятным прогнозом, поскольку сложно поддается лечению. Рассекающий остеохондрит медиального мыщелка бедренной кости иначе называют болезнью Кенига. [17], [18]
- Рассекающий остеохондрит таранной кости возникает у детей 9-16 лет и представляет собой остеохондропатию таранной кости, с асептическим некрозом и повреждением суставного хряща. Другие названия патологии – болезнь Диаза, или рассекающий остеохондрит голеностопного сустава. Этиология заболевания неизвестна. При отсутствии лечения формируются грубые дефекты суставного хряща. [19]
- Рассекающий остеохондрит плечевого сустава представляет собой поражение головки мыщелка плечевой кости в центральном или передне-наружном отделах. Заболевание встречается редко, обнаруживается преимущественно у подростков; иначе его называют болезнью Паннера. Ещё реже обнаруживаются случаи поражения головки лучевой кости, локтевого отростка и ямки. [20]
- Рассекающий остеохондрит тазобедренного сустава поражает головку бедренной кости. Болезнь долгое время может иметь минимальные клинические и рентгенологические проявления, однако со временем изменения конфигурации суставных поверхностей становятся выраженными, движения в суставе становятся болезненными или блокируются. Наиболее часто патология начинает свое развитие в детском возрасте.
Осложнения и последствия
Наиболее неблагоприятным осложнением рассекающего остеохондрита считается развитие деформирующего артроза с двигательной блокировкой сустава и нарушением оси пораженной конечности.
Измененная механическая и биологическая составляющая, обусловленная асептическим некрозом костной пластинки и появлением свободных внутрисуставных элементов, приводит к образованию деформирующего артроза с поражением гиалинового хряща. Такое осложнение характерно для рассекающего остеохондрита коленного сустава, бедренной и большой берцовой костей. Первые признаки усугубления патологического процесса: усиление болей, хромота (особенно при ходьбе вниз по ступенькам). Возникают суставные блокировки, ощущение постороннего тела внутри сустава.
Прогрессирование патологии приводит к таким последствиям:
- развитие контрактуры и появление крепитации;
- искривление суставных контуров, обусловленное нарушениями в костной ткани и утратой хряща, а также гипотрофией мускулатуры;
- сужение суставной щели;
- появление костных наростов по краям щели.
На поздних стадиях заболевания больной теряет возможность полного выпрямления конечности в пораженном суставе, в итоге конечность (особенно нижняя) деформируется. Рентгенологически отмечается деформация и склерозирование суставных поверхностей, субхондральный некроз, значительное сужение суставной щели, обширные костные наросты, свободные внутрисуставные фрагменты.
Диагностика рассекающего остеохондрита
Диагностические мероприятия начинают с опроса и осмотра пациента. Для рассекающего остеохондрита характерны жалобы на боль, блокирование в суставе, похрустывание и щелчки, ограниченный двигательный объем. Больной может указывать на перенесенные ранее обменно-дистрофические патологии, травмы, внутрисуставное введение медикаментов.
В ходе осмотра врач отмечает:
- суставное блокирование или резкое двигательное ограничение;
- пощелкивание, крепитацию.
Пальпаторно определяется суставная боль и деформации.
Лабораторные анализы назначаются в составе общего и дифференциального обследования организма:
- общеклинический анализ крови с определением лейкоцитарной формулы;
- определение СОЭ;
- фибриноген;
- антистрептолизин О;
- уровень мочевой кислоты в сыворотке;
- С-реактивный белок (количественный метод);
- ревматоидный фактор;
- антинуклеарный фактор на HEp-2-клетках;
- уровень антител к экстрагируемому ядерному антигену.
Лабораторная диагностика необходима для исключения артритов, системных аутоиммунных заболеваний, ревматоидного артрита, синдрома Шегрена и пр.
Инструментальная диагностика представлена, в первую очередь, магнитно-резонансной томографией. Экспериментально доказано, что МРТ является наиболее предпочитаемым методом диагностики рассекающего остеохондрита, так как позволяет оценить размеры очага и состояние хряща и субхондральной пластинки, определить степень распространения костномозговой отечности (повышается интенсивность сигнала), обнаружить свободный элемент в суставе, проследить динамику патологического процесса. Помимо этого, МРТ помогает рассмотреть состояние других суставных структур: менисков, связок, синовиальных складок и пр. [21]
Ультразвуковая диагностика и прочие методы исследования не предоставляют полной информации и заболевании. Обычная рентгенография и компьютерная томография неинформативны на начальных стадиях рассекающего остеохондрита (2-4 недели). Эти методы могут использоваться только для уточнения некоторых моментов после МРТ.
Дифференциальная диагностика
|
Патология |
Основные отличия от рассекающего остеохондрита |
|
Деформирующий остеоартроз |
Остеофиты и оссифицированные участки связок часто имеют вид внутрисуставных свободных элементов. Тем не менее, обычно они неправильной формы, имеют острые края. Отсутствует также дефект мыщелка. |
|
Хондроматоз |
Отсутствует характерный кратер в эпифизе большеберцовой или бедренной кости. Хондромные тела фасолевидные, их численность достигает или даже превышает 10. |
|
Липоартрит (болезнь Гоффа) |
Имеется структурное изменение инфапателлярного или супрапателлярного липидного тела, которое уплотняется и может провоцировать признаки защемления. Рентенологические и магнитно-резонансные методы позволяют провести дифференциальную диагностику. |
|
Перелом внутри сустава |
Внутрисуставной отделившийся элемент травматического происхождения обладает неправильной формой, неровными очертаниями. Отсутствует характерный кратер. |
|
Ошибочная интерпретация без суставной патологии |
В некоторых случаях неопытные специалисты принимают сесамовидную кость сухожилия икроножной мускулатуры за внутрисуставной отделившийся фрагмент. За характерный кратер латерального мыщелка бедренной кости иногда принимают подхрящевое просветление – один из вариантов нормального анатомического строения сустава. |
Лечение рассекающего остеохондрита
Лечение направляют на улучшение трофики костно-хрящевых элементов и фиксацию отделившихся частей. При помощи артроскопии визуализируют локализацию и масштабы повреждения, определяют степень отслойки. Если изначально эффективность консервативного лечения ставится под сомнение, назначают хирургическое вмешательство.
Рассекающий остеохондрит, который сопровождается характерной симптоматикой, но не имеет явного отрыва костно-хрящевого элемента, лечат с помощью остеохондроперфоративного метода, с применением спиц Киршнера.
Консервативное лечение применимо только на начальных стадиях развития рассекающего остеохондрита. Практикуют физиотерапевтическое лечение на фоне разгрузки пораженного сустава на срок до полутора лет. На протяжении этого времени пациенту полностью запрещается заниматься спортом. Для ходьбы больной использует костыли, с исключением нагрузки на пораженную конечность. После стихания болей назначается лечебная физкультура, предполагающая несиловые занятия, для предупреждения мышечной атрофии. [22]
Лекарства
Если обнаруживается внутрисуставной воспалительный процесс, назначается антибиотикотерапия. Наиболее вероятно применение Цефазолиена или Гентамицина. Ванкомицин подходит при выявлении золотистого стафилококка, резистентного к Метициллину.
Для обезболивания используют нестероидные противовоспалительные средства. Если у больного имеются противопоказания к приему таких средств (язва, желудочные кровотечения), то препаратом выбора становится Парацетамол. При сильных болях могут быть показаны опиоидные анальгетики.
|
Антибиотики |
|
|
Цефазолин |
Средняя суточная дозировка составляет 1-4 г, в виде внутривенных или внутримышечных инъекций. Препарат не используют при повышенной чувствительности к цефалоспориновым и бета-лактамным антибиотикам. |
|
Гентамицин |
Стандартная суточная дозировка препарата составляет 3 мг/кг веса внутримышечно или внутривенно в 2-3 введения. Продолжительность терапии – 7 дней. Препарат обладает ототоксичностью. |
|
Ванкомицин |
Назначается индивидуально, с учетом терапевтических показаний. Вводят внутривенно капельно. Быстрое введение может спровоцировать ряд побочных эффектов, в том числе анафилактический шок, одышку, сердечную недостаточность. |
|
Опиоидные обезболивающие средства |
|
|
Трамадол |
Разовая доза препарата (внутривенная или пероральная) – 50-100 мг. Максимально возможное суточное количество препарата – 400 мг. Термин лечения – 1-3 дня. |
|
Тримеперидин |
Вводится внутримышечно, внутривенно в виде 1% раствора, в количестве 1 мл в сутки. Длительность применения – 1-3 суток. |
|
Нестероидные противовоспалительные препараты |
|
|
Кетопрофен |
Принимают внутрь по 200-300 мг в сутки за 2-3 приема, либо вводят внутримышечно по 100 мг 1-2 раза в сутки. Возможные побочные эффекты: диспепсия, гастрит, кожные высыпания. |
|
Кеторолак |
Однократная доза препарата – 10 мг. Предельная суточная дозировка – 40 мг. Длительность курса не может превышать 5 суток. Возможно также внутримышечное или внутривенное введение в минимально эффективных дозах. Возможные побочные эффекты: боль в животе, понос, стоматит, холестаз, головная боль. |
|
Парацетамол |
Назначают по 0,5-1 г до 4-х раз в сутки, в течение 3-5 дней. Препарат хорошо переносится и редко вызывает развитие побочных эффектов. Исключение: аллергия на Парацетамол. |
Физиотерапевтическое лечение
Физиотерапия чаще применяется на этапе реабилитации после оперативного вмешательства по поводу рассекающего остеохондрита. Предпочтение отдается следующим процедурам:
- локальное воздействие криотерапии (курсовое лечение включает в себя до 10 процедур);
- УФО-терапия (длительность курса – 10 дней по одной процедуре ежедневно);
- магнитотерапия (курсовое лечение включает в себя от пяти до десяти сеансов);
- УВЧ-терапия (7-10 сеансов);
- лазеротерапия (в течение 1 недели ежедневно).
Для улучшения кровообращения в пораженном суставе и для профилактики атрофии мускулатуры назначают специальные упражнения ЛФК:
- Мышечные напряжения с постепенным увеличением интенсивности, продолжительностью по 6 секунд, с количеством повторов около 10 за один подход.
- Повторяющиеся сгибания и разгибания пальцев конечности, упражнения для тренировки периферического кровообращения (опускания и подъемы конечностей).
- Упражнения для профилактики суставной тугоподвижности (до 14 движения за подход).
Возможно применение грязелечения, водолечения, на усмотрение лечащего врача.
Лечение травами
Рассекающий остеохондрит у взрослых – это динамически неблагоприятная патология, которая при отсутствии грамотного лечения может привести к инвалидности. Поэтому, чем раньше будут приняты меры по борьбе с заболеванием, тем лучше.
Лечение при рассекающем остеохондрите следует проводить комплексно. Если лечащий врач не возражает, можно подключать и некоторые народные методы – в частности, фитотерапию.
- Натирают на терке корень хрена, немного нагревают его до теплого состояния, накладывают на ткань и кладут в виде компресса на пораженное место. Процедуру повторяют через день.
- Готовят растительный сбор из 1 ч. л. листьев березы, такого же количества листьев крапивы и одуванчика, цветов ноготков и корневища ивы. Смесь заливают 1 л кипящей воды, настаивают под крышкой в течение 10 часов. Пьют средство по половине стакана трижды в сутки за полчаса до еды. Термин лечения – 8 недель.
- Готовят сбор на основе равного количества травы багульника, шишек хмеля, цветов аптечной ромашки и зверобоя. Далее берут 2 ст. л. сбора, заливают 1 л кипящей воды, настаивают под крышкой около 10 часов, принимают по половине стакана 4 раза в сутки до приема пищи.
- Готовят сбор из 1 ч. л. стеблей малины, такого же количества девясила и листьев крапивы, 1 ст. л. багульника и 1 ч. л. цвета бузины. К смеси добавляют 0,5 л кипятка, выдерживают под крышкой в течение 15-20 минут. Фильтруют и принимают по 100 мл трижды в сутки перед едой. Продолжительность приема – до трех месяцев.
- Заливают 500 мл кипящей воды 2 ст. л. брусничных листьев, настаивают в течение 40 минут. Принимают по 100-150 мл трижды в сутки перед едой.
Хороший эффект дает растирание пораженного сустава настойкой девясила (50 г корневища заливают 150 мл водки и выдерживают в темном месте в течение 2-х недель).
Хирургическое лечение
Некоторые авторы [23], [24] считают, что консервативное лечение должно быть первой линией лечения стабильных поражений у детей. Единственный консенсус в отношении этого метода заключается в том, что если это лечение выбрано, то его продолжительность должна составлять от 3 до 6 месяцев до выбора оперативного лечения. [25]
Хирургическая операция обычно показана при нестабильных и стабильных очагах острого рассекающего остеохондрита, не поддающихся консервативному лечению. [26], [27]
Различия в предпочтениях хирургов в отношении хирургического лечения отражаются в разнообразии хирургических методов. К ним относятся сверление (как ретроградное, так и антеградное, [28], [29] костная пластика, [30], [31] фиксация, [32], [33] процедуры выравнивания [34] и дебридментация. [35]
Рассекающий остеохондрит, выявленный у взрослого пациента, часто становится показанием к проведению оперативного вмешательства. На начальной стадии развития патологии омертвевший участок замещают вновь сформированной тканью, а на последующих стадиях удаляют свободные фрагменты методом артротомии.
Масштаб вмешательства определяется после выполнения магнитно-резонансной томографии и артроскопии. Как правило, при сохранении контакта свободного элемента с окружающей тканью рассверливают костно-хрящевой отделившийся фрагмент и замещают его живой тканью. Для тунелизации используют спицу Киршнера или тонкое шило. Спицу помещают в центр некротической зоны, перпендикулярно поверхности сустава. Вмешательство завершают резекцией хрящевого участка и обработкой его краев.
Если поражение ОКР фрагментировано или не поддается фиксации в результате качества хряща или несоответствия, то фрагмент должен быть удален, донорский участок удален, а дефект устранен на основании индивидуальных данных. [36] Иссечение фрагмента может облегчить кратковременную боль. [37], [38]
Если свободный элемент обладает выраженной подвижностью, то его вначале фиксируют при помощи зажима. Затем перерезают связывающий переход (костный или хрящевой), после чего элемент удаляют. В субхондральной пластинке рассверливают каналы, края обрабатывают. Сустав промывают, накладывают швы и асептическую повязку.
После рефиксации свободного элемента спицы удаляют примерно через 2-2,5 месяца. В послеоперационном периоде больному назначают терапию антибиотиками и симптоматическими препаратами.
Новая, современная техника артропластики представляет собой аутогенную хондроцитарную трансплантацию. Метод предполагает культивирование и пересадку клеток, однако ввиду высокой стоимости процедуры её практика на данный момент ограничена. [39], [40]
Большинство авторов сообщают, что время до рентгенологического заживления составляет от 6 недель до 2 лет.
Профилактика
Так как этиология рассекающего остеохондрита полностью не выяснена, специфической профилактики заболевания пока нет. Однако врачи все же дают целый ряд рекомендаций для предупреждения развития подобных заболеваний. Такие рекомендации носят первичный и вторичный характер.
Первичная профилактика заключается в общем поддержании здоровья опорно-двигательной системы:
- борьба с лишним весом;
- регулярные умеренные физические нагрузки;
- предупреждение травм, ношение удобной и качественной обуви;
- практика общих укрепляющих мероприятий;
- исключение переохлаждений, своевременное лечение любых патологий в организме.
Вторичная профилактика предполагает предупреждение усугубления уже имеющегося рассекающего остеохондрита. Основными профилактическими пунктами считаются такие:
- ограничение суставной нагрузки;
- отказ от таких видов спорта, как бег, легкая и тяжелая атлетика, гимнастика, баскетбол, волейбол, футбол;
- коррекция профессиональных особенностей, избегание продолжительного стояния, частого приседания, регулярной ходьбы по лестнице;
- пересмотр рациона питания, недопущение голодания, отказ от жирной и однообразной пищи, обеспечение поступления основных микроэлементов и витаминов в организм.
Занятия лечебной физкультурой проводят только под присмотром врача. Правильные упражнения должны не нагружать опорно-двигательную систему, а восстанавливать силу и эластичность суставов, ускорять кровообращение и улучшать обменные процессы.
По рекомендации врача можно практиковать сеансы массажа для разных мышечных групп.
Прогноз
Рассекающий остеохондрит является сложной ортопедической проблемой, поскольку её непросто, как выявить, так и лечить, даже несмотря на появление новых разработок в данном направлении.
Прогноз заболевания может зависеть от типа используемого лечения (медикаментозное, хирургическое), от зрелости зон роста, от локализации, стабильности и размеров отделившегося элемента, от целостности хряща. В детском возрасте исход болезни преимущественно благоприятный: рассекающий остеохондрит хорошо поддается лечению у детей. Во взрослом возрасте важна ранняя диагностика патологии, которая напрямую влияет на отдаленный прогноз. Наиболее неблагоприятный исход отмечается у пациентов с наличием осложнений, а также с патологией латерального мыщелка бедренной кости.

