Медицинский эксперт статьи
Новые публикации
Нейробластома у детей: причины, диагностика, лечение
Последняя редакция: 04.07.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
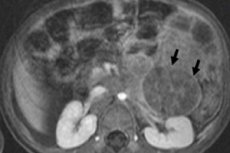
В педиатрической онкологии одним из наиболее распространенных внечерепных новообразований считается нейробластома у детей, которая относится к эмбриональным злокачественным опухолям из нейробластов нервного гребня, то есть зародышевых (незрелых) нервных клеток симпатической нервной системы.
Код по МКБ-10
Эпидемиология
По статистике International Neuroblastoma Risk Group (INRG), нейробластома составляет около 8% всех онкологических заболеваний у детей во всем мире и по распространенности стоит на третьем месте – после лейкемии и опухолей головного мозга.
По другим данным, на нейробластому приходится около 28% всех случаев рака у младенцев. Более чем в трети случаев диагностируется нейробластома у детей до года; средний возраст постановки диагноза составляет 19-22 месяца. Более 90% диагностированных случаев приходятся на детей в возрасте от двух до пяти лет (с преобладанием мальчиков); пик заболеваемости отмечается в возрасте двух-трех лет, а случаи у детей старше пяти лет составляют менее 10%.
Причины нейробластомы
Изучая причины нейробластомы, исследователи пришли к выводу: данная опухоль у детей возникает из-за спорадических генетических мутаций во время эмбриогенеза или раннего постнатального развития. Но что вызывает эти генные изменения, неизвестно, поскольку какое-либо влияние тератогенных факторов окружающей среды не выявлено.
Такие опухоли могут возникать где угодно, включая средостение, шею, брюшную полость, надпочечники, почки, позвоночник, малый таз.
В редких случаях нейробластома у младенцев может быть связана с унаследованной мутацией. В частности, мутацией в гене мембранного белка CD246 на хромосоме 2 – фермента тирозинкиназы ALK, который обеспечивает межклеточные связи и играет важную роль в функционировании нервной системы; в гене белка PHOX2B (на хромосоме 4), который участвует с созревании нервных клеток.
Нейробластома также может быть связана с нейрофиброматозом 1 типа у детей, синдромом Беквита-Видемана и гиперинсулинемической гипогликемией (незидиобластозом поджелудочной железы).
Факторы риска
На сегодняшний день факторами риска развития нейробластомы у детей признаны наследственность – наличие данной опухоли в семейном анамнезе, а также врожденные аномалии, связанные с генными мутациями в период внутриутробного развития. Особенно это касается случаев развития нескольких новообразований в разных органах.
Ни один из экзогенных факторов, повышающих риск данной опухоли, исследователями не идентифицирован.
Патогенез
Механизм развития нейробластом обусловлен нарушениями дифференцировки и созревания клеток нервного гребня – двусторонних линий клеток, формирующихся по краям нервной трубки из эктодермального зародышевого листка человеческого эмбриона. Данные клетки мигрируют (перемещаются) и дифференцируются во многие типы клеток: сенсорные и вегетативные нейроны, нейроэндокринные клетки и клетки мозгового вещества надпочечников, клетки черепно-лицевого хряща и костей, а также пигментные клетки.
При нейробластоме мигрировавшие нейробласты не созревают, а продолжают расти и делиться, образуя опухоль. И патогенез ее образования связан со следующими мутациями генов:
- с дублированием части последовательности хромосомы или дупликацией сегментов гена LMO1 на хромосоме 11, кодирующего белок RBTN1 в клетках нервного гребня эмбриона;
- с изменением числа копий в гене NBPF10 на хромосоме 1q21.1, кодирующем белок DUF1220, который управляет пролиферацией нервных стволовых клеток человека. Данные нарушения приводят либо к дупликации этой хромосомы, либо к ее делеции – отсутствию части ДНК;
- с изменениями гена-супрессора опухоли ATRX (на хромосоме Xq21.1);
- с наличием дополнительных копий (амплификации) гена транскрипционного фактора N-Myc на хромосоме 2, который кодирует один из факторов транскрипции (ДНК-связывающий белок), регулирующий активность других генов и контролирующий пролиферацию клеток-предшественников при образовании белков для формирования тканей и органов плода. Амплификация данного гена превращает его в онкоген, который провоцирует нарушение клеточного цикла, усиленную пролиферацию клеток и образование опухоли.
Симптомы нейробластомы
Первые признаки нейробластомы неспецифичны и могут проявляться потерей аппетита (и снижением массы тела), утомляемостью при кормлении, лихорадкой, суставными болями.
Клинические симптомы зависят от локализации первичной опухоли и наличия метастазов (которые отмечаются в 60-73% случаев).
Очень часто первичная нейробластома локализуется в мозговом слое надпочечников, имеющем схожее происхождение с нервными клетками. В возрасте до одного года нейробластома надпочечника у детей диагностируется в 35-40% случаев. Ее симптомами являются боль в животе, лихорадка, потеря веса, боль в костях, анемия или сопутствующий синдром Пеппера: диффузное поражение печени с выраженной гепатомегалией и респираторным дистресс-синдромом.
Ретроперитонеальная нейробластома или нейробластома забрюшинного пространства у детей по мере увеличения начинает давить на мочевой пузырь или кишечник, что может вызвать проблемы с мочеиспусканием или дефекацией, отечность ног (у мальчиков отекает мошонка).
Нейробластома средостения у детей (медиастинальная нейробластома) нередко давит на верхнюю полую вену, и это может вызвать отек лица, шеи, рук и верхней части груди (при этом кожа становится синевато-красной, с подкожными узелками). Появляется кашель и хрипы, проблемы с дыханием (в виде одышки) или глотанием (дисфагия); отмечается увеличение лимфатических узлов в области шеи, над ключицей, в подмышечных впадинах.
Распространение опухолевых клеток на костный мозг приводит к анемии, тромбоцитопении и лейкопении со склонностью к кровотечениям.
А при метастазах в периорбитальную область появляются темные круги или синяки вокруг глаз. Такая опухоль также может вызывать головные боли и головокружение, экзофтальмию (выпячивание глазных яблок), а из-за компрессии нервных окончаний – опущение век (птоз) и уменьшение размера зрачков (миоз).
Абдоминальная нейробластома или нейробластома брюшной полости у детей приводит к образованию прощупываемых уплотнений в животе, его вздутию, отсутствию аппетита, запорам, повышению АД. Опухоль, давящая на спинной мозг или нервный корешок, может приводить к онемению и слабости конечностей, неспособности стоять, ползать или ходить. При поражении костей может появиться боль в костях.
При опухоли 3-4 стадии в брюшной полости с поражением лимфоузлов опухолевые клетки могут попадать в паренхиму почки, и тогда развивается обширная нейробластома почки у детей, приводящая к нарушению ее функций.
Стадии
- Нейробластома 1 стадии – это первичная опухоль, локализованная и изолированная в одной области тела; лимфатические узлы с обеих сторон не поражены.
- Нейробластома 2 стадии. На стадии 2А первичная опухоль ограничена одной областью, но она большого размера; билатеральные лимфоузлы не поражены. На стадии 2B лимфатические узлы на той стороне тела, где расположена опухоль, положительны на метастазы.
- Нейробластома 3 стадии: первичная опухоль пересекает область спинного мозга или срединную линию тела, обнаруживаются одно- или двустороннее метастазы в лимфатических узлах.
- Нейробластома 4 стадии: опухоль распространена на отдаленные лимфоузлы, костный мозг, кости, печень или другие органы. А стадия 4S определятся у детей до года с локализованной первичной опухолью, с диссеминацией в кожу, печень или костный мозг.
Международная система определения стадий риска нейробластомы (INRGSS)
INRGSS использует факторы риска, определяемые изображениями (IDRF), которые представляют собой факторы, наблюдаемые при визуализирующих тестах, которые могут означать, что опухоль будет сложнее удалить.
INRGSS делит нейробластомы на 4 стадии:
- L1: Опухоль не распространилась от того места, где она возникла, и не выросла в жизненно важные структуры. Она ограничена одной частью тела, например шеей, грудью или животом.
- L2: Опухоль не распространилась (метастазировала) далеко от того места, где она началась (например, она могла прорасти из левой стороны живота в левую часть груди), но у нее есть по крайней мере один IDRF.
- М: Опухоль метастазировала в отдаленную часть тела (кроме опухолей, находящихся на стадии РС).
- МС: Метастатическое заболевание у детей младше 18 месяцев, при котором рак распространяется только на кожу, печень и / или костный мозг.
Осложнения и последствия
Для нейробластомы характерны такие осложнения и последствия, как:
- распространение (метастазирование) в лимфатические узлы, костный мозг, печень, кожу и кости;
- сдавление спинного мозга (которое может вызвать боль и привести к параличу);
- развитие паранеопластического синдрома (вследствие действия выделяемых опухолью определенных химических веществ, а также экспрессируемого ее клетками антигена дизиалоганглиозида GD2), который проявляются быстрыми непроизвольными движениями глаз, расстройством координации, мышечными судорогами, диареей;
- рецидивы после завершения первичной терапии (как показывает клиническая практика, нейробластомы высокого риска в 50% случаев имеют рецидив).
Диагностика нейробластомы
Диагностика при подозрении на нейробластому у ребенка требует осмотра, проведения лабораторный исследований и визуализации.
Берутся анализы крови и мочи на катехоламины (норадреналин и дофамин) и гомованиловую или ванилилминдальную кислоты (образующиеся при метаболизме этих гормонов); анализ крови на нейроспецифическую энолазу, иммуноферментный анализ (ELISA) сыворотки крови, а также анализ костного мозга (образец которого берется путем аспирационной пункции). Для определения мутаций проводится ДНК-тест, а для цитоморфологического исследования ткани опухоли – биопсия.
После того, как образцы биопсии были взяты, их отправляют в лабораторию, где они рассматриваются под микроскопом патологом (врачом, имеющим специальную подготовку по выявлению раковых клеток). С образцами также часто проводятся специальные лабораторные тесты, чтобы показать, является ли опухоль нейробластомой.
Если это нейробластома, лабораторные тесты также могут помочь определить, насколько быстро опухоль может расти или распространяться, а также какие методы лечения могут работать лучше всего.
Инструментальная диагностика визуализирует новообразование с помощью УЗИ, рентгена, МРТ или КТ, ПЭТ с введением 18F-фтордезоксиглюкозы или MIBG-сканирования – сцинтиграфии с метайодбензилгуанидином. [1]
Дифференциальная диагностика
Дифференциальная диагностика включает доброкачественную ганглионейрому, ганглионейробластому. рабдомиосаркому, нефробластому.
К кому обратиться?
Лечение нейробластомы
При нейробластоме лечение зависят от группы риска пациента (стадии опухолевого процесса), локализации новообразования, геномных особенностей опухолевых клеток и возраста ребенка. И оно может включать мониторинг, оперативное вмешательство, химиотерапию, лучевую терапию, иммунотерапию, трансплантацию гемопоэтических стволовых клеток.
Неоадъювантная или адъювантная (до- или послеоперационная) химиотерапия при нейробластоме у детей, как и любая химиотерапия при раке, проводится курсами: препарат вводится несколько дней подряд, после чего следует перерыв для восстановления организма. Циклы обычно повторяются каждые три-четыре недели.
Применяются такие лекарства (и их комбинация): Циклофосфамид, Цисплатин или Карбоплатин, Доксорубицин (Адриамицин), Винкристин, Этопозид.
Общие побочные эффекты препаратов для химиотерапии проявляются выпадением волос, потерей аппетита, повышенной усталостью, тошнотой и рвотой, образование язв во рту, диареей или запором. Химиотерапия может негативно повлиять на костный мозг и спровоцировать снижением количества клеток крови.
В таргетной иммунотерапии (направленной на опухолевый антиген GD2) используются препараты группы моноклональных антител (анти-GD2 MAb) Динутуксимаб (Унитуксин) и Накситамаб. Их вводят внутривенно путем длительной инфузии, в сочетании с гранулоцитарно-макрофагальным колониестимулирующим фактором (цитокином GM-CSF) и интерлейкином-2.
Побочные действия данных препаратов проявляются в виде боли (часто очень сильной), снижения АД, учащенного сердцебиения, одышки (с возможным отеком дыхательных путей), повышения температуры, тошноты, рвоты и диареи, изменения клеточного и минерального состава крови.
Для снижения риска рецидива рака после высокодозной химиотерапии и трансплантации стволовых клеток детям с нейробластомой высокого риска назначают лечение системными ретинодами – 13-цис-ретиноевой кислотой (Изотретиноином). [2]
Хирургическое лечение нейробластомы – удаление опухоли, к примеру, открытая адреналэктомия или лапароскопическая резекция нейробластомы надпочечника; лимфадектомия (удаление пораженных лимфоузлов) и др. [3]
При нейробластоме высокого риска может быть проведена лучевая терапия. [4]
Профилактика
Учитывая причины, вызывающие нейробластому у детей, единственной мерой ее профилактики может стать генетическое консультирование при планировании беременности. Но следует иметь в виду, что с унаследованными мутациями данная опухоль связана только в 1-2% случаях.
Прогноз
Нейробластоме младенческого возраста присуща способность спонтанно регрессировать.
Прогностические маркеры
- Опухоли высокого риска, а также нейробластома у детей всех возрастных групп и всех стадий (кроме стадии 4S) – при повышенной экспрессия гена N-MYC и амплификации онкогена N-Myc – имеют неблагоприятный прогноз, влияющий на продолжительность жизни.
- Наличие оухолевых клеток, в которых отсутствуют определенные части хромосом 1 или 11 (известные как делеции 1p или 11q ), дает менее благоприятный прогноз. Наличие лишней части хромосомы 17 (увеличение 17q) также связано с худшим прогнозом.
- Клетки нейробластомы с большим количеством ДНК имеют более благоприятный прогноз, особенно для детей младше 2 лет.
- Нейробластомы, которые имеют больше рецепторов нейротрофина, особенно рецептора фактора роста нервов TrkA, имеют более благоприятный прогноз.
Выживаемость по группе риска детской онкологической группы (COG)
- Группа низкого риска: дети из группы низкого риска имеют 5-летнюю выживаемость выше 95%.
- Группа среднего риска: дети в группе среднего риска имеют 5-летнюю выживаемость от 90% до 95%.
- Группа высокого риска: дети из группы высокого риска имеют 5-летнюю выживаемость около 50%.
Около 15% смертей от рака у детей связаны с нейробластомой. При данном злокачественном новообразовании высокого риска шансы на долгосрочное выживание не превышает 40%. Общая пятилетняя выживаемость составляет 67- 74%, в возрастной группе от одного до четырех лет – 43%, а при нейробластоме, диагностированной в течение первого года жизни – более 80%.
Использованная литература

