Медицинский эксперт статьи
Новые публикации
Сахарный диабет при беременности
Последняя редакция: 23.04.2024

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Сахарный диабет во время беременности - это группа метаболических заболеваний, характеризующихся гипергликемией, которая является результатом дефектов секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при диабете приводит к поражению и развитию недостаточности различных органов, особенно глаз, почек, нервной и сердечно-сосудистой систем.
Гестационный диабет можно классифицировать как A1GDM и A2GDM. Гестационный диабет, управляемый без лекарств и реагирующий на диетотерапию, представляет собой контролируемый диетой гестационный диабет или A1GDM. С другой стороны, гестационный диабет, управляемый с помощью лекарств для достижения адекватного гликемического контроля, представляет собой A2GDM. [1], [2], [3], [4], [5]
Код по МКБ-10
Эпидемиология
Сахарный диабет (СД) – это нарушение обмена веществ, возникающее в результате нарушения выработки инсулина, нарушения действия инсулина или того и другого. Это одно из основных неинфекционных заболеваний, число которых растет во всем мире, ежегодно вызывая 4,8 миллиона случаев смерти и заболеваемости у 371 миллиона человек. В последние годы наблюдаются закономерности изменений в возрасте начала СД, при этом более молодые популяции страдают теперь непропорционально. По оценкам, в настоящее время во всем мире СД страдают 28 миллионов женщин репродуктивного возраста. Большинство из этих женщин страдают СД 2 типа, и 80% этого бремени приходится на страны с низким и средним уровнем дохода. [6]
По разным данным от 1 до 14% всех беременностей (в зависимости от изучаемой популяции и применяемых методов диагностики) осложняются гестационным диабетом.
Распространенность сахарного диабета 1 и 2 типа среди женщин репродуктивного возраста составляет 2%, в 1% случаев всех беременностей женщина исходно имеет диабет, в 4,5% случаев развивается гестационный диабет, в том числе в 5% случаев под видом гестационного диабета происходит манифестация сахарного диабета.
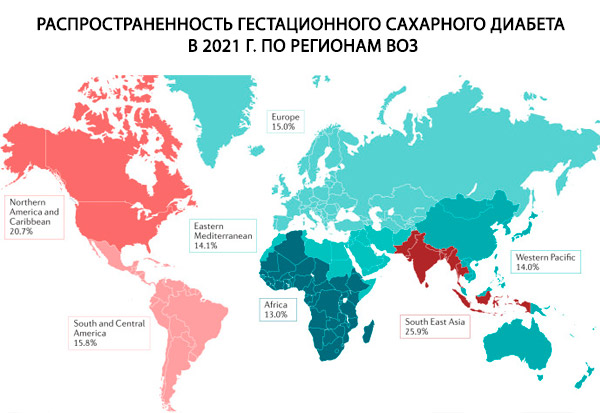
Во время беременности СД может быть как ранее существовавшим (тип 1 или 2), так и гестационным сахарным диабетом (ГСД). При уже существующем СД такие факторы риска, как генетическая предрасположенность, семейный анамнез СД 1 типа и аутоиммунные нарушения, имеют решающее значение в развитии СД 1 типа. [7] Факторы, которые играют значительную роль как в СД 2 типа, так и в ГСД, включают ожирение, нездоровое питание, недостаточную физическую активность, семейный анамнез СД 2 типа, возраст матери и этническую принадлежность. [8] Другие изменения образа жизни, такие как злоупотребление алкоголем и курение, также связаны с этиологией СД 2 типа.
Причинами повышенной заболеваемости плодов являются макросомия, гипогликемия, врожденные пороки, синдром дыхательной недостаточности, гипербилирубинемия, гипокальциемия, полицитемия, гипомагнезиемия. Ниже приводится классификация P. White, характеризующая численную (р, %) вероятность рождения жизнеспособного ребенка в зависимости от длительности и осложнения сахарного диабета матери.
- Класс А. Нарушение толерантности к глюкозе и отсутствие осложнений - р=100;
- Класс B. Длительность диабета менее 10 лет, возник в возрасте старше 20 лет, сосудистых осложнений нет - р=67;
- Класс C. Длительность от 10 до Шлет, возник в 10-19 лет, сосудистых осложнений нет - р=48;
- Класс D. Длительность более 20 лет, возник до 10 лет; ретинопатия или кальцификация сосудов ног - р=32;
- Класс E. Кальцификация сосудов таза - р=13;
- Класс F. Нефропатия - р=3.
Причины сахарного диабета при беременности
Диабет беременных, или гестагенный диабет (ГСД), - это нарушение толерантности к глюкозе (НТГ), возникающее во время беременности и исчезающее после родов. Диагностическим критерием такого диабета является превышение любых двух показателей гликемии в капиллярной крови из трех нижеприведенных значений, ммоль/л: натощак - 4,8, через 1 ч - 9,6 и через 2 ч - 8 после пероральной нагрузки 75 г глюкозы.
Нарушение толерантности к глюкозе во время беременности отражает физиологическое влияние контринсулярных плацентарных гормонов, а также инсулинрезистентности, и развиваются примерно у 2 % беременных. Раннее выявление нарушения толерантности к глюкозе важно по двум причинам: во-первых, у 40 % женщин с диабетом беременных в анамнезе в течение 6-8 лет развивается клинический диабет и, следовательно, они нуждаются в диспансерном наблюдении; во-вторых, на фоне нарушения толерантности к глюкозе увеличивается риск перинатальной смертности и фетопатии так же, как и у больных с ранее установленным сахарным диабетом.
Этиология гестационного диабета, по-видимому, связана с
- дисфункцией бета-клеток поджелудочной железы или задержкой реакции бета-клеток на уровень гликемии и
- выраженной инсулинорезистентностью, вторичной по отношению к выбросу плацентарных гормонов.
Плацентарный лактоген человека является основным гормоном, связанным с повышенной инсулинорезистентностью при ГСД. Другими гормонами, связанными с развитием этого заболевания, являются гормон роста, пролактин, кортикотропин-рилизинг-гормон и прогестерон; эти гормоны способствуют стимуляции инсулинорезистентности и гипергликемии во время беременности.
Факторы риска
При первом визите беременной женщины к врачу необходимо оценить риск развития у нее гестационного диабета, поскольку от этого зависит дальнейшая диагностическая тактика. К группе низкого риска развития гестационного диабета относятся женщины моложе 25 лет, с нормальной массой тела до беременности, не имеющие в анамнезе указаний на сахарный диабет у родственников первой степени родства, никогда не имевшие в прошлом нарушений углеводного обмена (в том числе глюкозурии), имеющие неотягощенный акушерский анамнез. Для отнесения женщины в группу с низким риском развития гестационного диабета необходимо наличие всех перечисленных признаков. В этой группе женщин тестирование с применением нагрузочных тестов не проводят и ограничиваются рутинным мониторингом гликемии натощак.
По единодушному мнению отечественных и зарубежных экспертов, к группе высокого риска развития гестационного диабета относятся женщины, имеющие значительное ожирение (ИМТ ≥30 кг/м2), сахарный диабет у родственников первой степени родства, указания на гестационный диабет в анамнезе или любые нарушения углеводного обмена вне беременности. Для отнесения женщины в группу высокого риска достаточно наличия одного из перечисленных признаков. Эти женщины тестируются при первом обращении к врачу (рекомендуется определение концентрации глюкозы в крови натощак и тест с 100 г глюкозы, методику см. ниже).
В группу со средним риском развития гестационного диабета попадают женщины, не относящиеся к группе низкого и высокого рисков: например, с незначительным избытком массы тела до беременности, с отягощенным акушерским анамнезом (крупный плод, многоводие, самопроизвольные аборты, гестоз, пороки развития плода, мертворождения) и др. В этой группе тестирование проводится в критические для развития гестационного диабета сроки - 24–28 нед беременности (обследование начинается со скринингового теста).
Сообщалось о некоторых других клинических факторах риска развития гестационного диабета. Эти клинические факторы включают: [12]
- Повышенная масса тела (индекс массы тела более 25)
- Снижение физической активности
- Родственник первой степени родства, больной сахарным диабетом
- Гестационный диабет в анамнезе или новорожденный с макросомией, сопутствующими метаболическими заболеваниями, такими как гипертония.
- Низкий уровень ЛПВП
- Триглицериды более 250
- Синдром поликистозных яичников
- Гемоглобин A1C выше 5,7.
- Отклонения от нормы при пероральном тесте на толерантность к глюкозе
- Любой значимый маркер инсулинорезистентности (черный акантоз)
- Прошлый анамнез сердечно-сосудистых заболеваний
Патогенез
Плацентарный лактоген человека — это гормон, выделяемый плацентой во время беременности. Он имеет состав, сравнимый с гормоном роста, и вызывает важные метаболические изменения во время беременности для поддержания статуса питания плода. Этот гормон способен провоцировать изменения и модификации рецепторов инсулина. Следующие молекулярные вариации, по-видимому, связаны с уменьшением поглощения глюкозы периферическими тканями:
- молекулярное изменение бета-субъединицы инсулинового рецептора,
- снижение фосфорилирования тирозинкиназы,
- ремоделирование субстрата инсулинового рецептора-1 и фосфатидилинозитола 3- киназа.
Высокие уровни глюкозы у матери проникают через плаценту и вызывают гипергликемию плода. Поджелудочная железа плода стимулируется в ответ на гипергликемию. Анаболические свойства инсулина стимулируют рост тканей плода с повышенной скоростью.
Есть сообщения, что более высокий индекс массы тела и ожирение могут привести к вялотекущему воспалению. Хроническое воспаление индуцирует синтез ксантуреновой кислоты, что связано с развитием предиабета и гестационного сахарного диабета. [15]
Симптомы сахарного диабета при беременности
Прегестационный диабет
Симптомы у беременных с сахарным диабетом 1 и 2 типа зависят от степени компенсации и длительности заболевания и в основном определяется наличием и стадией хронических сосудистых осложнений диабета (артериальной гипертензии, диабетической ретинопатии, диабетической нефропатии, диабетической полинейропатии и др.).
Гестационный диабет
Симптомы гестационного диабета зависят от степени гипергликемии. Он может проявляться незначительной гипергликемией натощак, постпрандиальной гипергликемией, либо развивается классическая клиническая картина сахарного диабета с высокими цифрами гликемии. В большинстве случаев клинические проявления отсутствуют или неспецифичны. Как правило, имеется ожирение различной степени, нередко - быстрая прибавка веса во время беременности. При высоких цифрах гликемии появляются жалобы на полиурию, жажду, повышение аппетита и т.д. Наибольшие трудности для диагностики представляют случаи гестационного диабета с умеренной гипергликемией, когда часто не выявляются глюкозурия и гипергликемия натощак.
В нашей стране единые подходы к диагностике гестационного диабета отсутствуют. Согласно современным рекомендациям диагностика гестационного диабета должна базироваться на определении факторов риска его развития и применении тестов с нагрузкой глюкозой в группах среднего и высокого рисков.
Формы
Среди нарушений углеводного обмена у беременных необходимо различать:
- Диабет, существовавший у женщины до беременности (прегестационный диабет) - сахарный диабет 1 типа, сахарный диабет 2 типа, другие типы сахарного диабета.
- Гестационный диабет или диабет беременных - любая степень нарушения углеводного обмена (от изолированной гипергликемии натощак до клинически явного диабета) с началом и первым выявлением во время беременности.
Классификация прегестационного диабета
По степени компенсации заболевания:
- компенсация;
- декомпенсация.
Классификация гестационного диабета
Различают гестационный диабет в зависимости от применяемого метода лечения:
- компенсируемый диетотерапией;
- компенсируемый с помощью инсулинотерапии.
По степени компенсации заболевания:
- компенсация;
- декомпенсация.
- E10 Инсулинозависимый сахарный диабет (в современной классификации - сахарный диабет 1 типа)
- E11 Инсулиннезависимый сахарный диабет (в современной классификации - сахарный диабет 2 типа)
- Е10(Е11).0 - с комой
- Е10(Е11).1 - с кетоацидозом
- Е10(Е11).2 - с поражением почек
- Е10(Е11).3 - с поражением глаз
- Е10(Е11).4 - с неврологическими осложнениями
- Е10(Е11).5 - с нарушениями периферического кровообращения
- Е10(Е11).6 - с другими уточненными осложнениями
- Е10(Е11).7 - с множественными осложнениями
- Е10(Е11).8 - с неуточненными осложнениями
- Е10(Е11).9 - без осложнений
- 024.4 Диабет беременных.
Осложнения и последствия
Беременная женщина с диабетом и ее будущий ребенок подвергаются повышенному риску осложнений беременности, таких как преэклампсия, инфекции, затрудненные роды, послеродовое кровотечение, преждевременные роды, мертворождения, макросомия, выкидыш, задержка внутриутробного развития, врожденные аномалии, родовые травмы и смерть в худшие сценарии. Женщины также подвергаются риску долгосрочных диабетических осложнений, включая ретинопатию, нефропатию и невропатию.
После 42-дневного послеродового периода также можно наблюдать последствия СД во время беременности. По оценкам, у 30–50% женщин, ранее имевших ГСД в анамнезе, он снова развивается при последующих беременностях, и в течение 5–10 лет у 50% этих женщин разовьется СД 2 типа. Кроме того, дети, рожденные от беременности с диабетом, имеют повышенный риск развития ожирения в детстве, метаболических нарушений в подростковом возрасте и СД 2 типа во взрослом возрасте, что связано с метаболическим дисбалансом, наблюдаемым внутриутробно.
Диагностика сахарного диабета при беременности
Отечественные и зарубежные эксперты предлагают следующие подходы для диагностики гестационного диабета. Одношаговый подход наиболее экономически оправдан у женщин с высоким риском развития гестационного диабета. Он заключается в проведении диагностического теста со 100 г глюкозы. Двухшаговый подход рекомендуется для группы среднего риска. При этом методе сначала выполняется скрининговый тест с 50 г глюкозы, и в случае его нарушения - проводится 100-граммовый тест.
Методика проведения скринингового теста следующая: женщина выпивает 50 г глюкозы, растворенной в стакане воды (в любое время, не натощак), и через час определяется глюкоза в венозной плазме. Если через час глюкоза плазмы менее 7,2 ммоль/л, тест считается отрицательным и обследование прекращается. (В некоторых руководствах в качестве критерия положительного скринингового теста предлагается уровень гликемии 7,8 ммоль/л, однако указывается, что уровень гликемии, равный 7,2 ммоль/л, является более чувствительным маркером повышенного риска гестационного диабета.) Если глюкоза плазмы равна или более 7,2 ммоль/л, показано проведение теста со 100 г глюкозы.
Методика проведения теста со 100 г глюкозы предусматривает более строгий протокол. Тест выполняется утром натощак, после ночного голодания в течение 8–14 ч, на фоне обычного питания (не менее 150 г углеводов в день) и неограниченной физической активности, по крайней мере, в течение 3 дней накануне исследования. В течение теста следует сидеть, курение запрещается. В ходе теста определяется гликемия венозной плазмы натощак, через 1 ч, через 2 ч и через 3 ч после нагрузки. Диагноз гестационного диабета устанавливается, если 2 и более значения гликемии равны или превышают следующие цифры: натощак - 5,3 ммоль/л, через 1 ч - 10 ммоль/л, через 2 ч - 8,6 ммоль/л, через 3 ч - 7,8 ммоль/л. Альтернативным подходом может быть использование двухчасового теста с 75 г глюкозы (протокол проведения аналогичный). Для установления диагноза гестационного диабета в этом случае необходимо, чтобы уровни гликемии венозной плазмы в 2-х или более определениях были равны или превышали следующие значения: натощак - 5,3 ммоль/л, через 1 ч - 10 ммоль/л, через 2 ч - 8,6 ммоль/л. Однако, по мнению экспертов Американской диабетической ассоциации, этот подход не обладает валидностью 100-граммовой пробы. Использование в анализе четвёртого (трёхчасового) определения гликемии при выполнении пробы со 100 г глюкозы позволяет более надёжно тестировать состояние углеводного обмена у беременной женщины. Следует отметить, что рутинный мониторинг натощаковой гликемии у женщин из группы риска гестационного диабета в ряде случаев не может полностью исключить гестационный диабет, так как нормальный уровень гликемии натощак у беременных женщин несколько ниже, чем у небеременных. Таким образом, нормогликемия натощак не исключает наличия постпрандиальной гликемии, которая является проявлением гестационного диабета и может быть выявлена только в результате нагрузочных проб. При выявлении у беременной женщины в венозной плазме высоких цифр гликемии: натощак более 7 ммоль/л и в случайной пробе крови - более 11,1 и подтверждении этих значений на следующий день проведения диагностических тестов не требуется, и диагноз гестационного диабета считается установленным.
Что нужно обследовать?
К кому обратиться?
Лечение сахарного диабета при беременности
Беременные женщины с сахарным диабетом входят в группу риска по развитию следующих акушерских и перинатальных осложнений: самопроизвольного аборта, гестоза, многоводия, преждевременных родов, гипоксии и внутриутробной гибели плода, макросомии плода, задержки внутриутробного развития и формирования аномалий развития плода, родовой травмы матери и плода, высокой интра- и постнатальной смертности. Именно поэтому ведение беременных с сахарным диабетом как на амбулаторном, так и на стационарном этапе должно быть организовано с точки зрения рациональной профилактики и мониторинга вышеуказанных осложнений. Основные принципы рационального ведения беременных с сахарным диабетом и гестационным диабетом включают:
Строгий контроль гликемии и поддержание стойкой компенсации углеводного обмена
Управление диабетом во время беременности заключается как в регулярной оценке компенсации сахарного диабета эндокринологом (ведение дневника, определение гликированного гемоглобина, коррекция диетотерапии и инсулинотерапии), так и в самоконтроле уровня глюкозы крови самой беременной женщиной. Самоконтроль гликемии осуществляется натощак, до, через 1 и 2 ч после основных приемов пищи, перед сном. При выявлении гипергликемии после еды производится ее немедленная коррекция путем подколки инсулина короткого действия. В настоящее время самоконтроль по глюкозе мочи не рекомендуется ввиду его малой информативности. Женщина осуществляет также самоконтроль кетонурии (в утренней порции мочи, а также при гликемии более 11–12 ммоль/л), ведет дневник диабета, где регистрируются показатели гликемии, дозы инсулина, количество хлебных единиц, эпизоды гипогликемии, ацетонурии, масса тела, артериальное давление и др.
Мониторинг диабетических осложнений
Не реже 1 раза в триместр проводится консультация офтальмолога для решения вопроса о необходимости лазерной фотокоагуляции сетчатки. Особое внимание уделяется динамическому наблюдению состояния почек. Кратность лабораторных исследований определяется индивидуально. В качестве ориентировочной можно предложить следующую схему: суточная протеинурия - 1 раз в триместр, креатинин крови - не реже 1 раза в мес, проба Реберга - не реже 1 раза в триместр, общий анализ мочи - 1 раз в 2 нед. Осуществляется контроль артериального давления, при необходимости назначается (или корригируется) антигипертензивная терапия.
- Профилактика и лечение акушерских осложнений (фетоплацентарной недостаточности, невынашивания, гестоза и др.) Заключаются в применении препаратов прогестерона, дезагрегантов или антикоагулянтов, мембраностабилизаторов, антиоксидантов по общепринятым в акушерстве схемам.
- Наблюдение за состоянием плода
Осуществляется с целью своевременной диагностики и лечения таких осложнений, как пороки развития, гипоксия, макросомия, внутриутробная задержка развития плода. На 7–10-й неделе - выполняют УЗИ плода (для определения жизнеспособности, расчета копчико-теменного размера, уточнения срока беременности). На 16–18-й неделе выполняют анализ на альфа-фетопротеин сыворотки (диагностика пороков развития нервной трубки), β-ХГ, эстриол. На 16–20-й неделе - повторное УЗИ плода (диагностика больших пороков развития плода). На 22–24-й неделе - ЭхоКГ плода с целью диагностики пороков развития сердечно-сосудистой системы плода. С 28-й недели - каждые 2 нед - УЗИ-биометрия плода (для оценки роста плода и соответствия его размеров сроку гестации), допплерометрия, оценка фетоплацентарного комплекса. С 32-й недели - еженедельно кардиотокография (по показаниям чаще, в зависимости от акушерской ситуации). На поздних сроках беременности необходима ежедневная регистрация двигательной активности плода самой беременной с занесением данных в дневник диабета.
Цели лечения сахарного диабета при беременности
- Стойкая компенсация углеводного обмена на протяжении всей беременности.
- Профилактика развития и лечение имеющихся диабетических и акушерских осложнений.
Прегестационный диабет
- Целевые значения гликемии (капиллярная кровь): натощак - 4,0–5,5 ммоль/л, через 2 ч после еды < 6,7 ммоль/л.
- Целевые значения HbA1c (не реже 1 раза в триместр) - в пределах референсных значений для небеременных или ниже.
- Кетонурия отсутствует.
Гестационный диабет
- Целевые значения гликемии (капиллярная кровь): натощак - < 5,0 ммоль/л, через 2 ч после еды < 6,7 ммоль/л.
- Целевые значения HbA1c (не реже 1 раза в триместр) - в пределах референсных значений для небеременных или ниже.
- Кетонурия отсутствует.
Показания к госпитализации
Прегестационный диабет
Обычно беременным с сахарным диабетом 1 и 2 типа рекомендуется 3 плановые госпитализации. Первая - на ранних сроках гестации - для комплексного клинико-лабораторного обследования, решения вопроса о пролонгировании беременности, прохождения школы диабета (у неподготовленных к беременности женщин с сахарным диабетом), уточнения срока гестации, компенсации сахарного диабета. Вторая - на 21–24-й неделях беременности - в критический для декомпенсации сахарного диабета срок, для компенсации углеводного обмена и профилактики прогрессирования диабетических и акушерских осложнений. Третья - на 32-й неделе беременности для дальнейшего мониторинга и лечения акушерских и диабетических осложнений, тщательного наблюдения за состоянием плода, определения срока и метода родоразрешения.
Гестационный диабет
Госпитализация показана при первом выявлении гестационного диабета для обследования и подбора терапии, далее - в случае ухудшения течения диабета и по акушерским показаниям.
Методы лечения сахарного диабета при беременности
Прегестационный диабет
Важнейшим мероприятием при наступлении беременности у женщин с сахарным диабетом является модификация сахароснижающей терапии. «Золотым стандартом» сахароснижающей терапии в период гестации является интенсифицированная терапия генно-инженерными инсулинами человека. Если беременность у женщины планировалась, то к моменту наступления беременности она уже должна находиться на таком виде инсулинотерапии. Если беременность не планировалась и наступает у женщины с сахарным диабетом 2 типа, принимающей пероральные сахароснижающие препараты (препараты сульфонилмочевины, акарбозу, метформин, глитазоны, глиниды), то их следует отменить и назначить инсулинотерапию. У женщин с сахарным диабетом 2 типа, находящихся на диетотерапии, при наступлении беременности, как правило, также возникает необходимость в инсулинотерапии. Если женщина находилась на традиционной инсулинотерапии (при сахарном диабете 1 и 2 типа), она должна быть переведена на интенсифицированную инсулинотерапию в режиме пятикратных инъекций (инсулин короткого действия 3 раза в сутки перед основными приемами пищи и инсулин средней продолжительности действия утром перед завтраком и перед сном). Данные о применении аналогов инсулина человека при беременности в настоящее время ограничены (инсулин лизпро, инсулин аспарт, инсулин гларгин и др.).
В условиях постоянно меняющейся потребности в инсулине во время беременности для своевременной коррекции доз инсулина необходима консультация эндокринолога с анализом дневника диабета 1 раз в 2 нед в ранние сроки, и еженедельно - с 28-й недели беременности. При этом следует учитывать закономерности изменения чувствительности к инсулину и особенности инсулинотерапии в разные сроки беременности и послеродовом периоде.
В I триместре беременности чувствительность тканей к инсулину повышается, что приводит к снижению потребности организма беременной в инсулине. Риск гипогликемии значительно увеличивается, поэтому дозу инсулина нужно своевременно уменьшать. Однако не следует допускать и гипергликемии, поскольку в этот период у плода не происходит синтез собственного инсулина, а глюкоза матери легко проникает через плаценту в его органы и ткани. Чрезмерное сокращение дозы инсулина быстро приводит к развитию кетоацидоза, что особенно опасно, так как кетоновые тела легко преодолевают плацентарный барьер и обладают мощным тератогенным эффектом. Таким образом, поддержание нормогликемии и профилактика кетоацидоза в ранние сроки беременности являются необходимым условием для профилактики аномалий развития плода.
С 13-й недели беременности под воздействием гормонов плаценты, обладающих контринсулярным действием, потребность в инсулине возрастает, поэтому дозу инсулина, необходимую для достижения нормогликемии, постепенно увеличивают. В этот период у плода уже синтезируется собственный инсулин. При неадекватной компенсации диабета гипергликемия у матери приводит к гипергликемии и гиперинсулинемии в кровотоке плода. Гиперинсулинемия плода является причиной таких осложнений, как макросомия (диабетическая фетопатия), нарушение созревания легких плода, респираторный дистресс-синдром новорожденных, неонатальная гипогликемия.
Начиная с 32-й недели беременности и до самых родов вновь повышается риск гипогликемии. В этот период доза инсулина может быть уменьшена на 20–30%. Улучшение течения диабета в этот период беременности связывают с повышенным потреблением глюкозы растущим плодом и «старением» плаценты.
Во время родов могут происходить значительные колебания уровня глюкозы в крови. Возможно развитие как гипергликемии и кетоацидоза (на фоне выброса контринсулярных гормонов под влиянием боли, страха), так и тяжелых гипогликемий, связанных с большими физическими нагрузками при родах.
Сразу же после родов потребность в инсулине резко снижается, достигая у некоторых женщин 0 - 5 ЕД в сутки. Максимально низкий уровень гликемии приходится на 1–3-й дни после родов, в этот период доза инсулина должна быть минимальной. К 7–10-му дню послеродового периода потребность в инсулине постепенно восстанавливается до уровня, существовавшего у женщины до беременности.
Гестационный диабет
Первый этап лечения гестационного диабета - диетотерапия в сочетании с дозированными физическими нагрузками. Основные принципы диетотерапии - исключение легкоусваиваемых углеводов (сахара, меда, варенья, сладостей, фруктовых соков и т.д.), а также дробный равномерный прием сложных углеводов в течение дня (3 основных и 3 промежуточных приема пищи), что позволяет контролировать постпрандиальную гликемию и предотвращать голодный кетоз. Основные источники углеводов - крупы, макаронные изделия, несдобные хлебобулочные изделия, кукуруза, бобовые, картофель и др. Диета должна быть богата белками (1,5 г/кг массы тела), клетчаткой, витаминами и минеральными веществами. Умеренно ограничивают жиры (для профилактики чрезмерной прибавки массы тела). Резкое ограничение калорийности рациона и полное голодание при беременности противопоказано!
Если на фоне диеты в течение 1–2 нед целевые значения гликемии не достигнуты, назначается инсулинотерапия. Часто для нормализации углеводного обмена бывает достаточно введения небольших доз инсулина короткого действия перед основными приемами пищи. Однако по мере прогрессирования беременности потребность в инсулине может изменяться. Следует особо отметить, что при неэффективности диеты назначать пероральные сахароснижающие препараты беременным абсолютно недопустимо! Признаки макросомии при УЗИ-биометрии плода могут служить показанием для назначения инсулинотерапии беременной с гестационным диабетом. Беременным с гестационным диабетом, находящимся на инсулинотерапии, необходимо ведение дневника, где регистрируются: результаты самоконтроля уровня глюкозы в крови (6–8 раз в сутки), количество углеводов на прием пищи, подсчитанных по системе хлебных единиц (ХЕ), дозы инсулина, масса тела (еженедельно), примечания (эпизоды гипогликемии, ацетонурии, АД и т.д.). Для оценки эффективности любого вида лечения гестационного диабета (диетотерапии, инсулинотерапии) не реже 1 раза в триместр исследуется уровень гликированного гемоглобина.
Осложнения и побочные эффекты лечения
У беременных с сахарным диабетом и гестационным диабетом, находящихся на инсулинотерапии и хорошо компенсированных, неизбежно возникновение легких гипогликемий, которые безвредны для матери и плода. Женщины должны уметь самостоятельно купировать легкие формы гипогликемии для предотвращения развития тяжелых (с нарушением сознания) гипогликемических реакций.
Сроки и методы родоразрешения
Прегестационный диабет
Срок и метод родоразрешения определяются индивидуально. Оптимальный срок - 37–38 нед, предпочтительный метод - программированные роды через естественные родовые пути. Течение родов у женщин с сахарным диабетом может осложняться в связи с наличием в большинстве случаев фетоплацентарной недостаточности, гестоза, нередко - макросомии плода, многоводия. Следует стремиться к тому, чтобы кесарево сечение проводилось только по акушерским показаниям, однако на практике частота оперативного родоразрешения путем кесарева сечения у женщин с сахарным диабетом нередко достигает 50% и более. Дополнительными показаниями к кесареву сечению при сахарном диабете могут быть прогрессирование хронических и развитие острых диабетических осложнений. Досрочное родоразрешение предпринимается при резком ухудшении состояния плода, прогрессировании гестоза, ретинопатии (появление множественных свежих геморрагий на глазном дне), нефропатии (развитии признаков почечной недостаточности). В ночь перед операцией кесарева сечения беременной с сахарным диабетом вводится обычная доза инсулина средней продолжительности действия. В день операции подкожные инъекции инсулина отменяются, и начинается внутривенная инфузия глюкозо-калиевой смеси с инсулином под контролем гликемии каждые 1–2 ч экспресс-методом. Целевой уровень гликемии во время родов или операции кесарева сечения (в капиллярной крови) - 4–7 ммоль/л. Для снижения риска инфекционных осложнений в послеродовом периоде применяется антибиотикотерапия.
Гестационный диабет
Гестационный диабет сам по себе не является показанием для кесарева сечения или для досрочного родоразрешения до завершения полных 38 нед гестации. Оптимальный срок родоразрешения - в течение 38-й недели гестации (если акушерская ситуация не диктует другое). Пролонгирование беременности более 38 нед не показано, так как увеличивает риск макросомии. Метод родоразрешения определяется акушерскими показаниями.
Дальнейшее ведение
Прегестационный диабет
При сахарном диабете 2 типа во время грудного вскармливания рекомендуется продолжить инсулинотерапию, поскольку применение пероральных сахароснижающих препаратов при лактации может вызвать гипогликемию у ребенка. После прекращения лактации женщины с сахарным диабетом 1 и 2 типа нуждаются в консультации эндокринолога для модификации сахароснижающей и симптоматической терапии [назначение современных аналогов инсулина человека, пероральных сахароснижающих препаратов (при сахарном диабете 2 типа), статинов и т.д.], а также для продолжения мониторинга и лечения диабетических осложнений. Перед выпиской из стационара (после родов) желательно обсудить возможные методы контрацепции.
Гестационный диабет
После родов у 98% женщин, перенесших гестацонный диабет, углеводный обмен нормализуется. Если этого не происходит, следует думать о впервые возникшем во время беременности сахарном диабете 1 типа (если сохраняется потребность в инсулине) или сахарном диабете 2 типа (если инсулинотерапия не требуется). Все женщины, перенесшие гестационный диабет, представляют собой группу повышенного риска развития сахарного диабета 2 типа, поэтому через 1,5–3 мес после родов нуждаются в консультации эндокринолога для точной оценки состояния углеводного обмена (проведения перорального теста толерантности к глюкозе с 75 г глюкозы) и определения кратности динамического наблюдения.
Дополнительно о лечении
Профилактика
Профилактика прегестационного диабета зависит от его патогенетической формы (сахарный диабет 1 типа, сахарный диабет 2 типа, другие типы сахарного диабета) и является одной из самых актуальных и до сих пор полностью нерешенных проблем современной медицины.
Профилактика осложнений прегестационного диабета (для матери и плода) базируется на широкой пропаганде предгравидарной подготовки у женщин с сахарным диабетом. В настоящее время доказано, что планирование беременности является наиболее перспективным направлением в улучшении прогноза беременности у женщин с сахарным диабетом 1 и 2 типа. Основные принципы предгравидарной подготовки включают:
- информирование женщины о рисках, связанных с незапланированной беременностью на фоне плохого метаболического контроля (высокий риск пороков развития и потери плода, осложненное течение беременности, прогрессирование хронических сосудистых осложнений диабета вплоть до потери зрения и возникновения потребности в гемодиализе);
- достижение строгой компенсации сахарного диабета (достижение уровня гликогемоглобина меньше 7% без увеличения частоты гипогликемий) минимум за 2–3 мес до беременности и в течение всей беременности;
- осуществление скрининга и лечения хронических диабетических осложнений до беременности;
- выявление и лечение сопутствующих гинекологических и экстрагенитальных заболеваний до беременности.
Реализация основных принципов предгравидарной подготовки осуществляется следующими методами:
- модификацией образа жизни: рекомендуется здоровое питание, отказ от курения, дотация фолиевой кислоты (4–5 мг/сут), употребление йодированной соли;
- комплексным обследованием и лечением у опытной мультидисциплинарной команды специалистов (эндокринолог, акушер-гинеколог, терапевт, офтальмолог, невролог, генетик и другие);
- интеграцией женщины в ведение диабета (обучение в школе диабета);
- контрацепцией на весь период достижения компенсации диабета и лечения сопутствующей патологии;
- модификацией сахароснижающей и другой медикаментозной терапии: при сахарном диабете 2 типа следует отменить пероральные сахароснижающие препараты и назначить инсулинотерапию; отменить ингибиторы АПФ, статины и т.д.
Наиболее принципиальными моментами при обследовании у специалистов различного профиля являются следующие. При исследовании сердечно-сосудистой системы необходимо уточнить наличие и тяжесть артериальной гипертензии, ИБС, диабетической макроангиопатии, других заболеваний сердца и сосудов. Детальное обследование почек должно ответить на вопрос о наличии и стадии диабетической нефропатии, бессимптомной бактериурии, хронического пиелонефрита и т.д. Консультация невролога необходима для диагностики сенсомоторной нейропатии, различных форм автономной диабетической нейропатии (кардиоваскулярной, гастроинтестинальной, урогенитальной), синдрома диабетической стопы. Необходимо оценить также состояние других органов эндокринной системы: прежде всего, щитовидной железы. Обязательно исследование глазного дна с расширенным зрачком у опытного офтальмолога для определения стадии диабетической ретинопатии и показаний к лазерной фотокоагуляции сетчатки. При выявлении таких показаний лазерная фотокоагуляция сетчатки должна быть выполнена до беременности. Необходимо комплексное обследование у акушера-гинеколога с целью оценки состояния репродуктивной функции, наличия специфических и неспецифических генитальных инфекций. При выявлении очагов инфекции (мочеполовой, одонтогенной, ЛОР-инфекции) необходимо провести их санацию до наступления беременности, поскольку наличие хронического воспалительного процесса в организме затрудняет компенсацию сахарного диабета.
После получения результатов обследования консультативно определяют относительные и абсолютные противопоказания к вынашиванию беременности.
Абсолютными противопоказаниями к беременности при сахарном диабете являются:
- тяжелая диабетическая нефропатия с протеинурией и признаками начинающейся хронической почечной недостаточности;
- прогрессирующая, не поддающаяся лечению пролиферативная ретинопатия;
- тяжелая ишемическая болезнь сердца;
- тяжелая автономная нейропатия (ортостатическая гипотензия, гастропарез, энтеропатия, потеря способности к распознаванию гипогликемий).
Относительными противопоказаниями к беременности при сахарном диабете следует считать:
- декомпенсацию заболевания в ранний период беременности (развитие диабетического кетоацидоза в эти сроки повышает риск аномалий развития плода);
- сочетание сахарного диабете с тяжелыми сопутствующими заболеваниями (например, с хроническим непрерывно-рецидивирующим пиелонефритом, с активным туберкулезом, заболеваниями крови, сердца и т.д.).
Профилактика гестационного диабета заключается в коррекции устранимых факторов риска его развития (прежде всего, ожирения). Профилактика осложнений гестационного диабета (для матери и плода) заключается в раннем выявлении и активном лечении (расширении показаний к инсулинотерапии) этого заболевания.
Физическая активность уже давно известна своей ролью в улучшении гомеостаза глюкозы посредством прямого или косвенного влияния на чувствительность к инсулину посредством нескольких механизмов. Например, физическая активность оказывает независимое влияние на утилизацию глюкозы, увеличивая как инсулинопосредованную, так и неинсулин-опосредованную утилизацию глюкозы. [36], [37] Физическая активность также может оказывать долгосрочное влияние на улучшение чувствительности к инсулину за счет увеличения обезжиренной массы. [38] Более того, неоднократно сообщалось о пользе предотвращения или задержки развития диабета 2 типа среди небеременных. [39], [40] Таким образом, физическая активность может иметь потенциал для предотвращения ГСД и связанных с ним неблагоприятных последствий для здоровья.
Прогноз
Несмотря на то что беременность у женщин с сахарным диабетом сопровождается высоким риском акушерских и перинатальных осложнений, планирование беременности и ее рациональное ведение способствуют значительному снижению неблагоприятных исходов беременности для матери с сахарным диабетом и ее потомства.
Использованная литература


 [
[