Медицинский эксперт статьи
Новые публикации
Исследование черепных нервов. III, IV, VI пары: глазодвигательный, блоковый и отводящий нервы
Последняя редакция: 04.07.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Глазодвигательный нерв содержит двигательные волокна, иннервирующие медиальную, верхнюю и нижнюю прямые мышцы глазного яблока, нижнюю косую мышцу и мышцу, поднимающую верхнее веко, а также вегетативные волокна, которые, прерываясь в ресничном ганглии, иннервируют внутренние гладкие мышцы глаза - сфинктер зрачка и ресничную мышцу. Блоковый нерв иннервирует верхнюю косую мышцу, а отводящий нерв - наружную прямую мышцу глазного яблока.
Причины диплопии
При сборе анамнеза выясняют, нет ли у пациента диплопии и, если она присутствует, как располагаются двоящиеся предметы - по горизонтали (патология VI пары), по вертикали (патология III пары) или при взгляде вниз (поражение IV пары). Монокулярная диплопия возможна при внутриглазной патологии, приводящей к дисперсии световых лучей на сетчатке (при астигматизме, заболеваниях роговицы, при начинающейся катаракте, кровоизлиянии в стекловидное тело), а также при истерии; при парезах наружных (поперечнополосатых) мышц глаза монокулярной диплопии не бывает. Ощущение мнимого дрожания предметов (осциллопсия) возможна при вестибулярной патологии и некоторых формах нистагма.
Движения глазных яблок и их исследование
Существуют две формы содружественных движений глазных яблок - конъюгированные (взор), при которых глазные яблоки одновременно поворачиваются в одном и том же направлении; и вергентные, или дисконъюгированные, при которых глазные яблоки одновременно движутся в противоположных направлениях (конвергенция или дивергенция).
При неврологической патологии наблюдают четыре основных типа глазодвигательных расстройств.
- Рассогласование движений глазных яблок вследствие слабости или паралича одной или нескольких поперечнополосатых мышц глаза; в результате возникают косоглазие (страбизм) и раздвоение изображения из-за того, что рассматриваемый объект проецируется в правом и в левом глазу не на аналогичные, а на диспарантные участки сетчатки.
- Содружественное нарушение конъюгированных движений глазных яблок, или содружественные параличи взора: оба глазных яблока согласованно (совместно) перестают произвольно перемещаться в ту или иную сторону (вправо, влево, вниз или вверх); в обоих глазах выявляют одинаковый дефицит движений, при этом двоения и косоглазия не возникает.
- Сочетание паралича мышц глаза и паралича взора.
- Спонтанные патологические движения глазных яблок, возникающие в основном у больных в коме.
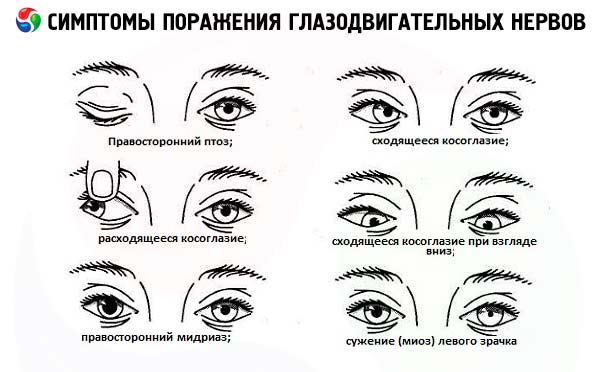
Другие варианты глазодвигательных нарушений (содружественное косоглазие, межъядерная офтальмоплегия) наблюдают реже. Перечисленные неврологические нарушения следует отличать от врождённого дисбаланса тонуса глазных мышц (непаралитический страбизм или непаралитическое врождённое косоглазие, офтофория), при котором рассогласование оптических осей глазных яблок наблюдают как при движениях глаз во все стороны, так и в покое. Часто наблюдают скрытое непаралитическое косоглазие, при котором изображения не могут попасть на идентичные места сетчатки, но этот дефект компенсируется рефлекторными корригирующими движениями скрыто косящего глаза (фузионное движение). При истощении, психическом стрессе или по другим причинам фузионное движение может ослабнуть, и скрытое косоглазие становится явным; в таком случае возникает двоение при отсутствии пареза наружных мышц глаза.
Оценка параллельности оптических осей, анализ косоглазия и диплопии
Врач находится перед пациентом и просит его смотреть прямо и вдаль, фиксируя взгляд на удалённом объекте. В норме при этом зрачки обоих глаз должны находиться в центре глазной щели. Отклонение оси одного из глазных яблок кнутри (эзотропия) или кнаружи (экзотропия) при взгляде прямо и вдаль свидетельствует, что оси глазных яблок не параллельны (страбизм), и именно этим обусловлено двоение (диплопия). Для выявления незначительного страбизма можно воспользоваться следующим приёмом: держа источник света (например, лампочку) на расстоянии 1 м от пациента на уровне его глаз, следят за симметричностью отражений света от радужек. В том глазу, ось которого отклонена, отсвет не совпадёт с центром зрачка.
Затем пациенту предлагают зафиксировать взгляд на предмете, который находится на уровне его глаз (ручка, собственный большой палец руки), и по очереди закрывать то один, то другой глаз. Если при закрывании «нормального» глаза косящий глаз совершает дополнительное движение для сохранения фиксации на предмете («движение выравнивания»), то, скорее всего, у больного врождённое косоглазие, а не паралич глазных мышц. При врождённом косоглазии движения каждого из глазных яблок, если их тестировать по отдельности, сохранены и выполняются в полном объёме.
Оценивают выполнение теста плавного слежения. Просят пациента глазами (не поворачивая головы) следить за предметом, который держат на расстоянии 1 м от его лица и медленно передвигают его по горизонтали вправо, потом влево, затем с каждой стороны вверх и вниз (траектория движений врача в воздухе должна соответствовать букве «Н»). Следят за движениями глазных яблок в шести направлениях: вправо, влево, вниз и вверх при отведениях глазных яблок по очереди в обе стороны. Интересуются, не появилось ли у пациента двоение при взгляде в ту или иную сторону. При наличии диплопии выясняют, при движении в какую сторону двоение усиливается. Если поместить перед одним глазом цветное (красное) стекло, то пациенту с диплопией легче разграничить двойные изображения, а врачу узнать, какое изображение какому глазу принадлежит.
Лёгкий парез наружной мышцы глаза не даёт заметного косоглазия, но при этом субъективно у пациента уже возникает диплопия. Иногда врачу бывает достаточно отчёта пациента о возникновении двоения при том или ином движении, чтобы определить, какая мышца глаза поражена. Почти все случаи вновь возникшего двоения в глазах обусловлены приобретённым парезом или параличом одной или нескольких поперечнополосатых (наружных, экстраокулярных) мышц глаза. Как правило, любой недавно возникший парез экстраокулярной мышцы вызывает диплопию. Со временем зрительное восприятие на поражённой стороне затормаживается, и двоение при этом проходит. Существуют два основных правила, которые надо учитывать, анализируя жалобы больного на диплопию, чтобы определить, какая из мышц какого глаза страдает:
- расстояние между двумя изображениями увеличивается при взгляде в направлении действия паретичной мышцы;
- изображение, создаваемое глазом с парализованной мышцей, кажется пациенту расположенным более периферически, то есть более удалённым от нейтральной позиции.
В частности, можно попросить больного, у которого диплопия усиливается при взгляде влево, посмотреть на какой-либо предмет слева и спросить его, какое из изображений исчезает, когда ладонь врача закрывает правый глаз пациента. Если исчезает изображение, расположенное ближе к нейтральной позиции, это значит, что за периферическое изображение «ответствен» открытый левый глаз, и поэтому его мышца является дефектной. Поскольку двоение возникает при взгляде влево, парализована латеральная прямая мышца левого глаза.
Полное поражение ствола глазодвигательного нерва приводит к диплопии в вертикальной и горизонтальной плоскости в результате слабости верхней, медиальной и нижней прямых мышц глазного яблока. Кроме того, при полном параличе нерва на стороне поражения возникают птоз (слабость мышцы, поднимающей верхнее веко), отклонение глазного яблока кнаружи и немного книзу (за счёт действия сохранных латеральной прямой мышцы, иннервируемой отводящим нервом, и верхней косой мышцы, иннервируемой блоковым нервом), расширение зрачка и утрата его реакции на свет (паралич сфинктера зрачка).
Поражение отводящего нерва вызывает паралич наружной прямой мышцы и соответственно медиальное отклонение глазного яблока (сходящееся косоглазие). При взгляде в сторону поражения возникает двоение по горизонтали. Таким образом, диплопия в горизонтальной плоскости, не сопровождающаяся птозом и изменением зрачковых реакций, чаще всего свидетельствует о поражении VI пары. Если очаг поражения расположен в стволе мозга, помимо паралича наружной прямой мышцы, возникает также паралич горизонтального взора.
Поражение блокового нерва вызывает паралич верхней косой мышцы и проявляется ограничением движения глазного яблока книзу и жалобами на вертикальное двоение, которое максимально выражено при взгляде вниз и в противоположную очагу сторону. Диплопия корректируется наклоном головы к плечу на здоровой стороне.
Сочетание паралича глазных мышц и паралича взора указывает на поражение структур моста мозга или среднего мозга. Двоение в глазах, усиливающееся после физических нагрузок или к концу дня, типично для миастении.
При значительном снижении остроты зрения в одном или в обоих глазах пациент может не отмечать диплопии даже при наличии паралича одной или нескольких экстраокулярных мышц.
Оценка согласованных движений глазных яблок
Паралич взора возникает в результате надъядерных расстройств, а не вследствие поражения 3, 4 или 6 пар ЧН. Взгляд (взор) в норме представляет собой содружественные конъюгированные движения глазных яблок, то есть их согласованные движения в одном направлении. Различают два типа конъюгированных движений - саккады и плавное слежение. Саккады - очень точные и быстрые (около 200 мс) фазово-тонические движения глазных яблок, в норме возникающие или при произвольном взгляде на предмет (по команде «посмотрите направо», «посмотрите влево и вверх» и т.д.), или рефлекторно, когда внезапный зрительный или звуковой стимул вызывает поворот глаз (обычно и головы) в сторону этого стимула. Корковый контроль саккад осуществляется лобной долей контралатерального полушария.
Второй тип конъюгированных движений глазных яблок - плавное слежение: при движении предмета, попавшего в поле зрения, глаза непроизвольно фиксируются на нём и следуют за ним, пытаясь сохранить изображение предмета в зоне наиболее чёткого видения, то есть в области жёлтых пятен. Эти движения глазных яблок более медленные по сравнению с саккадами и по сравнению с ними в большей степени непроизвольные (рефлекторные). Корковый их контроль осуществляется теменной долей ипсилатерального полушария.
Нарушения взора (если не поражены ядра 3, 4 или 6 пар) не сопровождаются нарушением изолированных движений каждого глазного яблока по отдельности и не вызывают диплопию. При исследовании взора необходимо выяснить, нет ли у больного нистагма, который выявляют с помощью теста плавного слежения. В норме глазные яблоки при слежении за объектом перемещаются плавно и содружественно. Возникновение толчкообразных подёргиваний глазных яблок (непроизвольные корректирующие саккады) свидетельствует о нарушении способности к плавному слежению (предмет немедленно исчезает из области наилучшего видения и отыскивается вновь с помощью корректирующих движений глаз). Проверяют возможность больного удерживать глаза в крайнем положении при взгляде в разные стороны: вправо, влево, вверх и вниз. Обращают внимание, не возникает ли у больного при отведении глаз от средней позиции индуцированного взором нистагма, т.е. нистагма, который меняет направление в зависимости от направления взора. Быстрая фаза индуцированного взором нистагма направлена в сторону взора (при взгляде влево быстрый компонент нистагма направлен влево, при взгляде вправо - направо, при взгляде вверх - вертикально вверх, при взгляде вниз - вертикально вниз). Нарушение способности к плавному слежению и возникновение индуцированного взором нистагма являются признаками поражения мозжечковых связей с нейронами ствола мозга либо центральных вестибулярных связей, а также могут быть следствием побочного действия антиконвульсантов, транквилизаторов и некоторых других лекарственных препаратов. При очаге поражения в затылочно-теменной области, независимо от наличия или отсутствия гемианопсии, рефлекторные медленные следящие движения глаз в сторону очага поражения ограничены либо невозможны, но произвольные движения и движения по команде сохранены (то есть пациент может совершать произвольные движения глазами в любых направлениях, но не может следить за предметом, перемещающимся в сторону очага поражения). Замедленные, фрагментированные, дисметричные следящие движения наблюдают при надъядерном параличе и других экстрапирамидных расстройствах.
Для проверки произвольных движений глазных яблок и саккад просят пациента посмотреть вправо, влево, вверх и вниз. Оценивают время, необходимое для начала выполнения движений, их точность, быстроту и плавность (нередко выявляется лёгкий признак дисфункции содружественных движений глазных яблок в виде их «спотыкания»). Затем просят пациента попеременно фиксировать взгляд на кончиках двух указательных пальцев, которые расположены на расстоянии 60 см от лица пациента и примерно 30 см друг от друга. Оценивают точность и быстроту произвольных перемещений глазных яблок.
Саккадическая дисметрия, при которой произвольный взор сопровождается серией отрывистых толчкообразных движений глаз, характерна для поражения связей мозжечка, хотя может возникать и при патологии затылочной или теменной доли головного мозга - иными словами, невозможность настигнуть цель взором (гипометрия) или «проскакивание» взора через цель из-за чрезмерной амплитуды движений глазных яблок (гиперметрия), корригируемые при помощи саккад, указывают на дефицит координаторного контроля. Выраженная замедленность саккад может отмечаться при таких заболеваниях, как гепатоцеребральная дистрофия или хорея Гентингтона. Остро возникшее поражение лобной доли (инсульт, черепно-мозговая травма, инфекция) сопровождается параличом горизонтального взора в противоположную очагу сторону. Оба глазных яблока и голова отклонены в сторону очага поражения (больной «смотрит на очаг» и отворачивается от парализованных конечностей) за счёт сохранной функции противоположного центра поворота головы и глаз в сторону. Этот симптом временный и сохраняется всего несколько дней, поскольку дисбаланс взора вскоре компенсируется. Способность к рефлекторному слежению при лобном параличе взора может сохраняться. Паралич взора по горизонтали при поражении лобной доли (кора и внутренняя капсула) обычно сопровождается гемипарезом или гемиплегией. При локализации патологического очага в области крыши среднего мозга (претектальные повреждения с вовлечением входящей в состав эпиталамуса задней спайки мозга) развивается паралич взора по вертикали, сочетающийся с нарушением конвергенции (синдром Парино); в большей степени обычно страдает взор вверх. При поражении моста мозга и медиального продольного пучка, обеспечивающего на этом уровне латеральные содружественные движения глазных яблок, возникает паралич взора по горизонтали в сторону очага (глаза отведены в противоположную очагу сторону, пациент «отворачивается» от стволового очага поражения и смотрит на парализованные конечности). Такой паралич взора обычно сохраняется длительное время.
Оценка дисконъюгированных движений глазных яблок (конвергенции, дивергенции)
Конвергенцию проверяют, попросив пациента сфокусировать взгляд на предмете, который движется по направлению к его глазам. Например, больному предлагают зафиксировать взгляд на кончике молоточка или указательного пальца, который врач плавно приближает к его переносице. При приближении объекта к переносице в норме оси обоих глазных яблок поворачиваются по направлению к предмету. Одновременно суживается зрачок, цилиарная (ресничная) мышца расслабляется, а хрусталик становится выпуклым. Благодаря этому изображение предмета фокусируется на сетчатку. Такая реакция в виде конвергенции, сужения зрачка и аккомодации называется иногда аккомодационной триадой. Дивергенция - обратный процесс: при удалении предмета зрачок расширяется, а сокращение цилиарной мышцы вызывает уплощение хрусталика.
Если конвергенция или дивергенция нарушена, возникает горизонтальная диплопия при взгляде на близлежащие или удалённые предметы соответственно.
Паралич конвергенции возникает при поражении претектальной области крыши среднего мозга на уровне верхних холмиков пластинки четверохолмия. Он может сочетаться с параличом взора вверх при синдроме Парино. Паралич дивергенции обычно вызван двусторонним поражением 6 пары черепных нервов.
Изолированную реакцию зрачка на аккомодацию (без конвергенции) проверяют в каждом глазном яблоке по отдельности: кончик неврологического молоточка или пальца устанавливаем перпендикулярно к зрачку (другой глаз при этом закрыт) на расстоянии 1-1,5 м, потом быстро приближаем к глазу, при этом зрачок суживается. В норме зрачки живо реагируют на свет и конвергенцию с аккомодацией.
Спонтанные патологические движения глазных яблок
К синдромам спонтанных ритмических расстройств взора относятся окулогирные кризы, периодический альтернирующий взор, взоровый синдром «пинг-понга», окулярный боббинг (англ.), окулярный диппинг (англ.), альтернирующая косая девиация, периодическая альтернирующая девиация взора и др. Большая часть этих синдромов развивается при тяжёлых поражениях головного мозга, их наблюдают преимущественно у больных, находящихся в коме.
- Окулогирные кризы - внезапно развивающиеся и сохраняющиеся от нескольких минут до нескольких часов отклонения глазных яблок вверх, реже - вниз. Их наблюдают при интоксикации нейролептиками, карбамазепином, препаратами лития; при стволовом энцефалите, глиоме третьего желудочка, черепно-мозговой травме и некоторых других патологических процессах. Окулогирный криз следует отличать от тонической девиации взора вверх, иногда наблюдаемой у больных в коматозном состоянии при диффузных гипоксических поражениях мозга.
- Синдром «пинг-понга» наблюдают у больных, находящихся в коматозном состоянии, он заключается в периодическом (каждые 2-8 с) содружественном отклонении глаз из одного крайнего положения в другое.
- У больных с грубым повреждением моста мозга или структур задней черепной ямки иногда наблюдают окулярный боббинг - быстрые толчкообразные движения глазных яблок вниз из средней позиции с последующим медленным их возвращением в центральное положение. Горизонтальные движения глаз отсутствуют.
- «Окулярный диппинг» - термин, обозначающий медленные движения глазных яблок вниз, сменяющиеся через несколько секунд быстрым их возвращением в исходную позицию. Горизонтальные движения глазных яблок при этом сохраняются. Наиболее частая причина - гипоксическая энцефалопатия.
Зрачки и глазные щели
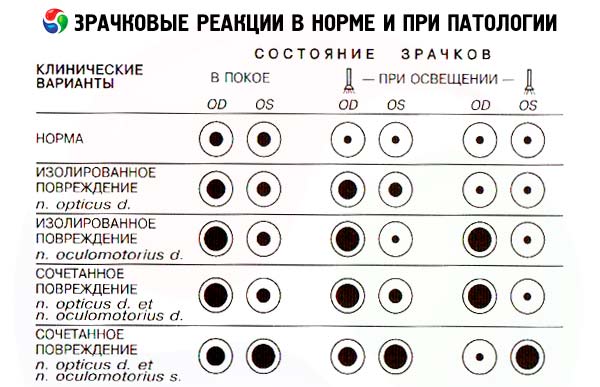
Реакции зрачков и глазных щелей зависят не только от функции глазодвигательного нерва - эти параметры определяются также состоянием сетчатки глаза и зрительного нерва, составляющих афферентную часть рефлекторной дуги реакции зрачка на свет, а также симпатическим влиянием на гладкие мышцы глаза. Тем не менее зрачковые реакции исследуют при оценке состояния 3 пары черепных нервов.
В норме зрачки круглые, равные по диаметру. При обычном комнатном освещении диаметр зрачков может варьировать от 2 до 6 мм. Разница в размере зрачков (анизокория), не превышающая 1 мм, считается вариантом нормы. Для проверки прямой реакции зрачка на свет пациента просят смотреть вдаль, затем быстро включают карманный фонарик и оценивают степень и устойчивость сужения зрачка этого глаза. Включённую лампочку можно подносить к глазу сбоку, с височной стороны, чтобы исключить аккомодационную реакцию зрачка (его сужение в ответ на приближение предмета). В норме при освещении зрачок суживается, это сужение является устойчивым, то есть сохраняется всё время, пока источник света находится вблизи глаза. При устранении источника освещения зрачок расширяется. Затем оценивают содружественную реакцию другого зрачка, возникающую в ответ на освещение исследуемого глаза. Таким образом, необходимо дважды осветить зрачок одного глаза: при первом освещении смотрим реакцию на свет именно освещаемого зрачка, а при втором освещении наблюдаем реакцию зрачка другого глаза. Зрачок неосвещаемого глаза в норме суживается точно с такой же скоростью и в такой же степени, как и зрачок освещаемого глаза, то есть в норме оба зрачка реагируют одинаково и одномоментно. Тест попеременного освещения зрачков позволяет выявить поражение афферентной части рефлекторной дуги зрачковой реакции на свет. Освещают один зрачок и отмечают его реакцию на свет, затем быстро перемещают лампочку ко второму глазу и вновь оценивают реакцию его зрачка. В норме при освещении первого глаза зрачок второго глаза вначале суживается, но затем, в момент переноса лампочки, незначительно расширяется (содружественная с первым глазом реакция на устранение освещения) и, наконец, при направлении на него луча света вновь суживается (прямая реакция на свет). Если на втором этапе данного теста при непосредственном освещении второго глаза его зрачок не суживается, но продолжает расширяться (парадоксальная реакция), это свидетельствует о повреждении афферентного пути зрачкового рефлекса данного глаза, то есть о поражении его сетчатки или зрительного нерва. В таком случае прямое освещение второго зрачка (зрачка слепого глаза) не вызывает его сужения. Однако при этом он продолжает расширяться содружественно с первым зрачком в ответ на прекращение освещения последнего.
Для проверки зрачковых рефлексов обоих глаз на конвергенцию и аккомодацию пациента просят сначала посмотреть вдаль (например, на стену за спиной врача), а затем перевести взгляд на близко расположенный объект (например, на кончик пальца, который держат прямо перед переносицей больного). Если зрачки узкие, перед проведением теста затемняют комнату. В норме фиксация взора на близко расположенном к глазам объекте сопровождается лёгким сужением зрачков обоих глаз, сочетающимся с конвергенцией глазных яблок и увеличением выпуклости хрусталика (аккомодационная триада).
Таким образом, в норме зрачок суживается в ответ на прямое освещение (прямая реакция зрачка на свет); в ответ на освещение другого глаза (содружественная с другим зрачком реакция на свет); при фокусировке взгляда на близко расположенном предмете. Внезапный испуг, страх, боль вызывают расширение зрачков, за исключением тех случаев, когда прерваны симпатические волокна к глазу.
Признаки поражений
Оценивая ширину глазных щелей и выступание глазных яблок, можно обнаружить экзофтальм - выступание (протрузию) глазного яблока из орбиты и из-под века. Легче всего экзофтальм можно выявить, если встать позади сидящего пациента и посмотреть сверху вниз на его глазные яблоки. Причинами одностороннего экзофтальма могут быть опухоль или псевдоопухоль орбиты, тромбоз кавернозного синуса, каротидно-кавернозное соустье. Двусторонний экзофтальм наблюдают при тиреотоксикозе (односторонний экзофтальм при этом состоянии возникает реже).
Оценивают положение век при различных направлениях взгляда. В норме при взгляде прямо верхнее веко прикрывает верхний край роговицы на 1-2 мм. Птоз (опущение) верхнего века - частая патология, которая обычно сопровождается постоянным сокращением лобной мышцы в связи с непроизвольной попыткой больного удержать верхнее веко поднятым.
Опущение верхнего века чаще всего обусловлено поражением глазодвигательного нерва; врождённым птозом, который может быть одно- или двусторонним; синдромом Бернара-Горнера; миотонической дистрофией; миастенией; блефароспазмом; отёком века вследствие инъекции, травмы, венозного стаза; возрастными изменениями тканей.
- Птоз (частичный или полный) может быть первым признаком поражения глазодвигательного нерва (развивается из-за слабости мышцы, поднимающей верхнее веко). Обычно он сочетается с другими признаками поражения 3 пары черепных нервов (ипсилатеральный мидриаз, отсутствие реакции зрачка на свет, нарушение движений глазного яблока вверх, вниз и кнутри).
- При синдроме Бернара-Горнера сужение глазной щели, птоз верхнего и нижнего век вызваны функциональной недостаточностью гладких мышц нижнего и верхнего хрящей век (тарзальных мышц). Птоз обычно частичный, односторонний. Он сочетается с миозом, обусловленным недостаточностью функции дилататора зрачка (в связи с дефектом симпатической иннервации). Миоз максимально выражен в темноте.
- Птоз при миотонической дистрофии (дистрофической миотонии) двусторонний, симметричный. Размер зрачков не изменён, их реакция на свет сохранена. Имеются другие признаки данного заболевания.
- При миастении птоз обычно частичный, асимметричный, степень его выраженности может значительно меняться на протяжении суток. Зрачковые реакции не нарушены.
- Блефароспазм (непроизвольное сокращение круговой мышцы глаза) сопровождается частичным или полным закрытием глазной щели. Лёгкий блефароспазм можно спутать с птозом, но при первом верхнее веко периодически активно поднимается и отсутствует контрактура лобной мышцы.
Нерегулярные приступы расширения и сокращения зрачков, продолжающиеся в течение нескольких секунд обозначают терминами «гиппус», или «ундуляция». Этот симптом может возникать при метаболической энцефалопатии, менингите, рассеянном склерозе.
Односторонний мидриаз (расширение зрачка) в сочетании с птозом и парезом наружных мышц наблюдается при поражении глазодвигательного нерва. Расширение зрачка нередко является первым признаком поражения глазодвигательного нерва при сдавлении ствола нерва аневризмой и при дислокации ствола мозга. Наоборот, при ишемических поражениях 3 пары (например, при сахарном диабете) эфферентные двигательные волокна, идущие к зрачку, обычно не страдают, что важно учитывать при дифференциальной диагностике. Односторонний мидриаз, не сочетающийся с птозом и парезом наружных мышц глазного яблока, не характерен для поражения глазодвигательного нерва. Возможные причины такого нарушения включают медикаментозный паралитический мидриаз, возникающий при местном применении раствора атропина и других M-холинолитиков (при этом зрачок перестаёт суживаться в ответ на применение 1% раствора пилокарпина); зрачок Эйди; спастический мидриаз, обусловленный сокращением дилататора зрачка при раздражении иннервирующих его симпатических структур.
Зрачок Эйди, или пупиллотонию, обычно наблюдают с одной стороны. Типично расширение зрачка на поражённой стороне (анизокория) и его ненормально медленная и пролонгированная (миотоническая) реакция на свет и конвергенцию с аккомодацией. Поскольку зрачок в конце концов всё же реагирует на освещение, анизокория в процессе неврологического осмотра постепенно уменьшается. Типична денервационная гиперчувствительность зрачка: после закапывания в глаз 0,1% раствора пилокарпина он резко суживается до точечных размеров.
Пупиллотонию наблюдают при доброкачественном заболевании (синдром Холмса-Эйди), которое нередко носит семейный характер, возникает чаще у женщин в возрасте 20-30 лет и, помимо «тонического зрачка», может сопровождаться снижением или отсутствием глубоких рефлексов с ног (реже с рук), сегментарным ангидрозом (локальное нарушение потоотделения) и ортостатической артериальной гипотензией.
При синдроме Аргайла Робертсона зрачок суживается при фиксации взора вблизи (сохранена реакция на аккомодацию), но не реагирует на свет. Обычно синдром Аргайла Робертсона бывает двусторонним, сочетается с неправильной формой зрачка и анизокорией. В течение дня зрачки имеют постоянные размеры, не реагируют на закапывание атропина и других мидриатиков. Наблюдают этот синдром при поражении покрышки среднего мозга, например при нейросифилисе, сахарном диабете, рассеянном склерозе, опухоли эпифиза, тяжёлой черепно-мозговой травме с последующим расширением сильвиева водопровода и др.
Узкий зрачок (обусловленный парезом дилататора зрачка), сочетающийся с частичным птозом верхнего века (парез мышцы верхнего хряща века), анофтальмом и нарушением потоотделения на той же стороне лица свидетельствует о синдроме Бернара-Горнера. Синдром этот обусловлен нарушением симпатической иннервации глаза. В темноте зрачок не расширяется. Синдром Бернара-Горнера чаще наблюдают при инфарктах продолговатого мозга (синдром Валленберга-Захарченко) и моста мозга, опухоли ствола мозга (прерывание центральных нисходящих симпатических путей, идущих от гипоталамуса); поражении спинного мозга на уровне цилиоспинального центра в боковых рогах серого вещества сегментов C8-Тh2; при полном поперечном поражении спинного мозга на уровне этих сегментов (синдром Бернара-Горнера двусторонний, сочетается с признаками нарушения симпатической иннервации органов, расположенных ниже уровня поражения, а также с проводниковыми расстройствами произвольных движений и чувствительности); заболеваниях верхушки лёгкого и плевры (опухоль Панкоста, туберкулёз и др.); при поражении первого грудного спинномозгового корешка и нижнего ствола плечевого сплетения; аневризме внутренней сонной артерии; опухоли в области яремного отверстия, кавернозного синуса; опухоли или воспалительных процессах в орбите (прерывание постганглионарных волокон, идущих от верхнего шейного симпатического узла к гладким мышцам глаза).
При раздражении симпатических волокон к глазному яблоку возникают симптомы, «обратные» симптому Бернара-Горнера: расширение зрачка, расширение глазной щели и экзофтальм (синдром Пурфюр дю Пти).
При односторонней утрате зрения, обусловленной прерыванием передних отделов зрительного пути (сетчатка, зрительный нерв, хиазма, зрительный тракт), исчезает прямая реакция зрачка слепого глаза на свет (так как прерываются афферентные волокна зрачкового рефлекса), а также содружественная реакция на свет зрачка второго, здорового глаза. Зрачок слепого глаза при этом способен суживаться при освещении зрачка здорового глаза (то есть содружественная реакция на свет у слепого глаза сохранена). Поэтому, если лампочку фонарика переместить от здорового к поражённому глазу, можно отметить не сужение, а, наоборот, расширение зрачка поражённого глаза (как содружественный ответ на прекратившееся освещение здорового глаза) - симптом Маркуса Гунна.
При исследовании также обращают внимание на цвет и равномерность окраски радужек. На стороне, где нарушена симпатическая иннервация глаза, радужка светлее (симптом Фукса), обычно имеются и другие признаки синдрома Бернара-Горнера. Гиалиновая дегенерация зрачкового края радужки с депигментацией возможна у пожилых людей как проявление инволюционного процесса. Симптом Аксенфельда характеризуется депигментацией радужки без накопления в ней гиалина, наблюдают его при расстройствах симпатической иннервации и метаболизма. При гепатоцеребральной дистрофии по наружному краю радужки откладывается медь, что проявляется желтовато-зелёной или зеленовато-коричневой пигментацией (кольцо Кайзера-Флейшера).


 [
[