Медицинский эксперт статьи
Новые публикации
Жидкость в полости перикарда: что значит, допустимые нормы
Последняя редакция: 12.07.2025

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
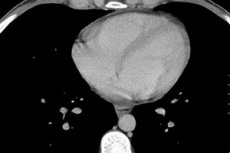
Сердце – наш жизненный мотор, работа которого зависит от многих факторов, включая биологические внутренние процессы. Иногда причиной боли и дискомфорта в области сердца становится жидкость в перикарде, окружающем сердце со всех сторон. И причиной недомогания становится сдавливание сердца жидкостью либо воспалительный процесс с локализацией в тканях миокарда или перикарда.
Эпидемиология
По статистике, около 45% всех перикардитов имеют вируснурю природу, в лечении которых на первый план выходит повышение иммунитета (витамины, иммуностимуляторы), в то время как бактерии, для борьбы с которыми применяют антибиотики, становятся причиной воспалительных процессов в перикарде всего в 15% эпизодов болезни. Самыми редкими типами патологии считаются грибковый и паразитарный перикардит.
Причины жидкости перикарда
Попробуем конкретно разобраться, какие состояния и патологии могут спровоцировать увеличение объема жидкости в перикарде, которая теперь уже рассматривается не как смазка при трении сердца, а как угрожающий жизни фактор.
Наиболее частой причиной скопления в перикарде невоспалительной жидкости считается отечный синдром. Это не болезнь, а симптом, который может сопровождать следующие патологические и непатологические процессы:
- врожденный дивертикулит левого сердечного желудочка,
- сердечную недостаточность,
- патологии выделительной системы, и в частности почек,
- нарушение, при котором имеется прямое сообщение между двумя листками перикарда,
- дефицитные состояния, например, анемию,
- состояние истощения организма,
- опухоли средостения, микседему,
- нарушения обменных процессов в тканях организма,
- различные воспалительные патологии,
- травмы, сопровождающиеся отеком тканей,
- аллергические реакции.
Иногда развитие гидроперикарда можно рассматривать как следствие приема сосудорасширяющих препаратов (вазодилататоров) или осложнение лучевой терапии.
Факторы риска
Факторами риска развития патологии можно считать беременность и преклонный возраст.
Наиболее частыми причинами воспалительного процесса в перикарде (перикардита) считаются туберкулезное и ревматическое поражение органа. Речь идет об инфекционно-аллергической реакции, в результате которой и образуется большое количество экссудата.
Факторами риска в этом случае можно считать:
- бактериальные, вирусные и грибковые заболевания: скарлатина, ОРВИ, ВИЧ, пневмонии, плевриты, эндокардит, кандидозы и т.д.,
- наличие в организме паразитов (эхинококковая инфекция, токсоплазмоз и т.д.),
- аллергические патологии, включая пищевую и лекарственную аллергию,
- аутоиммунные заболевания (ревматоидный артрит, красная волчанка, системная склеродермия, дерматомиозит и др.),
- аутоиммунные процессы (ревматическая лихорадка и т.п.),
- хроническая сердечная недостаточность,
- воспалительные болезни сердечных оболочек (миокардит, эндокардит),
- любые травмы сердца (проникающие и непроникающие),
- раковые заболевания и лучевая терапия,
- врожденные и приобретенные патологии развития перикарда (наличие в нем кист и дивертикулов),
- нарушение гемодинамики, отечный синдром,
- болезни эндокринной системы и нарушение обмена веществ (ожирение сердца, нарушение обмена глюкозы и сахарный диабет, гипотиреоз).
Как мы уже говорили, жидкость в перикарде может скапливаться в результате колотых ран в сердце, но такая же ситуация может наблюдаться и после операции на органе, как результат послеоперационного осложнения (воспаления).
Своеобразной травмой для сердца является и инфаркт миокарда, который также может протекать с воспалительными осложнениями и провоцировать повышение уровня жидкости в околосердечной сумке. То же самое можно сказать и про ишемические (некротические) изменения в миокарде сердца.
Если посмотреть внимательно, можно увидеть множество совпадений в причинах развития перикардитов и гидроперикарда. По идее вторая патология представляет собой разновидность неинфекционного перикардита, поскольку застойные явления в перикарде по любому вызывают патологические процессы в нем по типу воспалительных.
Патогенез
Еще из школьного курса биологии известно, что наше сердце рождается в «рубашке». Название этой «рубашки» - перикард, она состоит из плотных физиологических тканей и выполняет защитную функцию.
Перикард еще называют околосердечной сумкой, внутри которой сердце чувствует комфортно и может работать без перебоев. Состоит околосердечная сумка из двух слоев (листков): висцерального или наружного и париентального (внутреннего), которые могут смещаться относительно друг друга.
Сердце как подвижный мышечный орган находится в постоянном движении (его стенки сокращаются и перекачивают кровь как насос). В таких условиях, не будь вокруг него перикарда, оно могло бы смещаться, что приводило бы к перегибу сосудов и нарушению кровообращения.
Мало того, перикард предохраняет сердце от дилатации при больших нагрузках на орган. Есть мнение, что он также является защитным барьером, предупреждающим проникновение к тканям сердца инфекции при воспалении внутренних органов.
Но не менее важной функцией перикарда считается предупреждение трения сильно подвижного сердца о близлежащие неподвижные структуры грудной клетки. А чтобы сердце не испытывало трения о сам перикард и близлежащие органы между его листками имеется небольшое количество жидкости.
Таким образом, жидкость в перикарде есть всегда, но в норме ее количество по разным сведениям не должно превышать 20-80 мл. Обычно эта цифра ограничивается 30-50 мл, а увеличение объема перикардиального выпота до 60-80 мл считается патологией. Но если при таком количестве свободной жидкости слегка желтоватого цвета человек чувствует себя здоровым и никаких подозрительных симптомов у него не возникает, повода для беспокойства нет.
Другое дело, если жидкость в перикарде накапливается в умеренных и больших количествах. Это может быть как 100-300 мл, так и 800-900 мл. Когда показатель очень высок и доходит до 1 литра, речь идет об очень опасном для жизни состоянии, называемом тампонадой сердца (сдавливание сердца жидкостью, скапливающейся в околосердечной сумке).
Но откуда берется лишняя жидкость в перикарде? Понятно, что на фоне абсолютного здоровья такое невозможно. Жидкость в околосердечной сумке постоянно обновляется, всасываясь листками перикарда, и ее количество остается приблизительно постоянным. Увеличение ее объема возможно лишь в двух случаях:
- при нарушении обменных процессов в тканях перикарда, в результате чего уменьшается всасывание транссудата,
- добавление к имеющейся жидкости не воспалительного характера воспалительного экссудата.
В первом случае речь идет о заболеваниях, связанных с нарушением гемодинамики, развитием отечного или геморрагического синдрома, опухолевых процессах, в результате которых в полости перикарда скапливается прозрачная жидкость, которая содержит следы эпителиальных клеток, белка и частиц крови. Это патологическое состояние принято называть гидроперикардом.
Появление воспалительного экссудата чаще всего связывают с проникновением в перикард инфекции через кровь и лимфу, если в организме уже имелся очаг гнойного воспаления. В этом случае речь идет об инфекционно-воспалительной патологии под названием «перикардит», имеющем несколько различных форм.
Но воспаление в перикарде может иметь и неинфекционный характер. Такое наблюдается при опухолевых процессах с метастазами в область сердца, при распространении процесса с близлежащих тканей (например, при миокардите), нарушении метаболизма в тканях околосердечной сумки, травмировании перикарда (удар в область сердца, ранение, колотая травма).
Симптомы жидкости перикарда
Клиническая картина перикардитов, при которых наблюдается накопление в перикарде лишней жидкости, может изменяться в зависимости от вызвавшей их причины и количества транссудата /экссудата. Сам по себе перикардит не возникает. Он выступает в качестве осложнения уже имеющихся в организме патологий или травм, поэтому говорить о конкретной специфической симптоматике не приходится.
Очень часто пациент вообще не подозревает о том, что у него в перикарде скапливается жидкость, т.е. не задумывается о такой причине ухудшения самочувствия, подозревая сердечно-сосудистые патологии, простудные заболевания и болезни дыхательной системы, почечные болезни. Именно с этими проблемами они и обращаются к терапевту, но диагностические исследования показывают, что появившиеся симптомы – это уже запоздавшие проявления болезней, т.е. их осложнение.
Итак, с какими же жалобами может прийти к врачу пациент, у которого объем жидкости в перикарде повышен:
- одышка как в состоянии покоя, так и при нагрузке,
- дискомфорт за грудиной, который особенно четко ощущается, когда человек наклоняется вперед,
- боли в области сердца различной интенсивности, связанные с давлением на орган, боль может отдавать в спину, плечо, шейный отдел, левую руку,
- стеснение в грудной клетке, давящее чувство,
- нарушение дыхания, приступы удушья, ощущение нехватки воздуха,
- отечный синдром, который особенно заметен на лице, верхних и нижних конечностях,
- снижение систолического и увеличение венозного давления, вздутые вены на шее,
- симптомы тахикардии, аритмии,
- непродуктивный лающий кашель, не приносящий облегчения,
- сиплый голос,
- усиление потливости, особенно на фоне туберкулеза,
- увеличение печени и боли в правом подреберье,
- проблемы с прохождением пищи по пищеводу из-за сдавливания его увеличенным перикардом,
- частая икота как следствие сдавливания диафрагмального нерва,
- бледная с синевой кожа из-за нарушения кровообращения (сдавливание сердца перикардиальным выпотом и экссудатом приводит к нарушению его сократительной функции),
- ухудшение аппетита и связанное с этим снижение веса.
Понятно, что пациенты могут жаловаться на ухудшение общего состояния, слабость, головные и мышечные боли, но такие симптомы ощущает лишь часть больных. А вот лихорадка, вызванная повышением температуры тела вследствие воспаления, присутствует в большинстве случаев обращения к врачу с недомоганием, связанным с накоплением жидкости в перикарде, особенно при инфекционном поражении. Эти жалобы можно считать неспецифическими первыми признаками воспаления, вызывающего впоследствии переполнение перикарда жидкостью.
А вот одышка, боли в сердце, колебания пульса и давления крови могут прямо указывать на то, что жидкость в перикарде мешает работе сердца.
Нужно понимать, что перикардит может быть не только инфекционным или неинфекционным, острым или хроническим, у него есть несколько разновидностей, которые отличаются своим течением и количеством жидкости в перикарде.
В острой форме может протекать сухой (он же фибринозный) и экссудативный перикардит. В первом случае в полость перикарда выпотевает фибрин из серозной оболочки сердца, что вызвано переполнением ее кровью. В этом случае обнаруживаются лишь следы жидкости в перикарде. При экссудативном перикардите свободная жидкость в перикарде находится в больших количествах.
Перикардиальный выпот может состоять из полужидкого экссудата при воспалительных процессах и нарушениях гемодинамики, кровянистой жидкости (геморрагический перикард) при ранениях, туберкулезе или разрыве аневризмы, жидкости с примесью гноя в случае инфекционного поражения.
Экссудативный перикардит может протекать длительно, спустя 6 месяцев переходя в хроническую форму. Незначительное количество жидкости в перикарде (80-150 мл) может не вызывать выраженных симптомов болезни, и пациент может подумать, что уже выздоровел. Но спустя время воспалительный процесс под воздействием различных факторов может усилиться, и повышенный уровень жидкости в перикарде будет вызывать неприятную симптоматику, которая к тому же совсем небезопасна.
Если в перикарде накопилось много жидкости, которая начинает сильно сдавливать сердце, в результате чего нарушается его работа, говорят о тампонаде сердца. В этом случае не происходит достаточного расслабления камер сердца, и они не справляются с перекачиванием необходимого объема крови. Все это приводит к появлению симптомов острой сердечной недостаточности:
- сильная слабость, падение АД (коллапс, потеря сознания),
- гипергидроз (интенсивное выделение холодного пота),
- сильное давление и тяжесть в груди,
- учащенный пульс,
- сильная одышка,
- высокое венозное давление, проявляющееся увеличением яремной вены,
- чрезмерное психическое и физическое возбуждение,
- дыхание частое, но поверхностное, невозможность сделать глубокий вдох,
- появление тревожности, боязнь умереть.
Прослушав пациента при помощи стетоскопа врач отмечает слабые и приглушенные сердечные тона, появление похрустывания и шумов в сердце (наблюдаются в определенном положении тела пациента), что свойственно перикардитам, протекающим с тампонадой сердца или без нее.
Жидкость в перикарде у детей
Как это ни странно звучит, но лишняя жидкость в перикарде может появиться даже у еще не родившегося ребенка. Небольшое скопление перикардиального выпота, как проявление гиперкинетической реакции сердечно-сосудистой системы, может указывать на развитие анемии легкой и средней тяжести. При тяжелой анемии количество транссудата может значительно превышать нормальные показатели, что является симптомом, угрожающим жизни ребенка.
Но жидкость в перикарде у плода может образовываться и в результате нарушений в развитии тканей левого желудочка сердца. В этом случае в верхней части сердца со стороны левого желудочка наблюдается выпячивание стенок – дивертикул, который нарушает отток перикардиального выпота (гидроперикард). Транссудат скапливается между листкам перикарда и спустя некоторое время может привести к развитию тампонады сердца.
Патологии развития сердца у плода и появление вокруг него большого количества жидкости удается выявить во время прохождения беременной женщиной ультразвукового обследования.
Перикардит у ребенка можно диагностировать и в раннем детском возрасте. Чаще всего болезнь возникает на фоне перенесенных вирусных инфекций, на фоне ревматизма и диффузных (распространенных) заболеваний соединительной ткани. Но вполне возможны и неспецифические формы перикардита, вызванные грибковой инфекцией, интоксикацией организма вследствие болезней почек, авитаминозом, гормональной терапией и т.д. У грудничков патология часто развивается на фоне бактериальной инфекции (стафилококки, стрептококки, менингококки, пневмококки и другие виды возбудителей).
Распознать болезнь у грудных детей очень сложно, особенно если речь идет о сухой форме перикардита. Острый перикардит всегда начинается с повышения температуры тела, что не является специфическим симптомом, учащения пульса и болей, узнать о которых можно по частым эпизодам беспокойства и крика у малыша.
Дети старшего возраста при небольшом количестве жидкости в перикарде будут жаловаться на боль в груди слева, которая становится сильнее, когда ребенок пытается глубоко вдохнуть. Усилиться боль может при смене положения тела, например, при наклонах. Часто боли иррадируют в левое плечо, поэтому жалобы могут звучать именно так.
Особенно опасным считается экссудативный (выпотной) перикардит, при котором количество жидкости в перикарде быстро увеличивается и может достигнуть критических норм с развитием тампонады сердца. У грудного ребенка симптомами патологии можно считать:
- повышение внутричерепного давления,
- значительная наполняемость вен кисти, локтя и шеи, которые становятся хорошо видимыми и пальпируемыми, что исключается в раннем возрасте,
- появление рвоты,
- слабость мышц затылочной части головы,
- выбухание родничка.
Эти симптомы нельзя назвать специфическими, но они важны для распознавания нарушения здоровья у малыша, который еще не в состоянии рассказать о других симптомах болезни.
Острая стадия выпотного перикардита у ребенка старшего возраста протекает с одышкой, тупыми болями в области сердца, ухудшением общего состояния. Ребенок при болевых приступах старается сесть и согнуться, наклоняя голову к груди.
Возможно появление таких симптомов: лающий кашель, осиплость голоса, падение АД, тошнота с рвотой, икота, болей в животе. Характерно появление парадоксального пульса со сниженным наполнением вен на входе.
Если речь идет о тампонаде сердца, то здесь наблюдается усиление одышки, появление чувства нехватки воздуха и страха, кожные покровы ребенка становятся очень бледными, на них появляется холодный пот. При этом отмечается повышенная психомоторная возбудимость. Если не предпринять срочные меры, ребенок может умереть от острой сердечной недостаточности.
Хронический выпотной перикардит любой этиологии у ребенка характеризуется ухудшением общего состояния и постоянной слабостью. Ребенок быстро устает, у него отмечается одышка и дискомфорт в грудной клетке, особенно при движении, физических нагрузках, занятиях спортом.
Осложнения и последствия
Застойные явления в области околосердечной сумки и воспалительные процессы в ней, сопровождающиеся увеличением объема жидкости в перикарде, не могут проходить бесследно, появляясь лишь в ухудшении общего состояния пациента, появлении одышки и болей за грудиной.
Во-первых, увеличиваясь в объеме, жидкость все больше давит на сердце, затрудняя его работу. А поскольку сердце – это орган, отвечающий за кровоснабжение всего организма, сбои в его работе чреваты нарушениями кровообращения. Кровь в свою очередь считается основным источником питания клеток, она же снабжает их кислородом. Нарушается кровообращение, и различные органы человека начинают страдать от голода, их функциональность нарушается, что влечет за собой появление других симптомов, например, проявлений интоксикации, значительно снижающих качество жизни человека.
Во-вторых, скопление воспалительного экссудата чревато развитием рубцово-спаечного процесса. При этом может страдать не столько сам перикард вследствие обрастания фиброзной тканью и уплотнения его листков скоплением кальция, сколько сердце, которое не может обеспечить достаточное наполнение камер кровью во время диастолы. Как результат, развитие венозного застоя, вызывающего повышенный риск тромбообразования.
Воспалительный процесс может распространиться и на область миокарда, вызывая в нем дегенеративные изменения. Такая патология называется миоперикардитом. Распространение спаечного процесса чревато сращением сердца с близлежащими органами, включая ткани пищевода, легких, грудной клетки и позвоночника.
Застой жидкости в перикарде, особенно с большим количеством крови, может приводить к интоксикации организма продуктами ее распада, в результате чего опять же страдают различные органы, и в первую очередь органы выделения (почки).
Но самым опасным при экссудативном и гидроперикардите с быстрым нарастанием объема жидкости в перикарде является состояние тампонады сердца, которое при отсутствии срочного эффективного лечения приводит к смерти пациента.
Диагностика жидкости перикарда
Жидкость в перикарде не считается патологическим состоянием, если ее количество не превышает общепризнанных норм. Но как только объем выпота становится настолько большим, что начинает вызывать симптомы нарушения работы сердца и других близлежащих органов медлить нельзя.
Поскольку симптомы перикардитов могут напоминать различные заболевания пациенты обращаются за консультацией к терапевту, который после физикального осмотра, изучения анамнеза и прослушивания пациента направляет его на прием к кардиологу. Симптомы, которые будут называть пациенты, мало что скажут об истинной причине недомогания, но смогут подтолкнуть врача в нужном направлении, поскольку большинство из них все же указывают на проблемы с сердцем.
Подтвердить догадку помогут выстукивание и прослушивание сердца. Простукивание покажет увеличение границ сердца, а прослушивание – слабое и глухое сердцебиение, что говорит об ограниченности движений структур сердца из-за его сдавливания.
Проведение лабораторных исследований крови и мочи поможет оценить характер имеющихся нарушений здоровья, определить причину и вид перикардита, а также оценить интенсивность воспаления. С этой целью назначают следующие анализы: клинический и иммунологический анализ крови, биохимию крови, общий анализ мочи.
Но ни физикальный осмотр с прослушиванием, ни лабораторные тесты не дают возможности поставить точный диагноз, ведь они не позволяют оценить наличие жидкости в перикарде и ее объем, а также определить, с чем именно связано нарушение работы сердца. Эту проблему решает инструментальная диагностика, множество методов которой позволяет оценить обстановку в мельчайших подробностях.
Основным методом, позволяющим определить не только факт наличия жидкости в перикарде, но и ее уровень, считается эхокардиограмма (ЭхоКГ). Такое исследование позволяет выявить даже минимальное количество транссудата (от 15 мл), уточнить изменения двигательной активности сердечных структур, утолщение слоев околосердечной сумки, спайки в области сердца и сращение его с другими органами.
Определение количества жидкости в перикарде по ЭхоКГ
В норме листки перикарда между собой не соприкасаются. Их расхождение должно быть не более 5 мм. Если ЭхоКГ показывает расхождение до 10 мм речь идет о начальной стадии перикардита, от 10 до 20 мм – умеренная стадия, свыше 20 – выраженная.
При определении количественных характеристик жидкости в перикарде о незначительном объеме говорят, если он не превышает 100 мл, до полулитра объем считается умеренным, свыше 0,5 л – большим. При большом скоплении экссудата обязательно проведение пункции перикарда, которую осуществляют под контролем ЭхоКГ. Часть откачанной жидкости сдают на микробиологическое и цитологическое исследование, которые помогают определить ее характер (транссудат обладает меньшей плотностью и незначительным содержанием белка), наличие инфекционного возбудителя, гноя, крови, злокачественных клеток.
Если жидкость в перикарде обнаруживается у плода, пункцию проводят не дожидаясь, пока ребенок появится на свет. Эту сложнейшую процедуру нужно проводить строго под контролем УЗИ, поскольку велик риск нанесения травмы матери или ее не родившемуся ребенку. Правда, бывают случаи, когда жидкость в перикардиальной полости спонтанно исчезает, и проведения пункции не требуется.
Некоторые сведения о патологии может дать и электрокардиограмма (ЭКГ), ведь экссудативный и хронический перикардит снижает электрическую активность миокарда. Фонокардиография может дать информацию о шумах в сердце, не связанных с его работой, и колебаниях высокой частоты, указывающих на скопление жидкости в перикарде.
Экссудативный перикардит и гидроперикард с объемом жидкости более 250 мл определяется и на рентгенограмме по увеличению размеров и изменению силуэта сердца, нечеткому определению его тени. Изменения в перикарде можно увидеть при проведении УЗИ, компьютерной или магнитно-резонансной томограммы грудной клетки.
Дифференциальная диагностика
Поскольку жидкость в перикарде появляется не случайно, и ее появление связывают с определенными патологиями, то большая роль отводится дифференциальной диагностике, позволяющей выявить причину интенсивного перикардиального выпота. Острый перикардит по своим симптомам может напоминать острый инфаркт миокарда или острый миокардит. Очень важно дифференцировать эти патологии друг от друга, чтобы назначаемое по диагнозу лечение было эффективным.
 [39]
[39]
Лечение жидкости перикарда
Как мы уже знаем, жидкость в перикарде имеется всегда, и небольшое увеличение ее уровня вряд ли скажется на здоровье пациента. Обнаружить такие изменения врач может случайно, после чего захочет еще какое-то время пациента понаблюдать. Если количество жидкости увеличивается, но остается незначительным нужно выяснить причину, приводящую к накоплению выпота. Лечение в первую очередь будет направлено на инактивацию фактора, вызвавшего патологическую гидратацию.
Где будет проводиться лечение пациента, зависит от степени тяжести патологии. Острый перикардит рекомендуется лечить в условиях стационара. Это должно помочь избежать тампонады сердца. Легкие формы патологии с умеренным количеством транссудата или экссудата лечат амбулаторно.
Поскольку перикардит – это воспалительный процесс, для уменьшения выделения экссудата нужно в первую очередь купировать воспаление. В большинстве случаев это удается сделать при помощи негормональных противовоспалительных препаратов (НПВС). Среди них на первое место по популярности выходит препарат «Ибупрофен», который способствует снятию жара и воспаления, позитивно влияет на кровоток и хорошо переносится большинством пациентов.
Если причиной скопления жидкости в перикарде стала ишемия сердца, эффективнее будет лечение «Диклофенаком», «Аспирином» и другими препаратами на основе ацетилсалициловой кислоты, снижающей вязкость крови. Допустимо также применение «Индометацина», но это лекарство может вызывать различные побочные эффекты и осложнения, поэтому использовать его можно лишь в крайних случаях.
Если прием НПВС не дает нужного результата или невозможн в силу некоторых причин, противовоспалительную терапию проводят с использованием стероидных препаратов (чаще всего «Преднизолон»).
Перикардиты по мере увеличения жидкости сопровождаются болевым синдромом, который снимают при помощи обычных анальгетиков (Анальгин», «Темпалгин», «Кетанов» и др.). Для борьбы с отечным синдромом применяют диуретики (чаще всего «Фуросемид»). Но для поддержания витаминно-минерального баланса прием диуретиков дополняют препаратами калия (например, «Аспаркам») и витаминами.
Наряду с решением проблемы воспаления и жидкости в перикарде проводится лечение основного заболевания. Если это инфекция, то обязательна системная антибиотикотерапия. Назначают антибиотики пенициллинового и цефалоспоринового ряда, при тяжелых гнойных инфекциях предпочтение отдают фторхинолонам. В связи с устойчивостью многих штаммов возбудителей к действию привычных антибиотиков, все чаще в терапии используют новые виды антимикробных препаратов, чувствительность к которым проявляет большинство бактерий (одним из таких препаратов является «Ванкомицин»).
В идеале после пункции перикарда нужно провести исследование жидкости на определение типа возбудителя и его резистентности к назначаемым антибиотикам.
Если экссудативный перикардит развивается на фоне туберкулеза, назначают специальные противотуберкулезные средства. При опухолевых процессах эффективной помощью будут цитостатики. В любом случае уменьшить отек и воспаление помогут антигистаминные средства, поскольку даже реакция организма на инфекционный фактор считается аллергической.
При остром перикарде показан строгий постельный режим и легкая пища. Если болезнь имеет хроническое течение ограничение физических нагрузок и диету назначают при ее обострении.
При генерализации воспалительного процесса показано проведение гемодиализа. При большом объеме жидкости в перикарде проводится его пункция (парацентез), которая является единственным способом безопасной нехирургической эвакуации лишней жидкости. Пункцию могут назначить при тампонаде сердца, гнойной форме воспаления перикарда, а также в том случае, если 2-3-недельное консервативное лечение не привело к уменьшению жидкости между листками перикарда. Если в экссудате обнаружен гной, проводят дренирование полости перикарда с введением в нее антибиотиков.
В некоторых случаях пункцию приходится проводить не один раз. Если воспаление купировать не удается и жидкость в перикарде продолжает накапливаться, несмотря на множественные пункции, назначают хирургическое лечение – перикардэктомию.
Физиотерапевтическое лечение относительно выпотных перикардитов не проводится, поскольку оно может лишь усугубить ситуацию. В реабилитационном периоде возможны занятия ЛФК и лечебный массаж.
В течение всего курса лечения острой формы патологии больной должен находиться под контролем медперсонала. Ему регулярно измеряют артериальное и венозное давление, контролируют показатели ЧСС (пульс). При хроническом течении заболевания пациенту рекомендуется иметь свой аппарат для измерения АД и пульса, который позволит самостоятельно контролировать свое состояние.
Лекарства при перикардите
Лечение гидроперикарда, когда в перикарде скапливается жидкость невоспалительного характера, зачастую не требует особого лечения. Стоит лишь убрать провоцирующие факторы, и количество жидкости приходит в норму. Иногда болезнь исчезает спонтанно без лечения. В других случаях помогают противоотечные средства («Спиронолактон», «Фуросемид» и др.).
Фуросемид
Быстродействующее мочегонное средство, часто назначаемое при отечном синдроме, связанном с сердечно-сосудистыми патологиями. Не оказывает нагрузки на почки, что позволяет его применять даже при почечной недостаточности. Помимо диуретического эффекта способствует расширению периферических кровеносных сосудов, что дает возможность не только снять отеки, но и снизить повышенное давление.
Препарат может быть назначен как в виде таблеток (40 мг с утра ежедневно или через день), так и виде инъекций. Максимально допустимая суточная доза препарата в таблетках составляет 320 мг. В этом случае лекарство лучше принимать дважды в день. Интервал между приемами таблеток должен составлять 6 часов.
Инъекционно раствор фуросемида можно вводить внутримышечно или внутривенно (в виде медленных инфузий). К такой практике прибегают при сильных отеках и опасности тампонады сердца. Как только отеки уменьшатся, переходят на перроральный прием лекарства. Теперь препарат вводят 1 раз в 2-3 дня. Суточная дозировка препарата для инъекционного введения может колебаться от 20 до 120 мг. Кратность введения – 1-2 раза в день.
Инъекционная терапия препаратом проводится не более 10 дней, после чего пациенту начинают давать таблетки до стабилизации состояния.
Несмотря на то, что одним из факторов риска развития гидроперикардита считается беременность, применять препарат в первой ее половине врачи не рекомендуют. Дело в том, что диуретики способствуют выведению из организма солей калия, натрия, хлора и других необходимых организму электролитов, что может негативно сказаться на развитии плода, формирование основных систем которого происходит именно в этот период.
Запрещено применять препарат и при дефиците калия в организме (гипокалиемия), печеночной коме, критической стадии недостаточности почек, непроходимости мочевыводящих путей (стеноз, мочекаменная болезнь и т.д.).
Прием препарата может вызывать следующие неприятные симптомы: тошноту, диарею, падение АД, временное снижение слуха, воспаление соединительной ткани почек. Потеря жидкости будет сказываться появлением жажды, головокружениями, слабостью мышц, подавленностью.
Диуретический эффект может сопровождаться следующими изменениями в организме: снижением уровня калия, увеличением содержания в крови мочевины (гиперурикемией), ростом показателей глюкозы в крови (гипергликемией) и т.д.
Если речь идет о воспалительном процессе в перикарде, в результате которого между листками околоплодной сумки собирается большое количество экссудата, противоотечную и антигистаминную терапию дополняют противовоспалительной (прием НПВС или кортикостероидов).
Ибупрофен
Нестероидный противовоспалительный и противоревматический препарат, который способствует уменьшению жара и лихорадки (снижение температуры), уменьшает отеки и воспаление, снимает боли слабой и умеренной интенсивности. Иногда уже этих эффектов оказывается достаточно для лечения перикардита неинфекционной природы.
Препарат выпускают в виде таблеток в оболочке и капсул, предназначенных для перрорального приема. Принимать лекарство нужно после еды, чтобы уменьшить раздражающее влияние НПВС на слизистую желудка.
Назначают лекарство Ибупрофен в количестве 1-3 таблеток за 1 прием. Кратность приема лекарства устанавливается врачом и обычно составляет 3-5 раз в день. Детям до 12 лет дозу рассчитывают как 20 мг на каждый килограмм веса ребенка. Дозу делят на 3-4 равные части и принимают в течение дня.
Максимальная суточная доза лекарства для взрослых – 8 таблеток по 300 мг, для детей старше 12 лет – 3 таблетки.
Противопоказаниями к применению лекарства служат: индивидуальная чувствительность к препарату или его компонентам, острая стадия язвенного поражения ЖКТ, болезни зрительного нерва и некоторые нарушения зрения, аспириновая астма, цирроз печени. Не назначают препарат при тяжелой сердечной недостаточности, стойком повышении АД, гемофилии, плохой свертываемости крови, лейкопении, геморрагическом диатезе, ухудшении слуха, вестибулярных нарушениях и т.д.
Детям таблетки разрешено давать с 6-летнего возраста, беременным женщинам - до третьего триместра беременности. Возможности применения препарата во время грудного вскармливания оговариваются с врачом.
Осторожность нужно соблюдать при повышенном уровне билирубина, недостаточности печени и почек, заболеваниях крови неопределенной природы, воспалительных патологиях органов пищеварительной системы.
Переносится препарат большинством пациентов хорошо. Побочные действия возникают редко. Обычно они проявляются в виде тошноты, рвоты, появления изжоги, дискомфорта в области эпигастрии, диспепсических явлений, головных болей и головокружений. Имеются сведения и о нечастых аллергических реакциях, особенно на фоне непереносимости НПВС и ацетилсалициловой кислоты.
Значительно реже (в единичных случаях) наблюдается снижение слуха, появление шума в ушах, отеки, повышение АД (обычно у пациентов с артериальной гипертензией), нарушения сна, гипергидроз, отеки и т.д.
Среди кортикостериодов в терапии перикардитов чаще всего используют «Преднизолон».
Преднизолон
Противовоспалительный гормональный препарат, оказывающий параллельно антигистаминное, антитоксическое и иммунодепрессивное действия, которые способствуют быстрому снижению интенсивности воспалительных симптомов и болей. Способствует повышению уровня глюкозы в крови и выработке инсулина, стимулирует преобразование глюкозы в энергию.
Препарат при различных заболеваниях, вызывающих образование большого количества жидкости в перикарде, может быть назначен для перррального приема, а также для инъекционного введения (внутримышечные, внутривенные, внутрисуставные инъекции).
Эффективную дозировку лекарства устанавливает врач в зависимости от тяжести патологии. Суточная дозировка для взрослых обычно не превышает 60 мг, для детей старше 12 лет – 50 мг, для малышей – 25 мг. При тяжелых неотложных состояниях эти дозы могут быть несколько выше, препарат вводят внутривенно медленно или инфузионно (реже внутримышечно).
Обычно за раз вводят от 30 до 60 мг преднизолона. При необходимости спустя полчаса процедуру повторяют. Доза для внутрисуставного введения зависит от размера сустава.
Препарат предназначен для лечения пациентов старше 6 лет. Препарат не назначают при гиперчувствительности к нему, инфекционных и паразитарных заболеваниях, в т.ч. активной стадии туберкулеза и ВИЧ-инфекции, некоторых заболеваниях ЖКТ, артериальной гипертензии, ддекомпенсированных ХСН или сахарном диабете, нарушениях выработки тиреоидных гормонов, болезни Иценко-Кушинга. Опасно введение лекарства при тяжелых патологиях печени и почек, остеопорозе, заболевания х мышечной системы со снижением их тонуса, активных психических заболеваниях, ожирении, полиомиелите, эпилепсии, дегенеративных патологиях зрения (катаракта, глаукома).
Не применяют препарат в поствакционном периоде. Допускается лечение преднизолоном спустя 2 недели после вакцинации. Если впоследствии потребуется введение вакцины, сделать это можно будет лишь спустя 8 недель после окончания лечения кортикостероидом.
Противопоказанием к препарату служит и недавно перенесенный инфаркт миокарда.
Что касается побочных эффектов, то они возникают преимущественно при длительном лечении препаратом. Но врачи обычно стараются максимально сократить курс лечения, пока не возникла различных осложнений.
Дело в том, что преднизолон способен вымывать кальций из костей и препятствовать его усвояемости, и как следствие развитие остеопороза. В детском возрасте это может проявляться замедлением роста и слабостью костей. Также при длительном приеме может отмечаться мышечная слабость, различные нарушения со стороны сердечно-сосудистой системы, повышение внутриглазного давления, повреждения зрительного нерва, недостаточности коры надпочечников, может вызывать судороги. Стероид стимулирует выработку соляной кислоты, в результате чего может повышаться кислотность желудка с появлением воспаления и язв на слизистой.
При парентеральном введении раствор преднизолона ни в коем случае не смешивают в одном шприце с другими лекарствами.
Если перикардит имеет инфекционный характер, точнее его причиной стала бактериальная инфекция, назначают эффективные антибиотики.
Ванкомицин
Один из инновационных препаратов из новой группы антибиотиков – гликопептидов. Его особенностью является отсутствие резистентности к препарату у подавляющего большинства грамположительных бактерий, что делает возможным его применение в случае устойчивости возбудителя инфекции к пенициллинам и цефалоспоринам, которые принято назначать при бактериальном перикардите.
Препарат Ванкомицин в виде лиофизилата, который впоследствии разводят до необходимой концентрации физраствором или пятипроцентным раствором глюкозы, вводят преимущественно в виде капельницы. Рекомендовано медленное введение в течение часа. Обычно концентрацию раствора рассчитывают как 5 мг на миллилитр, но поскольку при отечном синдроме и большом количестве экссудата в перикарде введение в организм жидкости рекомендуется ограничить, концентрация раствора может быть увеличена вдвое. При этом скорость введения лекарства остается постоянной (10 мг в минуту).
Препарат в зависимости от дозы (0,5 или 1 г) вводят каждые 6 или 12 часов. Суточная доза не должна превышать 2 г.
Деткам до 1 недели препарат можно вводить в начальной дозе 15 мг на каждый килограмм веса, далее дозировку снижают до 10 мг на кг и вводят каждые 12 часов. Деткам до месяца дозы не меняют, но интервал между введениями уменьшают до 8 часов.
Детям старшего возраста лекарство вводят каждые 6 часов в дозировке 10 мг на кг. Максимальная концентрация раствора – 5 мг/мл.
«Ванкомицин» не предназначен для перрорального приема. Его не выпускают в таких формах из-за плохой всасываемости в ЖКТ. Но при необходимости препарат вводят перрорально, разведя лиофизилат из флакона 30граммами воды.
В таком виде лекарство принимают 3-4 раза в день. Суточная доза не должна быть выше 2 грамм. Детская разовая доза высчитывается как 40 мг на килограмм веса ребенка. Курс лечения для детей и взрослых не превышает 10 дней, но не менее недели.
Противопоказаний у препарата очень мало. Его не назначают при индивидуальной чувствительности к антибиотику и в первом триместре беременности. Начиная с 4 месяца беременности лекарство назначают по строгим показаниям. От кормления грудью на период лечения «Ванкомицином» нужно отказаться.
При медленном введении препарата в течение часа побочные действия обычно не развиваются. Быстрое введение лекарства чревато развитием опасных состояний: сердечной недостаточности, анафилактических реакций, коллапса. Иногда наблюдаются реакции со стороны ЖКТ, шум в ушах, временное или необратимое ухудшение слуха, обмороки, парестезии, изменения в составе крови, мышечные спазмы, озноб и т.д. Появление нежелательных симптомов связывают с длительным лечением или введением больших доз лекарства.
Выбор препаратов при скоплении жидкости в перикарде целиком находится в компетенции врача и зависит от причины и характера патологии, вызвавшей подобное нарушение, степени тяжести заболевания, сопутствующих патологий.
Народное лечение
Нужно сказать, что выбор народных рецептов, эффективных при перикардите, не так уж и велик. Давно доказано, что вылечить сердечные патологии одними лишь травками и заговорами невозможно, особенно когда речь заходит об инфекционном характере болезни. А вот с отеками и воспалением народные средства могут помочь разобраться.
Самым популярным рецептом при перикардите считается настой молодой хвои, которому приписывают седативный и противомикробный эффект. Этот рецепт эффективно снимает воспаление в перикарде и тем самым уменьшает объем жидкости в нем. Это прекрасное вредство для лечения воспаления вирусной этиологии. Допускается его применение и при бактериальном экссудативном перикардите, но лишь как дополнение к лечению антибиотиками.
Для настоя берем измельченные иголки любых хвойных деревьев в количестве 5 ст.л., заливаем их ½ литра кипятка и выдерживаем на слабом огне в течение 10 минут. Снимаем состав с огня и ставим в теплое место на 8 часов. Процедив «лекарство», принимаем его после еды по 100 г 4 раза в день. Оно дает силы организму бороться с болезнью самостоятельно.
Можно попробовать сделать ореховую настойку. 15 шт. измельченных грецких орехов заливают бутылкой (0,5 л) водки и настаивают 2 недели. Готовую настойку принимают по 1 десертной ложке (1,5 чайные ложки) после завтрака и ужина. Настойку перед употреблением нужно развести в 1 стакане воды.
Хорошо помогают снять симптомы болезни травяные сборы, включающие в себя травы с мочегонным, седативным, противовоспалительным и укрепляющим действием. Например, сбор из цветков липы, боярышника и календулы, семян укропа, овсяной соломы. Чайную ложку сбора заливаем стаканом кипятка и настаиваем в тепле 3 часа. Готовое лекарство выпиваем за день, разделив на 4 приема. Принимать настой нужно за полчаса до еды.
Или другой сбор, включающий в себя цветы боярышника и ромашки, а также траву пустырника и сушеницы. Берем 1,5 ст.л. сбора заливаем их 1,5 стаканами кипятка и оставляем в теплом месте на 7-8 часов. Процеженный настой принимаем по полстакана трижды в день спустя час после приема пищи.
Лечение травами при таких опасных и тяжелых патологиях, как воспаление перикарда или сердечных оболочек, не может восприниматься как основной метод лечения, особенно в острой стадии болезни. Рецепты народной медицины рекомендуется применять, когда основные симптомы болезни несколько утихнут. Помогут они и для профилактики сердечных болезней, а также для укрепления иммунитета.
Гомеопатия
Казалось бы, если народное лечение при перикардите, для которого характерным симптомом является жидкость в перикарде в количестве 100 мл и выше, не столь эффективно, разве сможет гомеопатия изменить ситуацию, ведь ее препараты также содержат лишь натуральные компоненты, которые не считаются сильными лекарствами? Но некоторые врачи-гомеопаты утверждают, что вылечить перикардит гомеопатическими средствами можно. Правда такое лечение будет длительным и финансово затратным, ведь в назначении будет срезу несколько далеко не дешевых гомеопатических лекарств.
В начале болезни при повышении температуры тела и лихорадке назначают препарат Аконит. Он показан при болях, которые усиливаются при вдохе и движении, не дают больному отдыхать ночью. Также может присутствовать сухой кашель. Часто уже применение одного Аконита убирает симптоматику перикарда, но иногда лечение приходится продолжить.
Брионию назначают в случае, когда сухой перикардит переходит в экссудативный. Она показана при выраженной жажде, сильных болях в сердце, лающем приступообразном кашле, невозможности глубоко дышать.
Кали карбоникум назначают при неэффективности Аконита и Брионии или при запоздалом обращении к врачу, когда пациент сжимается от болей в сердце, появляется страх смерти, пульс становится слабым и нерегулярным, отмечается вздутие живота.
Если жидкость в перикарде накапливается медленно, предпочтение отдают препарату Апис, который эффективен при острых болях сердечных болях, которые становятся сильнее в тепле, скудном мочевыделении, отсутствии жажды.
При скоплении некоторого количества экссудата в полости перикарда, объем которого не уменьшается уже несколько дней, но боли и температуры практически нет, показан препарат Кантарис. Для него, как и для предыдущего средства, характерно скудное мочеиспускание.
Кантарис нельзя принимать при сильных болях в сердце и тахикардии.
Если лечение не дало желаемого результата и болезнь продолжает прогрессировать назначают более сильные препараты: Кольхикум, Арсеникум альбум, Сульфур, Натриум мириатикум, Ликоподиум, Туберкулинум. Эти препараты помогают очистить организм от токсинов, мобилизуют его внутренние силы, дают возможность снизить последствия наследственной предрасположенности, предупредить рецидивы болезни.
Для лечения хронического перикардита врач-гомеопат может предложить такие препараты, как Рус токсикодендрон, Ранукулюз бульбозес, Астериас тубероза, Кальциум флюорикум, Силицея, Аурум.
Схема лечения с указанием эффективных препаратов и их дозировок разрабатывается врачом-гомеопатом индивидуально, исходя из симптомов болезни и конституционных особенностей пациента.
Профилактика
Профилактика перикардитов заключается в предупреждении патологий, осложнением которых может стать скопление экссудата или невоспалительной жидкости в перикарде. Это в первую очередь укрепление иммунитета, своевременное и полное лечение вирусных, бактериальных, грибковых и паразитарных патологий, активный здоровый образ жизни, способствующий нормализации обмена веществ в тканях организма, правильное сбалансированное питание.
Жидкость в перикарде может образовываться по многим причинам. Некоторые из них можно предупредить, другие от нас не зависят. Но в любом случае описанные выше профилактические меры помогут сохранять здоровье в течение длительного времени, и если уж избежать развития перикардита не удалось (например, при патологии травматического плана или послеоперационных осложнениях), лечение болезни при крепком иммунитете будет протекать быстрее и легче, а вероятность рецидивов будет неприлично низка.
Прогноз
Если говорить о гидроперикарде, то прогноз этого заболевания в целом благоприятен. Оно очень редко приводит к тампонаде сердца, разве что в запущенных случаях, если жидкость в перикарде собралась в критических количествах.
Что касается других видов перикардита, здесь все зависит от причины патологии и своевременности лечения. Вероятность летального исхода высока лишь при тампонаде сердца. Но при отсутствии должного лечения острый экссудативных перикардит грозит перейти в хроническую или констриктивную форму, при которой нарушается подвижность сердечных структур.
Если воспаление перекинется с перикарда на миокард, есть большой риск развития мерцательной аритмии и тахикардии.

